Парапроктит
Парапрокти́т — гостре або хронічне бактеріальне запалення параректальної клітковини. Запалення починається з анальної крипти що захоплює анальну залозу та переходить на клітковину.
| Парапроктит | |
|---|---|
| Класифікація та зовнішні ресурси | |
| МКХ-10 |
K60 K61 |
Загалом, запалюється анатомічна ділянка: сідничо-відхідникова або прямокишкова ямка (лат. fossae ischioanalis), де розташована основна частина прямої кишки та клітковина навколо неї.
Хворіють частіше чоловіки, ніж жінки, більше дорослі, ніж діти. Парапроктит за частотою становить близько 30 % усіх захворювань прямої кишки[1].
Види
За клінічним перебігом:
- Гострий п.
- Хронічний п. (нориці прямої кишки)
За етіологією, парапроктит є:
- звичайний
- анаеробний
- специфічний
- травматичний
За локалізацією, парапроктит є:
- підслизовий
- підшкірний
- ішіоректальний
- пельвіоректальний
- ретроректальний[1]
Гострий парапроктит
Збудники
Збудником гострого парапроктиту є змішана мікрофлора. Найчастіше при бактеріологічному дослідженні виявляють стафілококи та стрептококи, кишкові палички, грамнегативні та грампозитивні палички. Специфічна інфекція (туберкульоз, актиномікоз тощо) виявляють рідко (0.1-0.5 % всіх випадків).
Фактори, що сприяють розвитку
- Травми прямої кишки
- Послаблення загального та місцевого імунітету внаслідок виснаження, алкоголізму, перенесених інфекцій (сепсису, грипу, ангіни);
- судинні зміни кровообігу при цукровому діабеті, атеросклерозі;
- функціональні розлади кишечнику;
- інші проктологічні хвороби (геморой, анальна тріщина, папіліт тощо).
Класифікація
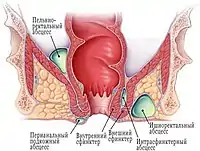
Розрізняють:
- За етіологією: звичайний, анаеробний, специфічний, посттравматичний
- За локалізацією: підшкірний, підслизовий, сіднично-прямокишковий (або ішіоректальний), тазово-прямокишковий (або пельвіоректальний), ретроректальний, міжсфінктерний
Симптоми гострого парапроктиту
Захворювання починається гостро. Продромальний період характеризується підвищенням температури, загальною слабкістю. Потім з'являються біль у області прямої кишки та промежині. Ступінь виразності симптомів залежить від локалізації та поширення запального процесу.
Підшкірний парапроктит проявляється утворенням болісного інфільтрату в області запального процесу; сіднично-прямокишковий парапроктит (або ішіоректальний) проявляється загальними симптомами інтоксикації та місцевими симптомами захворювань товстої кишки.
Пельвіоректальний парапроктит (тазово-прямокишковий) протікає найбільш тяжко. Пацієнти звертаються до хірурга, уролога чи гінеколога, оскільки біль локалізується в нижньому відділі живота, але не в області анального отвору. Через це діагностика цього типу парапроктиту ускладнюється. На початку захворювання найбільш виражені загальні симптоми інтоксикації, а після 10-12 днів з'являються затримка дефекації та сечовипускання, біль у ділянці промежини.
Загальні симптоми захворювань прямої кишки — дизуричні розлади, біль внизу живота, біль в області прямої кишки, в анальному отворі (тенезми), затримка дефекації — найчастіше трапляються при локалізації гнійника саме в пельвіоректальному просторі, але можливі при будь-якому парапроктиті.[2][3]
Можливі ускладнення гострого парапроктиту
Ускладненнями парапроктиту можуть бути: проктит, у жінок — вагініт, іноді уретрит, кровотеча з рани, рецидив гострого парапроктиту, перехід у хронічний парапроктит, недостатність сфінктера.
Можливе поширення гною у черевну порожнину, на клітковину тазу, у заочеревинний простір. Це трапляється при запізнілому зверненні до лікаря. При підшкірному парапроктиті можливе поширення абсцесу крізь шкіру, а при поширенні гною у пряму кишку чи при неправильно зробленій операції можливе утворення нориці прямої кишки (або хронічний парапроктит). Якщо нориця не утворилася, можливий рецидив гострого парапроктиту.[4]
Діагностика
Найперша і найголовніша задача, яка стоїть при діагностиці парапроктиту, — це визначення локалізації гнійника за допомогою анамнезу, огляду пацієнта та клінічної картини.
Підшкірний парапроктит
Діагностувати цей тип парапроктиту нескладно. Він проявляється чітко: гіперемія шкіри, біль при пальпації, помітний інфільтрат. Діагноз «гострий підшкірний парапроктит» можна поставити на основі пальпації, анамнезу, клінічної картини та пальцевого дослідження прямої кишки.
Підслизовий парапроктит
Підслизовий парапроктит діагностувати теж нескладно. Він визначається при пальцевому дослідженні прямої кишки. На одній зі стінок прямої кишки можна виявити інфільтрат. Підслизовий парапроктит часто проривається самостійно.
Ішіоректальний парапроктит
Помітні оком симптоми ішіоректального парапроктиту з'являються в пізній стадії хвороби. З'являються асиметрія сідниць, зглажування періанальних складок. Якщо пацієнт звернуся до лікаря через озноб, погіршення самопочуття, біль у прямій кишці, але видимих змін не помітно, проводиться пальцеве дослідження, при якому виявляються ущільнення стінки кишки вище анального каналу, згладжування складок стінок. Через тиждень з'являється інфільтрат, що виступає в отвір прямої кишки, підвищується місцева температура. При поширенні інфільтрату на передміхурову залозу чи уретру при пальпації можливий позив до сечовипускання. Характерною ознакою саме ішіоректального парапроктиту є розташування інфільтрату на рівні аноректальної лінії чи вище неї.
Пельвіоректальний парапроктит
Протікає найбільш тяжко і діагностується пізно. Зовнішній огляд не допомагає діагностувати цей тип парапроктиту. Для діагностики пельвіоректального парапроктиту застосовуються пальцеве дослідження, ендоскопія, ультрасонографія. Але найголовнішими методами все ж таки залишаються оцінка клінічної картини та дані пальцевого дослідження. Різновидом пельвіоректального парапроктиту є ретроректальний, особливістю якого є наявність постійного болю.
Диференціальна діагностика
Парапроктити слід диференціювати від нагноєння тератоми параректальної клітковини, абсцесу «дугласового простору», пухлин прямої кишки та параректальної області. При цьому клінічна картина нагноєної тератоми та банального парапроктиту дуже схожі. Різниця — у складі кісти, а також у локалізації випорожненої кісти та ураженої ділянки парапроктиту.
Різницю між тазово-прямокишковим парапроктитом та абсцесом дугласового простору виявляють через анамнез. Абсцес цього простору виникає при ускладненнях захворювань черевної порожнини. Нині найчастіше використовується УЗД[5].
Гострий парапроктит може бути ускладненням розпадання злоякісної пухлини прямої кишки. Це розпізнається пальцевим дослідженням. Якщо при запаленні є індуративні зміни, слід виключити злоякісний процес. Для цього використовуються різні методі діагностики (проктографію, рентгенографію крижової та куприкової кісток, внутрішнє УЗД (анальна та ректальна ендосонографія[5]), біопсію).
Лікування гострого парапроктиту
Лікування: 95 % хірургічне. Операція проводиться відразу після виявлення захворювання. Застосовується анестезія. Операція - розкриття гнійника та його дренування, пошук ураженої крипти та гнійного ходу та їх видалення. В неспеціалізованих клініках (не колопроктологічних) обмежуються розкриттям та дренуванням гнійника. Лікування гострого парапроктиту є складним завданням, особливо лікування ішіоректальних та пельвіоректальних парапроктитів.[6]
Прогноз
При правильній та своєчасно виконаній операції прогноз сприятливий.
Хронічний парапроктит
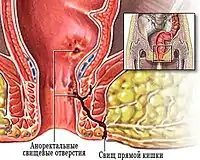
Хронічний парапроктит — це хронічне запалення анальної крипти і параректальної клітковини з формуванням фістульного ходу. Уражена крипта при цьому є внутрішнім отвором фістули. Інша назва цієї хвороби — нориця прямої кишки.[7][8]
Етіологія
Причиною утворення фістули є
- «невилікуваний» гострий парапроктит
- травма п.к.
- злоякісне захворювання п.к.
- запальні захворювання органів малого таза чи живота
- специфічна інфекція (аеробна, анаеробна)
- променева терапія аноректальної ділянки і/чи органів малого тазу
Це відбувається, якщо існує внутрішній отвір, що веде з прямої кишки в простір гнійника. При цьому внутрішній отвір нориці відкривається в пряму кишку, а зовнішній — на шкіру промежини. У фістулу з прямої кишки потрапляють гази та кал, і це підтримує хронічність протікання хвороби. Причинами переходу парапроктиту від гострої форми у хронічну можуть бути або запізніле звернення до лікарів після самостійного розкриття абсцесу, або оперативне розкриття гнійника без ліквідації зв'язку з отвором кишки.[9]
Класифікація
Хронічні парапроктити класифікуються:[10]
- за етіологією: вроджені, набуті
- за характером інфекції:
- неспецифічні
- специфічні:
- анаеробні
- аеробні (туберкульозні, сифілітичні, актиномікотичні)
- за локалізацією нориць, (гнійників, інфільтратів): підшкірний, підслизовий, ішіоректальний та пельвіоректальний
- за розташуванням внутрішнього отвору нориці: передній, задній, бічний
- за розташуванням відносно волокон сфінктера: інтрасфінктерний, транссфінктерний та екстрасфінктерний;
- за анатомічною ознакою:
- за наявінстю отворів нориці: фістули повні, неповні
- за відношенням до шкіри: внутрішні, зовнішні
- за формою нориць: прості, складні.
Симптоми
Основними симптомами хронічного парапроктиту є поява отвору в промежині, з якого виділяються гній, кров; іноді ці виділення є дуже рясними, спричинюючи подразнення шкіри, свербіж. Можливий несильний біль в області заднього проходу, який посилюється при дефекації.
Перебіг фістули прямої кишки — хвилеподібний. На фоні існуючої нориці може виникнути загострення запального процесу в параректальній клітковині; за симптомами воно буде схожим на гострий парапроктит (підвищується температура, з'являється біль в області анального отвору); може виникнути абсцес, після розкриття якого загальний стан покращиться, гострий запальний процес зменшується, зникає біль — настає період ремісії, майже без будь-яких клінічних проявів. Але якщо хронічний запальний процес існує тривалий час, це відбивається на загальному стані хворого — з'являються головний біль, загальна слабкість, порушення психіки, сну, зниження працездатності, хронічний тазовий біль.[11]
Можливі ускладнення хронічного парапроктиту
Наявність фістули прямої кишки з інфільтратами та гноєм, що супроводжується частими загостреннями запалень, може значно погіршувати загальний стан хворого. Температура тіла при цьому підвищується до 39-40°, з'являється «сольовий синдром», і виділяється значна кількість гною, після чого загальний стан трохи покращується. Також можливі:
- недостатність анального сфінктеру або ригідність;
- при несприятливому розвитку та відсутності лікування абсцес може перейти у флегмону сідниці, стегна тощо;
- можлива малігнізація фістули (перетворення у злоякісну пухлину; трапляється рідко).[12]
При відсутності адекватного хірургічного лікування можливі рецидиви, хронічні інфільтрати з больовим синдромом, ускладнення загального характеру, чи навіть малігнізація нориці.
Діагностика
- Анамнез
- Огляд (зовнішній, у дзеркалах, ректороманоскопія)
- Пальцеве дослідження
- Зондування, "проба з барвником"
- ЗАК, БАК
- ЗАС
- RW
- Контрастна фістулографія
- УЗД
- Бакпосів (Бактеріологічний посів, бактеріограма гнійного вмісту)
Діагностувати хронічний парапроктит нескладно. Звичайно хворі самі приходять до лікаря та скаржаться на наявність нориці в прямій кишці чи гнійні виділення з відхідника.
Насамперед розпитують про анамнез. Мають значення такі дані, як кількість та інтенсивність виділень із відхідника, загальний нервово-психічний стан хворого, функція кишечника. При зовнішньому дослідженні звертають увагу на наявність деформації промежини, рубців. При пальцевому дослідженні звертають увагу на еластичність стінки прямої кишки, наявність та розташування внутрішнього отвору нориці. Також визначається тонус сфінктера прямої кишки. У жінок також проводиться вагінальне дослідження на предмет існування у піхві фістульного отвору.
У всіх хворих з норицею прямої кишки також проводиться "проба з барвником" і зондування. Вони дають змогу з'ясувати, чи є зв'язок з кишкою, запальний процес в отворі та дізнатися про розташування норицевого ходу, його напрямок та про наявність гнійних порожнин. Для цього беруть зонд і обережно вводять у зовнішній фістульний отвір і просувають вперед. Якщо фістула має короткий і прямий хід, то зонд вільно проникає в просвіт кишки. Якщо фістульний хід звивистий, всередину просунутися неможливо. При наявності гнійної порожнини зонд починає похитуватися.
Також проводять ректороманоскопію (для виявлення стану слизової оболонки прямої кишки), сфінктерометрія (для оцінки функції анального сфінктера), аноскопію, ультрасонографію та при підозрі на транссфінктерну чи екстрасфінктерну норицю ще й фістулографію.
Диференціальна діагностика
Нориці прямої кишки необхідно диференціювати від кіст параректальної клітковини(наприклад, нагноєна пресакральна дермоїдна кіста), захворювання крижової кістки (наприклад, остеомієліту крижової та куприкової кісток), актиномікозу, туберкульозних нориць, нориць при хворобі Крона, епітеліального куприкового ходу, тріщини прямої кишки.
Кісти параректальної клітковини, що відносяться до тератом, часто нагноюються та випорожняються назовні. При цьому утворюється фістула, яку слід відрізняти від хронічного парапроктиту. Фістулу, утворену через кісту параректальної клітковини, можна відчути під час пальпації. До того ж, такі фістули звичайно не мають отвору у пряму кишку, на відміну від хронічного парапроктиту. Якщо ж мають, то розташовані над рівнем крипт, тоді як при звичайній фістулі — в одній із крипт. Також різницю можна побачити при ректоскопії, фістулографії, на рентгенограмі. Велику допомогу при діагностиці робить ультразвукове дослідження.
Остеомієліт тазових кісток також може утворювати фістули в промежині, крижово-куприковій та сідничній областях. При цьому зовнішніх отворів може бути декілька, і вони розташовані далеко від заднього проходу, не маючи зв'язку з прямою кишкою, на відміну від фістули хронічного парапроктиту. Точний діагноз допоможе поставити рентгенографія кісток таза та хребта.
При актиномікозі спостерігається величезна кількість фістул, які не мають зв'язку з прямою кишкою. Фістульні ходи можуть бути довгими і добре пальпуються під шкірою промежини та сідниці. При туберкульозі легень чи кишечника можуть бути банальні фістули прямої кишки. Підозра на специфічний процес падає при рясному виділення рідкого гною з нориць, а при патогістологічному дослідженні виявляються численні гранулеми з некрозом, які зливаються.
Нориці при хворобі Крона з'являються як ускладнення. Характерним для хвороби Крона є наявність у кишці виразок чи тріщин, тоді як при фістулі парапроктиту запальні зміни в слизовій оболонці мінімальні або відсутні. Іноді фістули парапроктиту треба відрізнити від фістул при запаленні епітеліального куприкового ходу, якщо вони розкриваються неподалік від зовнішньої частини отвору відхідника. Диференціювати при цьому допомагає виявлення початкових отворів куприкового ходу та відсутність зв'язків з прямою кишкою. При малігнізації фістули виділення починають містити слиз та кров. Надійним методом діагностики злоякісних фістул є гістологічні та цитологічні дослідження.
Лікування хронічного парапроктиту
Лікування — виключно хірургічне.[13] Операція полягає в розкритті абсцесу (при загостреннях хронічного парапроктиту з утворенням гнійника) і вилученні зовнішнього та внутрішнього отворів фістули разом зі стінками фістульного ходу. Після завершення операції через день-два хворий може покинути стаціонар, але продовжуючи лікуватися вдома, приймаючи ванну та вживаючи анальгетики. Повністю рана загоюється через 20-30 днів після операції.[14]
Якщо не лікувати хронічний парапроктит, він може стати джерелом хронічної інфекції та постійного болю.
Прогноз
Як і з гострим парапроктитом, при правильно та своєчасно зробленій операції прогноз сприятливий.
Див. також
Примітки
- Шпитальна хірургія/За ред. Л. Я. Ковальчука, С.520
- Хірургія/С.O.Бойко, Т.1, С.638-639
- Шпитальна хірургія/За ред. Л. Я. Ковальчука, С.521
- Клінічна хірургія/За ред. Л. Я. Ковальчука, Т.2, С.317
- ЕНДОСОНОГРАФІЯ АНАЛЬНОГО КАНАЛА ТА ПРЯМОЇ КИШКИ В КЛІНІЧНІЙ ПРАКТИЦІ: ДУМКА КЛІНІЦИСТІВ ЩОДО СУЧАСНИХ ПОКАЗАНЬ 2014
- Клінічна хірургія/За ред. Л. Я. Ковальчука, Т.2, С.316-317
- Хірургія/С.O.Бойко, Т.1, С.621
- Клінічна хірургія/За ред. Л. Я. Ковальчука, Т.2, С.318
- Хірургія/С.O.Бойко, Т.1, С.622
- Клінічна хірургія/За ред. Л. Я. Ковальчука, Т.2, С.318-19
- Хірургія/С.O.Бойко, Т.1, С.628 - 631
- Клінічна хірургія/За ред. Л. Я. Ковальчука, Т.2, С.319
- Шпитальна хірургія/За ред. Л. Я. Ковальчука, С.523
- Клінічна хірургія/За ред. Л. Я. Ковальчука, Т.2, С.320-322
Джерела
- Шпитальна хірургія/За ред. Л. Я. Ковальчука.- Укрмеднига: Тернопіль, 1999.- 590 с. ISBN 966-7364-02-X (С.520-524)
- Клінічна хірургія/За ред. Л. Я. Ковальчука. — Укрмеднига: Тернопіль, 2002. — Т. 2, 504 с. ISBN 966-7364-27-5 (С.313—322)
- Кіт О. М. та інш. Хірургія.- Тернопіль: Укрмедкнига, 2004.- 644 с. ISBN 966-673-063-4 (С.516-518)
- Хірургія: у 2-х томах. Т. 1 : підручник/ С. O. Бойко, та інш..- Вінниція: Нова книга, 2019.- 704 с. ISBN 978-966-382-730-8 (C.523, 621—642)
Література
- КОМПЛЕКСНЕ ХІРУРГІЧНЕ ЛІКУВАННЯ ХРОНІЧНОГО ПАРАПРОКТИТУ: Рукопис дис... канд. мед. наук / БОРН Є. Є.; Національна медична академія післядипломної освіти імені П.Л. Шупика МОЗ України. - Київ, 2019 .- 135 с.
- Комплексне лікування хворих на гострий парапроктит : Автореф. дис... канд. мед. наук / О. М. Чепляка; Вінниц. нац. мед. ун-т ім. М.І.Пирогова. - Вінниця, 2006. - 22 c.
- Проблеми діагностики та підвищення ефективності хірургічного лікування хворих на гострий парапроктит / О. В. Новицький, І. М. Шевчук, А. Л. Шаповал, О. М. Петрина, П. О. Петрина // Галиц. лікар. вісн.. - 2012. - 19, № 3.
- Гострі гнійні захворювання м’яких тканин: фурункул, карбункул, гідраденіт, мастит, парапроктит, бешиха/ упоряд. В. О. Сипливий, В. В. Доценко, В. І. Робак та ін. – Харків : ХНМУ, 2020. – 20 с. Ел.джерело
- Хірургія : підручник / Я. С. Березницький О. В. Білов, Л. С. Білянський та ін.; за ред. Я. С. Березницького. – Вінниця : Нова Книга, 2020. – 528 с. ISBN 978-966-382-834-3 (С.203-206)
Посилання
- Що таке парапроктит і як його визначити – можливі наслідки і профілактика
- Догляд за хворими з хірургічними захворюваннями та пошкодженнями прямої кишки.
- (рос.)Діагностика парапроктиту
- Що стає причиною виникнення параректальної нориці? 2017
- (рос.)Кузін М. І. — «Хірургічні хвороби», с.63
- (рос.)Парапроктит
- Свищ (фістула) прямої кишки: симптоми, лікування без операції і хірургічне
- МОДИФІКОВАНІ МЕТОДИ ХІРУРГІЧНОГО ЛІКУВАННЯ НОРИЦЬ ПРЯМОЇ КИШКИ 2020
- (рос.)Ще про парапроктит[недоступне посилання]
