Кісткова пластика
Кісткова пластика – це хірургічна процедура, при якій відсутню кістку замінюють іншою для відновлення надзвичайно складних переломів, які становлять значний ризик для здоров’я пацієнта або не загоюються належним чином.
Кістка, як правило, має здатність до повної регенерації, але для цього потрібен дуже маленький об'єм перелому або якийсь каркас. Кісткові трансплантатати можуть бути аутотрансплантатами (власна кістка, часто з гребеня клубової кістки), алотрансплантатами (трупна кістка, зазвичай отримують з банку кісток) або синтетичними із властивостями, подібними до натуральної кістки (часто виготовленими з гідроксиапатиту або інших природних і біосумісних матеріалів). Очікується, що більша частина матеріалу трансплантата буде реабсорбовано та замінено, оскільки природна кістка загоюється протягом кількох місяців.
Принципи успішної кісткової трансплантації включають остеокондукцію (керування репаративним зростанням природної кістки), остеоіндукцію (стимулювання перетворення недиференційованих клітин на активні остеобласти) та остеогенез (живі кісткові клітини в матеріалі трансплантата сприяють ремоделюванню кістки). Остеогенез відбувається лише в аутотрансплантатах та алотрансплантатних клітинних матрицях.
Біологічний механізм
| Остеокондуктивний | Остеоіндуктивний | Остеогенний | |
|---|---|---|---|
| Аллопласт | + | – | – |
| Ксенотрансплант | + | – | – |
| Алотрансплант | + | +/– | – |
| Аутотрансплант | + | + | + |
Кісткова пластика є можливою завдяки тому, що кісткова тканина, на відміну від більшості інших тканин, має здатність до повної регенерації, якщо є простір для зростання. У міру зростання рідної кістки, вона, як правило, повністю замінює матеріал трансплантата, в результаті чого утворюється повністю інтегрована ділянка нової кістки. Біологічними механізмами, які дають підстави для кісткової пластики, є остеокондукція, остеоіндукція та остеогенез.[1]
Остеокондукція
Остеокондукцією називається «властивість матеріалу підтримувати вростання тканин, ріст клітин-попередників кістки (прогеніторів) і розвиток кісткової формації».[2] У контексті кісткової пластики це відбувається, коли кістковий трансплантат слугує каркасом для росту нової кістки, за рахунок рідної кісткової тканини. Остеобласти з краю дефекту, до якого виконують пластику, використовують трансплантат як каркас для поширення та створення нової кістки.[1] Остеобласти з'являються не з донорської тканини, а шляхом внутрішнього вростання клітин хазяїна.[3] Належний вміст біоактивних хімічних речовин (бета-трикальцій фосфат) в трансплантатах, які використовуються в кістковій пластиці, дозволяє підвищити остеопровідність в області дефекту.[2] Щонайменше, кістковий матеріал для пластики повинен бути остеокондуктивним за рахунок цих біоактивних хімічних речовин.
Остеоіндукція
Остеоіндукція включає стимуляцію прогеніторів до диференціювання в остеобласти, які потім починають утворення нової кістки. Найбільш широко вивченим типом остеоіндуктивних клітинних медіаторів є кісткові морфогенетичні білки (BMP).[1] Матеріал для пластики кістки, який є остеокондуктивним і остеоіндуктивним, не тільки слугуватиме каркасом для існуючих остеобластів, але також буде викликати утворення нових остеобластів, теоретично сприяючи швидшій інтеграції трансплантата.
Остеопромоція
Остеопромоція передбачає посилення остеоіндукції інших речовин. Наприклад, було показано, що похідне емалевої матриці посилює остеоіндуктивний ефект демінералізованого ліофілізованого кісткового алотрансплантату (DFDBA), але сам по собі не стимулює ріст нової кістки.[4]
Остеогенез
Остеогенез відбувається, коли живі остеобласти із матеріалу кісткового трансплантата, сприяють зростанню нової кістки разом із ростом кістки, що виникає за допомогою двох інших механізмів. [1]
Метод
Залежно від того, де необхідна пластика кістки, для проведення операції може бути залучений лікар іншої спеціальності. Лікарі, які роблять процедуру пластики кісток це, як правило: хірурги-ортопеди, хірурги-отоларингологи, нейрохірурги, щелепно-лицьові хірурги, пародонтологи, зубні хірурги, стоматологи й імплантологі. [5]
Аутотрансплант
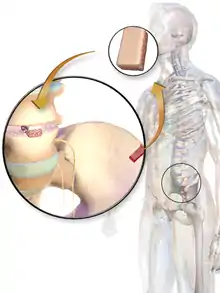
Аутологічна (або аутогенна) кісткова пластика передбачає використання кістки, отриманої від тієї ж особи, яка отримала трансплантат. Кістку можна отримати з кісток, що не мають критичного значення, наприклад з гребеня клубової кістки, або (частіше в стоматології та щелепно-лицевій хірургії), з симфізу нижньої щелепи (область підборіддя) або передньої ветви нижньої щелепи (вінцевий відросток ); особливо при блок-пластиці, при якій невеликий блок кістки поміщується цілком в зону трансплантації. При блок-пластиці, аутогенна кістка є найбільш бажаною, оскільки ризик відторгнення трансплантата при цьому є найнижчим, оскільки трансплантат походить із власного тіла пацієнта.[6] Як зазначено в діаграмі вище, такий трансплантат буде остеоіндуктивним і остеогенним, а також остеокондуктивним. Негативним аспектом аутологічної пластики є те, що потрібне додаткове місце операції, що фактично додає ще одне потенційне джерело післяопераційного болю та ускладнень. [7]
Аутотрансплантат зазвичай забирають з внутрішньоротових джерел, таких як підборіддя, або інших джерел, таких як гребінь клубової кістки, малогомілкова кістка, ребра, нижня щелепа і навіть частини черепа.
Усі кістки потребують кровопостачання в місці пластики. Залежно від місця пластики та розміру трансплантата може знадобитися додаткове кровопостачання. Для цих видів пластики необхідне перенесення частини окістя та супутніх кровоносних судин разом з донорською кісткою. Цей вид трансплантата відомий як "пластика живою кісткою".
Аутопластика також може бути виконана без твердої кісткової структури, наприклад, з використанням кістки, взятої з передньої верхньої клубової ости. У цьому випадку є остеоіндуктивна та остеогенна дія, однак остеокондуктивної дії немає, оскільки відсутня тверда кісткова структура.
Використання підборіддя забезпечує велику кількість кортикально-губчастого аутотрансплантата та легкий доступ до всіх внутрішньоротових ділянок. Його можна легко використати в амбулаторних умовах під місцевою анестезією. Близькість донорської і реципієнтської ділянок зменшує час і вартість операції. Зручний хірургічний доступ, низька частота ускладнень, відсутність потреби у госпіталізації, мінімальний дискомфорт у донорському місці та уникнення шкірних рубців є додатковими перевагами.

Пластика дентином
Дентинова кістка, виготовлена з видалених зубів. Дентин становить понад 85% структури зуба, емаль складається з гідроксиапатиту і становить 10% структури зуба. Дентин за своїм хімічним складом подібний до кістки, за об’ємом на 70-75% складається з гідроксиапатиту і на 20% з органічної матриці, переважно з волокнистого колагену I типу.[8] Дентин, як і кістка, може вивільняти фактори росту та диференціювання, розсмоктуючись остеокластами. Щоб зробити трансплантат дентину придатним для використання та стерильним, деякі компанії розробили клінічні процедури, які включають шліфування, сортування та очищення зубів для негайного чи майбутнього використання. У Кореї Корейський банк зубів з січня 2009 року по жовтень 2012 року здійснив біопереробку 38 000 власних зубів пацієнтів.
Алопластика
Алотрансплантат кістки, як і аутогенний, походить від людини; відмінність полягає в тому, що алотрансплантат забирають у іншої особи. Кістковий алотрансплантат можна взяти від трупів людей, які пожертвували свою кістку для використання у живих людей. Зазвичай вони надходять з банку кісток. Банки кісток також постачають алотрансплантати, отримані від живих людських донорів кісток (зазвичай пацієнтів стаціонарів), які проходять планове тотальне ендопротезування кульшового суглоба. Під час цієї операції хірург-ортопед видаляє головку стегнової кістки пацієнта, як необхідну частину процесу встановлення штучного протеза кульшового суглоба. Головка стегнової кістки являє собою приблизно сферичну ділянку кістки, розташовану на проксимальному кінці стегнової кістки, діаметром 45 мм до 56 мм у дорослих людей. Найчастіше головку стегнової кістки пацієнта в кінці хірургічної процедури викидають у лікарняні відходи. Однак, якщо пацієнт підходить під низку жорстких нормативних, медичних та соціальних критеріїв і надає інформовану згоду, його головка стегнової кістки може бути депонована в банку кісток лікарні.
Доступні три типи кісткового алотрансплантату: [9]
- Свіжа або свіжоморожена кістка
- Ліофілізований кістковий алотрансплантат (FDBA)
- Демінералізований ліофілізований кістковий алотрансплантат (DFDBA)
Алопластичні трансплантати
Алопластичні трансплантати можуть бути виготовлені з гідроксиапатиту, природного мінералу, який також є основним мінеральним компонентом кістки. Вони можуть бути виготовлені з біоактивного скла. Гідроксилапатит є синтетичним кістковим трансплантатом, який зараз є найпоширенішим серед інших синтетичних завдяки своїй остеопровідності, твердості та прийнятності кісткою. Таким чином, трикальцій фосфат, який зараз використовується в поєднанні з гідроксилапатитом, дає ефект остеокондукції та розсмоктування. Полімери, такі як деякі мікропористі сорти PMMA та різні інші акрилати (такі як полігідроксилетилметакрилат, або PHEMA), покриті гідроксидом кальцію для адгезії, також використовуються як алопластичні трансплантати для інгібування інфекції та їх механічної пружності та біосумісності.[10] Кальцифіковані морські водорості, такі як Corallina officinalis, мають фторгідроксиапатитний склад, структура якого подібна до кісткової тканини людини і забезпечує поступову резорбцію, тому цей матеріал вони використовується та визначається як алопластичний кістковий трансплантат з «FHA (Fluoro-hydroxy-apatitic) біоматеріалу». [11]
Синтетичні варіанти

Штучну кістку можна створити з кераміки, наприклад, фосфатів кальцію (наприклад, гідроксиапатиту і трикальційфосфату ), біоскла та сульфату кальцію; всі вони біологічно активні різним ступенем залежно від розчинності у фізіологічному середовищі.[12] Ці матеріали можуть бути насичені факторами росту, іонами, такими як стронцій [13] або змішані з аспіратом кісткового мозку для підвищення біологічної активності. Деякі автори вважають, що цей метод гірший за аутогенну кісткову пластику [6] проте ризик інфікування та відторгнення трансплантата є набагато меншим, а механічні властивості, такі як модуль Юнга, можна порівняти з кістковими. Наявність таких елементів, як стронцій, може призвести до підвищення мінеральної щільності кісток і посилює проліферацію остеобластів in vivo.
Тимчасовий заповнювач
Синтетичний матеріал можна використовувати як тимчасовий антибіотичний заповнювач (спейсер), перед заміною його на постійний матеріал. Наприклад, операція Masquelet полягає в тому, що спочатку використовують PMMA, змішану з антибіотиком (ванкоміцин або гентаміцин) протягом 4–12 тижнів, а потім його замінюють аутологічним кістковим трансплантатом.[14] Цей метод можна використовувати для лікування посттравматичних дефектів кісток.[14]
Ксенотрансплантати
Ксенотрансплантат - це замінник людської кістки, що походить від інших видів тварин, наприклад, кістки великої рогатої худоби (або, нещодавно, свинячі кістки), які можна сушити заморожуванням або демінералізувати та депротеїнізувати. Ксенотрансплантати зазвичай використовуються лише у формі кальцифікованої матриці. Кам'янистий корал і корал millepore збирають і обробляють, для виготовлення «гранул з коралів» (CDG) [15] та інших видів коралових ксенотрансплантатів.[16] Ксенотрансплантати на основі коралів в основному містять карбонат кальцію (і важливу пропорцію фтору, корисного для сприяння розвитку кісток), тоді як природна людська кістка складається з гідроксиапатиту разом з фосфатом і карбонатом кальцію: таким чином кораловий матеріал або промислово перетворюється на гідроксиапатит за допомогою гідротермального процесу, що утворює ксенотрансплантат, що не розсмоктується, або просто цей процес пропускається, а кораловий матеріал залишається в стані карбонату кальцію для кращої резорбції трансплантата природною кісткою. Потім ксенотрансплантат з коралів насичують гелями та розчинами, що підсилюють ріст кістки.[17]
Фактори росту
Фактори росту, якими насичають трансплантати, виготовляють за допомогою технології рекомбінантної ДНК. Вони складаються або з факторів росту людини, або з морфогенів (білки морфогенезу кісток у поєднанні з носієм, таким як колаген).
Відновлення та догляд після пластики
Час, необхідний людині для відновлення, залежить від тяжкості травми, і триває від двох тижнів до двох місяців, з можливістю інтенсивних фізичних вправ на строк до шести місяців. Загоєння дистального кінця стегнової кістки займає до 6 місяців. [18]
Використання
Зубні імпланти
Найпоширенішим використанням кісткової пластики є вживлення зубних імплантів для відновлення відсутнього зуба. Імплантація зубів вимагає наявності кістки під ними для підтримки та належної інтеграції в ротову порожнину. Як згадувалося раніше, кісткові трансплантати бувають різних форм, таких як аутологічні (від однієї особи), алотрансплантати, ксенотрансплантати (переважно з бичачої кістки) та алопластичні матеріали. Кісткові трансплантати можна використовувати до встановлення імпланту або одночасно.[19] У людей, які були без зубів протягом тривалого періоду, може не залишитися достатньо кістки у необхідних місцях. У цьому випадку аутологічну кістку можна взяти з підборіддя, з отворів для імплантів або навіть з клубової кістки таза та вставити в рот під новий імплант. В якості альтернативи можна використовувати екзогенну кістку: найчастіше використовується ксенотрансплантат, оскільки він забезпечує виняткову стабільність об’єму протягом тривалого часу. Аллотрансплантат забезпечує найкращу якість регенерації, але має меншу об’ємну стабільність. Часто використовується суміш різних видів кісткових трансплантатів.
Зазвичай, кістковий трансплантат використовується як єдиним блоком (наприклад, з підборіддя або висхідної ветви нижньої щелепи), так і подрібненим, щоб краще адаптувати його до дефекту.
Кісткова дентальна пластика — це спеціалізована стоматологічна хірургічна процедура, яка була розроблена для відновлення втраченої кістки щелепи. Ця втрата може бути наслідком стоматологічної інфекції, захворювання пародонту, травми або природного процесу старіння. Існують різні причини для заміщення втраченої кісткової тканини та стимулювання природного росту кісток, і кожна методика по-різному справляється з дефектами щелепної кістки. Причини, за якими може знадобитися кісткова пластика, включають синус ліфтинг, збереження лунки, збільшення гребеня або регенерацію. В даний час є деякі докази, що обгрунтовують використання аутологічних концентратів тромбоцитів (фрагменти клітин, що містять фактори росту для сприяння регенерації тканин), коли кісткова пластика використовується для лікування захворювань ясен. [20]
Фібулярний вал
Іншим поширеним кістковим трансплантатом, який є більш значним, ніж ті, що використовуються для імплантації зубів, є кістковий вал малогомілкової кістки. Після видалення сегмента малогомілкової кістки на нозі з дефіцитом кістки дозволяється звичайна діяльність, така як біг і стрибки. Пересаджені васкуляризовані малогомілкові кістки використовувалися для відновлення цілісності скелета довгих кісток кінцівок з вродженими дефектами кісток, і для заміни сегментів кістки після травми або інвазії злоякісної пухлини. Окістя та живильна артерія зазвичай переносяться разом із шматочком кістки, щоб трансплантат залишався живим і зростав при пересадці в нове місце господаря. Після того, як трансплантована кістка закріплена на новому місці, вона зазвичай відновлює кровопостачання кістки, до якої вона була прикріплена.
Інше
Кісткові трансплантати використовуються з метою загоєння або нового росту дефектної кістки без ризику відторгнення трансплантата.[18] Окрім основної сфери – імплантація зубів, ця процедура використовується для зрощення суглобів (іммобілізація); відновлення зламаних кісток із великою втратою кісткової тканини; відновлення зламаної кістки, яка погано загоюється. [18] Крім того, кісткові трансплантати або замінники широко використовуються для посилення операцій по зрощенню хребта. [21]
Ризики
Як і в будь-якій процедурі, існують ризики даної операції: реакції на ліки, проблеми з диханням, кровотечі та інфекції.[18] Повідомляється, що інфекція виникає менше ніж у 1% випадків і лікується антибіотиками. Загалом, пацієнти з наявною супутньою хворобою мають більший ризик отримати інфекцію, ніж пацієнти без неї.[22]
Ризики при пластиці з гребеня клубової кістки
Деякі з потенційних ризиків та ускладнень кісткової пластики із використанням гребеня клубової кістки включають: [22] [23] [24]
- набута кила кишечника (це стає ризиком при розмірі донорських ділянок (>4 см)). [22] У літературі з 1945 по 1989 рік було зареєстровано близько 20 випадків [25] і лише кілька сотень випадків було зареєстровано в усьому світі [26]
- meralgia paresthetica (пошкодження латерального стегнового шкірного нерва, також називається синдромом Бернхардта-Рота)
- нестабільність таза
- перелом (вкрай рідко і зазвичай супроводжується іншими факторами [27] [28] )
- пошкодження шкріних нервів сідниць (nn. clunii) (спричиняє біль у задній частині таза, яка посилюється при сидінні)
- ушкодження клубово-пахового нерва
- інфекції
- незначна гематома (часте явище)
- глибока гематома, що вимагає хірургічного втручання
- серома
- ушкодження сечоводу
- псевдоаневризма клубової артерії (рідко) [29]
- трансплантація пухлини
- косметичні дефекти (переважно викликані дефектом верхнього краю таза)
- хронічний біль
Добування кісткових трансплантатів із заднього гребеня клубової кістки, як правило, має менше ускладнень, але залежно від типу операції може знадобитися перегортання під час перебування пацієнта під загальною анестезією. [30] [31]
Вартість
Варстість кісткової пластики складається не тільки з вартості операції. Повна 3-місячна загальна вартість комплексної кісткової пластики заднебокового поперекового відділу хребта, доповненого заповнювачем, коливається в середньому від приблизно 33 860 доларів США до 37 227 доларів США.[32] Ця ціна включає всі відвідування лікарні та амбулаторний прийом протягом 3 місяців. Окрім вартості самого кісткового трансплантата (від 250 до 900 доларів США), інші витрати на процедуру включають: амбулаторну реабілітацію (5000-7000 доларів США), гвинти та стрижні (7500 доларів США), проживання та харчування (5000 доларів США), використання операційної кімнати (3500 доларів США), стерильні матеріали (1100 доларів США), фізіотерапію (1000 доларів США), оплату праці хірурга (у середньому 3500 доларів США), анестезіолога (приблизно від 350 до 400 доларів США на годину), плату за ліки (100 доларів США), і додаткові збори за такі послуги, як медичні товари, діагностичні процедури, плата за використання обладнання тощо [33]
Посилання
- Advanced Implant Surgery and Bone Grafting Techniques. Carranza's Clinical Periodontology (вид. 9th). W.B. Saunders. 2002. с. 907–8. ISBN 9780721683317.
- Properties of osteoconductive biomaterials: calcium phosphates. Clinical Orthopaedics and Related Research (амер.) 395 (395): 81–98. February 2002. PMID 11937868. doi:10.1097/00003086-200202000-00009. Проігноровано невідомий параметр
|vauthors=(довідка) - Bone: formation by autoinduction. 1965. Clinical Orthopaedics and Related Research (амер.) 395 (395): 4–10. February 2002. PMID 11937861. doi:10.1097/00003086-200202000-00002. Проігноровано невідомий параметр
|vauthors=(довідка) - Porcine fetal enamel matrix derivative enhances bone formation induced by demineralized freeze dried bone allograft in vivo. Journal of Periodontology 71 (8): 1278–86. August 2000. PMID 10972643. doi:10.1902/jop.2000.71.8.1278. Проігноровано невідомий параметр
|vauthors=(довідка) - Bone Grafting - Definition, Purpose, Demographics, Description, Diagnosis/preparation, Aftercare, Risks, Normal results, Morbidity and mortality rates, Alternatives. Архів оригіналу за 17 жовтня 2008.
- Bone Grafts: No Longer Just a Chip Off the Ol' Hip. Архів оригіналу за 1 листопада 2008.
- Bone Graft Alternatives. Архів оригіналу за 23 березня 2009. Процитовано 18 січня 2009.
- Analysis of the inorganic component of autogenous tooth bone graft material. Journal of Nanoscience and Nanotechnology 11 (8): 7442–5. August 2011. PMID 22103215. doi:10.1166/jnn.2011.4857. Проігноровано невідомий параметр
|vauthors=(довідка) - Bone Allografts - FAQs - Infection Control in Dental Settings - Division of Oral Health - CDC. www.cdc.gov. Архів оригіналу за 31 грудня 2017. Процитовано 6 травня 2018.
- Dumitrescu, 2011, pp. 94–95
- Dumitrescu, 2011, pp. 101–2
- Bioceramics: From Concept to Clinic. Journal of the American Ceramic Society 74 (7): 1487–1510. 1991. doi:10.1111/j.1151-2916.1991.tb07132.x. Архів оригіналу за 16 листопада 2010. Проігноровано невідомий параметр
|vauthors=(довідка); Проігноровано невідомий параметр|citeseerx=(довідка) - Nanostructural insights into the dissolution behavior of Sr-doped hydroxyapatite. Journal of the European Ceramic Society 38 (16): 5554–5562. 2018. arXiv:1910.10610. doi:10.1016/j.jeurceramsoc.2018.07.056. Проігноровано невідомий параметр
|vauthors=(довідка) - Masquelet technique for treatment of posttraumatic bone defects. TheScientificWorldJournal 2014: 710302. 2014. PMC 3933034. PMID 24688420. doi:10.1155/2014/710302. Проігноровано невідомий параметр
|vauthors=(довідка); Проігноровано невідомий параметр|doi-access=(довідка) - The minimization of morbidity in cranio-maxillofacial osseous reconstruction : bone graft harvesting and coral-derived granules as a bone graft substitute. 6 травня 2018. Архів оригіналу за 18 січня 2012. Процитовано 6 травня 2018. Проігноровано невідомий параметр
|vauthors=(довідка) - Bone augmentation procedures in localized defects in the alveolar ridge: clinical results with different bone grafts and bone-substitute materials. Database of Abstracts of Reviews of Effects (DARE): Quality-assessed Reviews [Internet]. Centre for Reviews and Dissemination (UK). 2009. NBK77628.
- Bone Grafts and Bone Graft Substitutes in Periodontal Therapy §2.3.3 coralline calcium carbonate. Chemicals in Surgical Periodontal Therapy. Springer. 2011. с. 92. ISBN 978-3-642-18224-2.
- Bone Graft - Surgery Procedures & Risks - NY Times Health Information. The New York Times. Архів оригіналу за 25 січня 2009.
- Simultaneous implant placement and bone grafting with particulate mineralized allograft in sites with buccal wall defects, a three-year follow-up and review of literature. Journal of Cranio-Maxillo-Facial Surgery 42 (5): 552–9. July 2014. PMID 24529349. doi:10.1016/j.jcms.2013.07.026. Проігноровано невідомий параметр
|vauthors=(довідка) - Autologous platelet concentrates for treating periodontal infrabony defects. The Cochrane Database of Systematic Reviews 2018 (11): CD011423. November 2018. PMC 6517213. PMID 30484284. doi:10.1002/14651858.cd011423.pub2. Проігноровано невідомий параметр
|vauthors=(довідка) - Graft Materials and Biologics for Spinal Interbody Fusion. Biomedicines 7 (4): 75. September 2019. PMC 6966429. PMID 31561556. doi:10.3390/biomedicines7040075. Проігноровано невідомий параметр
|vauthors=(довідка); Проігноровано невідомий параметр|doi-access=(довідка) - Iliac crest autogenous bone grafting: donor site complications. Journal of the Southern Orthopaedic Association 9 (2): 91–7. 2000. PMID 10901646. Архів оригіналу за 25 грудня 2012. Проігноровано невідомий параметр
|vauthors=(довідка) - Iliac crest bone graft harvest donor site morbidity. A statistical evaluation. Spine 20 (9): 1055–60. May 1995. PMID 7631235. doi:10.1097/00007632-199505000-00012. Проігноровано невідомий параметр
|vauthors=(довідка) - Complications of iliac crest bone graft harvesting. Clinical Orthopaedics and Related Research 329 (329): 300–9. August 1996. PMID 8769465. doi:10.1097/00003086-199608000-00037. Проігноровано невідомий параметр
|vauthors=(довідка) - Incisional hernia through iliac crest defects. A report of three cases with a review of the literature. Archives of Orthopaedic and Trauma Surgery 108 (6): 383–5. November 1989. PMID 2695010. doi:10.1007/BF00932452. Проігноровано невідомий параметр
|vauthors=(довідка) - Herniation through ILiac Crest Bone Graft donor site. J Surg Pak 4 (2): 37–9. June 1999. Проігноровано невідомий параметр
|vauthors=(довідка) - Pelvic fracture: The iliac crest bone grafting complication. Архів оригіналу за 5 січня 2009. Процитовано 29 грудня 2008.
- Repetitive posterior iliac crest autograft harvest resulting in an unstable pelvic fracture and infected non-union: case report and review of the literature. Patient Safety in Surgery 1 (1): 6. December 2007. PMC 241775. PMID 18271999. doi:10.1186/1754-9493-1-6. Проігноровано невідомий параметр
|vauthors=(довідка) - Pseudoaneurysm of the deep circumflex iliac artery: a rare complication at an anterior iliac bone graft donor site treated by coil embolization. Chang Gung Medical Journal 25 (7): 480–4. July 2002. PMID 12350036. Проігноровано невідомий параметр
|vauthors=(довідка) - Morbidity from bone harvest in major jaw reconstruction: a randomized trial comparing the lateral anterior and posterior approaches to the ilium. Journal of Oral and Maxillofacial Surgery 46 (3): 196–203. March 1988. PMID 3280759. doi:10.1016/0278-2391(88)90083-3. Проігноровано невідомий параметр
|vauthors=(довідка) - Comparison of anterior and posterior iliac crest bone grafts in terms of harvest-site morbidity and functional outcomes. The Journal of Bone and Joint Surgery. American Volume 84 (5): 716–20. May 2002. PMID 12004011. doi:10.2106/00004623-200205000-00003. Проігноровано невідомий параметр
|vauthors=(довідка) - The perioperative cost of Infuse bone graft in posterolateral lumbar spine fusion. The Spine Journal 8 (3): 443–8. 2008. PMID 17526436. doi:10.1016/j.spinee.2007.03.004. Проігноровано невідомий параметр
|vauthors=(довідка) - Bone grafting. Naples Dental Art Center. Процитовано 11 жовтня 2019.