Гострий респіраторний дистрес-синдром
Гострий респіраторний дистрес-синдром (ГРДС), також респіраторний дистрес-синдром дорослих (РДСД) — загрозливе для життя запальне ураження легень, для якого характерні дифузна інфільтрація та тяжка гіпоксемія. Виникає внаслідок багатьох причин, які безпосередньо чи опосередковано уражають легені. ГРДС часто призводить до смерті, потребує проведення інтенсивної терапії та штучної вентиляції легень.
| Гострий респіраторний дистрес-синдром | |
|---|---|
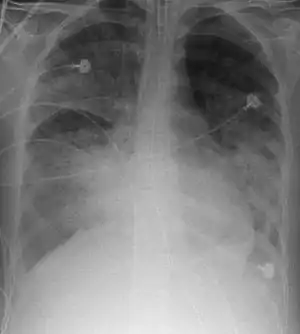 Рентгенограма органів грудної клітки пацієнта з ГРДС Рентгенограма органів грудної клітки пацієнта з ГРДС | |
| Спеціальність | пульмонологія і реаніматологія |
| Симптоми | задишка, тахіпное, ціаноз і шок[1] |
| Метод діагностики | рентгенографія грудної кліткиd і КТ |
| Препарати | beractantd[2] |
| Класифікація та зовнішні ресурси | |
| МКХ-11 | CB00 |
| МКХ-10 | J80 |
| DiseasesDB | 892 |
| MedlinePlus | 000103 |
| MeSH | D012128 |
| SNOMED CT | 67782005 |
| | |
Історія та визначення
Вперше клінічні прояви ГРДС описано 1967 року у 12 пацієнтів, сім з яких померли[3]. Тоді застосували термін «респіраторний дистрес-синдром дорослих». Надалі цей стан дістав багато інших назв — «некардіогенний набряк легень», «мокра легеня», «важка легеня», «шокова легеня»[4][5].
1994 року на Американо-Європейській узгоджувальній конференції (АЕУК) запропонували нову назву захворювання — ГРДС[6]. Згідно з АЕУК ГРДС — гострий стан, для якого характерні двостороння інфільтрація легень і тяжка гіпоксемія за відсутності ознак кардіогенного набряку легень.
Актуальність
У США реєструють близько 190 тис. випадків ГРДС на рік. Раніше смертність від ГРДС була високою. Завдяки поліпшеному лікуванню останніми роками вона знизилася до приблизно 35-40 %[7]. Приблизно 10 % всіх пацієнтів відділень інтенсивної терапії мають гостру дихальну недостатність, 20 % серед них підпадають під критерії гострого пошкодження легень (ГПЛ) або ГРДС[8].
Етіологія
ГРДС настає внаслідок прямого або непрямого ушкодження легень. Непряме ушкодження легень виникає внаслідок системної запальної реакції при позалегеневих захворюваннях. До найчастіших причин відносять сепсис та/або пневмонію (зокрема аспіраційну), тяжкі травми. Інші причини представлено в таблиці[9].
| Пряме пошкодження легень | Непряме пошкодження легень |
|---|---|
| Аспірація | Сепсис |
| Пневмонія | Тяжка травма |
| Дифузна альвеолярна кровотеча | Пересадка кісткового мозку |
| Жирова емболія | Опіки |
| Пересадка легень | Кардіопульмональний шунт |
| Утоплення | Передозування ліків (аспірин, кокаїн, опіати, фенотіазини, трициклічні антидепресанти) |
| Контузія легкого | Масивне переливання крові |
| Вдихання токсичного газу | Неврогенний набряк легенів внаслідок інсульту, судом, травми голови |
| Панкреатит | |
| Рентгеноконтрастні препарати (рідко) |
Патогенез
В основі ГРДС лежить дифузне запалення легень. У його перебігу виділяють 3 фази: ексудативну, проліферативну та фібротивну[8].
Під час ексудативної фази у відповідь на запалення виділяються цитокіни та інші прозапальні речовини, які активують альвеолярні макрофаги і циркулюючі нейтрофіли. Самі ж активовані нейтрофіли прикріплюються до ендотелію легеневих капілярів і вивільняють вміст своїх цитоплазматичних гранул (протеази і токсичні метаболіти кисню)[10]. Це призводить до пошкодження ендотелію капілярів та епітелію альвеол, порушуючи альвеолярно-капілярний бар'єр. Внаслідок цього ексудат проходить у легеневу паренхіму і альвеолярний повітряний простір. Порушується газообмін і настає гіпоксія[11]. Також можливе пошкодження альвеолоцитів II типу, які відповідають за утворення сурфактанту. Це призводить до спадання альвеол, зниження розтяжності легень і внутрішньолегеневого шунтування. Крім того, розвивається легенева гіпертензія внаслідок внутрішньосудинної обтурації тромбами, спазму легеневих судин через гіпоксію й дію деяких запальних медіаторів (тромбоксан, лейкотрієни та ендотелін)[12].
Під час проліферативної фази в більшості пацієнтів відбувається відновлення легень: виводиться ексудат, замість нейтрофільної інфільтрації настає лімфоцитарна. Проліферують альвеолоцити II типу, що утворюють новий сурфактант і диференціюються в альвеолоцити I типу. Але попри такі поліпшення, у багатьох хворих зберігається задишка, тахіпное, гіпоксемія[8]. У деяких пацієнтів процес переходить у фібротичну фазу. Накопичений в легенях фібрин зазнає ремоделювання й може викликати фіброз[13].
Клінічна картина
ГРДС частіше настає в перші 12-48 годин від початку основного захворювання (в деяких випадках через 5-7 днів)[14]. Хворий може скаржитися на задишку, дискомфорт у грудній клітці, сухий кашель. Оглядаючи його, виявляють тахіпное, тахікардію, участь допоміжних м'язів у диханні, ціаноз шкірного покриву. Під час аускультації можна виявити двобічні хрипи[11].
Діагностика
АЕУК опублікувала критерії діагностики ГРДС[6].
| Діагностичні критерії ГРДС |
|---|
| Гострий початок |
| Наявність сприятливого фактора |
| Двобічні інфільтрати на рентгенограмі легенів |
| PaO2/FiO2 < 200 мм рт. ст. при ГРДС та < 300 при ГПЛ |
| Немає ознак лівошлуночкової недостатності (відсутність клінічних даних або тиск заклинювання легеневої артерії не перевищує 18 мм рт. ст.) |
ГПЛ (гостре пошкодження легень) — легша форма ГРДС; PaO2 — парціальний тиск кисню в артеріальній крові (мм рт. ст.); FiO2 — фракційна концентрація кисню у вдихуваному газі (десятковим дробом, наприклад 0,5)
Виявляють прогресуючу гіпоксемію (SpO2 нижче 90 %), яка часто рефрактерна до інгаляцій кисню[5]. Досліджуючи гази артеріальної крові на початкових стадіях ГРДС виявляють низький PaO2, нормальний або низький РаСО2 і підвищення рН (алкалоз). Надалі РаСО2 наростає і алкалоз змінюється ацидозом[11].
На рентгенографії легень видно двобічні дифузні інфільтрати, іноді — плевральний випіт. Такі ознаки неспецифічні й також характерні для кардіогенного набряку легень, що ускладнює диференціальну діагностику[15][16]. Комп'ютерна томографія показує негомогенну інфільтрацію легень у деяких відділах (у задньонижних відділах у лежачих хворих)[17]. Це пояснюється тим, що розподіл набряку легень залежить від сили тяжіння, а також тиском з боку розташованих вище набряклих відділів легень[18].
Бронхоальвеолярний лаваж — найнадійніший метод діагностики ГРДС. Під час нього вводять гнучкий фібробронхоскоп в один з уражених сегментів легенів. Потім промивають легеневий сегмент ізотонічним розчином і аналізують склад промивної рідини[5]. У хворих з ГРДС виявляють нейтрофіли, що становлять 60-80 % всіх клітин промивної рідини (в нормі < 5 %)[19].
Лікування
Лікування передусім спрямовують на усунення захворювання, що призвело до ГРДС. Якщо це неможливо (наприклад, після масивних переливань крові, аортокоронарного шунтування і т. д.), то обмежуються підтримувальною терапією[20].
Штучна вентиляція легень
Стандартні обсяги штучної вентиляції легень (ШВЛ) становлять 10-15 мл/кг. Під час ГРДС функціює тільки неуражена область легень, тобто об'єм легень знижений, тому значні обсяги ШВЛ спричиняють перерозтягнення і розрив дистальних повітряних просторів (волюмотравму)[21]. Крім того, під час ШВЛ можлива баротравма (за високого рівня тиску в дихальних шляхах), ателектотравма (внаслідок циклічних розправлень і спадання альвеол) і біотравма (вивільнення прозапальних цитокінів нейтрофілами у відповідь на ШВЛ)[22][23]. Всі ці ушкодження об'єднують під поняттям вентилятор-асоційоване пошкодження легень[24].
У великому дослідженні, що його провело Клінічне товариство з ГРДС (англ. ARDS Clinical Network), було показано зниження смертності якщо вентилювати низькими об'ємами (6 мл/кг і тиск плато не перевищує 30 мм вод.ст.)[25]. До того ж такий режим ШВЛ знижує ризик розвитку баротравми[23]. Однак під час вентиляції низькими обсягами виникає гіперкапнія та дихальний ацидоз. Тому кажуть про дозволену гіперкапнію, що означає допущення деякої гіперкапнії для збереження щадного режиму вентиляції легень[26]. Точні показники невідомі, але дослідження показують, що для більшості пацієнтів дозволеними будуть рівні PaCO2 (парціальний тиск вуглекислого газу в артеріальній крові) 60-70 мм рт. ст. і артеріального pH 7,2—7,25[27].
ШВЛ застосовують у режимі додатного тиску наприкінці видиху (ДТНВ, англ. PEEP) для поліпшення оксигенації. ДТНВ запобігає розвиткові ателектотравми й дозволяє знизити FiO2, тим самим запобігаючи пошкодженню альвеол високими концентраціями кисню. Однак високі значення ДТНВ можуть призводити до перерозтягнення альвеол і зниження серцевого викиду, тому рекомендують починати з малого рівня ДТНВ — 5 см вод.ст., за необхідності поступово підвищуючи до 20-24 см вод.ст. Є також спосіб підбору ДТНВ на основі побудови сигмоїдної кривої тиск-об'єм"[25].
Див. також
- Респіраторний дистрес-синдром новонароджених
Примітки
- Disease Ontology — 2016.
- Drug Indications Extracted from FAERS — doi:10.5281/ZENODO.1435999
- Ashbaugh D.G., Bigelow D.B., Petty T.L., Levine B.E. // The Lancet. — Elsevier, 1967. — No. 7511 (8). — P. 319—323. Процитовано 2011-09-21.
- Murray J.F., Matthay M.A., Luce J.M., Flick M.R. // American Journal of Respiratory and Critical Care Medicine. — 1988. — No. 3 (9). — P. 720—723.
- Пол Л. Марино. {{{Заголовок}}}. — Москва : ГЭОТАР-Медиа, 2010. — 770 с. — ISBN 978-5-9704-1399-9.
- Bernard G.R., Artigas A., Brigham K.L., et al. // American Journal of Respiratory and Critical Care Medicine. — 1994. — No. 3 Pt 1 (3). — P. 818—824. Процитовано 2011-09-20.
- Rubenfeld G.D., Herridge M.S. // Chest. — 2007. — No. 2 (2). — P. 554—562.
- Loscalzo, Joseph; Longo, Dan L.; Fauci, Anthony S.; Dennis L. Kasper; Hauser, Stephen L. {{{Заголовок}}}. — McGraw-Hill Education, 2011. — ISBN 0-07-174889-X.
- Ware L.B., Matthay M.A. The acute respiratory distress syndrome // The New England Journal of Medicine. — 2000. — No. 18 (5). — P. 1334—1349. Процитовано 2011-09-21.
- Abraham E. // Critical Care Medicine. — 2003. — No. 4 Suppl (4). — P. S195—9.
- Porter, Robert. {{{Заголовок}}}. — Rahway, N.J., U.S.A : Merck, 2011. — ISBN 0-911910-19-0.
- Moloney E.D., Evans T.W. // Eur. Respir. J. : journal. — 2003. — No. 4 (4). — P. 720—727.
- Idell S. // Critical Care Medicine : journal. — 2003. — No. 4 Suppl (4). — P. S213—20.
- Iribarren C., Jacobs D.R., Sidney S., Gross M.D., Eisner M.D. Cigarette smoking, alcohol consumption, and risk of ARDS: a 15-year cohort study in a managed care setting // Chest : journal. — 2000. — No. 1 (1). — P. 163—168.
- Aberle D.R., Brown K. // Clinics in Chest Medicine : journal. — 1990. — No. 4 (12). — P. 737—754.
- Wiener-Kronish J.P., Matthay M.A. // Chest : journal. — 1988. — No. 4 (4). — P. 852—858.
- Gattinoni L., Caironi P., Pelosi P., Goodman L.R. // American Journal of Respiratory and Critical Care Medicine. — 2001. — No. 9 (11). — P. 1701—1711.
- Goodman L.R. // Radiologic Clinics of North America : journal. — 1996. — No. 1 (1). — P. 33—46.
- Baughman R.P., Gunther K.L., Rashkin M.C., Keeton D.A., Pattishall E.N. Changes in the inflammatory response of the lung during acute respiratory distress syndrome: prognostic indicators // American Journal of Respiratory and Critical Care Medicine. — 1996. — No. 1 (7). — P. 76—81.
- Leaver S.K., Evans T.W. Acute respiratory distress syndrome // The BMJ. — 2007. — No. 7616 (8). — P. 389—394.
- Dreyfuss D., Soler P., Basset G., Saumon G. // American Journal of Respiratory and Critical Care Medicine. — 1988. — No. 5 (5). — P. 1159—1164.
- Muscedere J.G., Mullen J.B., Gan K., Slutsky A.S. // American Journal of Respiratory and Critical Care Medicine. — 1994. — No. 5 (5). — P. 1327—1334.
- Ranieri V.M., Suter P.M., Tortorella C., et al. // JAMA. — 1999. — No. 1 (7). — P. 54—61.
- Dreyfuss D., Saumon G. // American Journal of Respiratory and Critical Care Medicine. — 1998. — No. 1 (1). — P. 294—323.
- Ventilation with lower tidal volumes as compared with traditional tidal volumes for acute lung injury and the acute respiratory distress syndrome. The Acute Respiratory Distress Syndrome Network // The New England Journal of Medicine. — 2000. — No. 18 (5). — P. 1301—1308.
- Rogovik A., Goldman R. Permissive hypercapnia // Emergency Medicine Clinics of North America. — 2008. — No. 4 (11). — P. 941—952.
- Hickling K.G., Walsh J., Henderson S., Jackson R. Low mortality rate in adult respiratory distress syndrome using low-volume, pressure-limited ventilation with permissive hypercapnia: a prospective study // Critical Care Medicine : journal. — 1994. — No. 10 (10). — P. 1568—1578.