Синдром слабкості синусового вузла
Синдром слабкості синусового вузла (синдром слабості синусового вузла, синдром Шорта, синдром брадикардії-тахікардії[1], дисфункція синусового вузла[2]) — це клініко-патогенетичний та електрокардіографічний синдром, який об'єднує в собі ряд порушень серцевого ритму, зумовлених зниженням або припиненням автоматизму синоатріального вузла, а також нездатністю синусового вузла виконувати функції водія ритму серця та забезпечувати проведення імпульсів до передсердь.[3] Найчастішими проявами синдрому слабкості синусового вузла є патологічна синусова брадикардія, синусова аритмія, синоатріальна блокада та синдром тахікардії-брадикардії.[4][5] Уперше термін «синдром слабкості синусового вузла» запропонував американський кардіолог Бернард Лаун в 1967 році.[1][6]
| Синдром слабкості синусового вузла | |
|---|---|
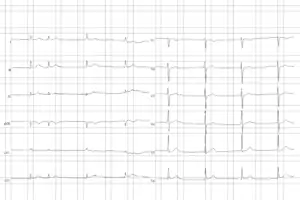 Один із варіантів синдрому слабкості синусового вузла на ЕКГ. Один із варіантів синдрому слабкості синусового вузла на ЕКГ. | |
| Спеціальність | кардіологія |
| Класифікація та зовнішні ресурси | |
| МКХ-11 | BC80.20 |
| МКХ-10 | I49.5 |
| OMIM | 163800 |
| DiseasesDB | 12066 |
| MedlinePlus | 000161 |
| MeSH | D012804 |
| | |
Історія відкриття
Уперше симптоми синоатріальної блокади описані Дж. Маккензі під час епідемії грипу в 1902 році. У 1909 році Ласлет спостерігав випадок синдрому Морганьї — Адамса — Стокса в жінки віком 40 років, при якому паузи між скороченнями серця сягали від 2 до 5 секунд, окрім того, зупинка скорочення передсердь супроводжувалась зупинкою скорочень шлуночків, що відрізняло цей клінічний випадок від повної атріовентрикулярної блокади. У 1954 році Шорт спостерігав кілька випадків чергування синусової брадикардії із миготливою аритмією, та назвав цей синдром «синдромом альтернуваниня брадикардії і тахікардії». Пізніше американський кардіолог Бернард Лаун у 1967 році спостерігав нестійке відновлення автоматизму синусового вузла у частини хворих, яким проводилась дефібриляція.[1] Він уперше запропонував, щоб даний синдром отримав назву «sick sinus syndrome» — «синдром слабкості синусового вузла».[7] За рік Феррер запропонувала включити до цього синдрому групу брадиаритмій, які спричинені ослабленням функції синоатріального вузла та які супроводжуються відповідною клінічною симптоматикою.[1]
Епідеміологія
Поширеність синдрому слабкості синусового вузла в загальній популяції точно не встановлена.[1] У дитячому віці поширеність цього стану, згідно даних різних авторів, складає 1,5—5 на 1000 осіб, складаючи до 1 % хворих кардіологічними захворюваннями.[8] У США серед осіб віком більше 50 років, згідно даних американських кардіологів, поширеність синдрому слабкості синусового вузла складає 3 випадки на 5000 хворих. У загальній популяції в США, за різними оцінками американських кардіологів, поширеність цього синдрому складає 0,0296—0,05 %.[7] Згідно даних німецьких кардіологів, у 2004 році синдром слабкості синусового вузла був причиною 29 % із 55 тисяч імплантацій штучного водія ритму в країні.[9] Згідно даних російських авторів, синдром слабкості синусового вузла спостерігається у 3 із 5000 кардіологічних хворих, а ознаки синдрому спостерігаються в 6,3–24 % хворих, що призводить до постановки цим хворим штучного водія ритму.[1] У дітей частота синдрому слабкості синусового вузла, за даними частини досліджень, складає до 30 % усіх порушень ритму серця.[8] Із віком частота синдрому збільшується[7][1], найвища частота зафіксована у віковій групі 60—79 років.[10] Згідно більшості джерел, чоловіки і жінки однаково часто хворіють синдромом слабкості синусового вузла.[7][1][10]
Етіологія
Найчастішим етіологічним чинником розвитку синдрому слабкості синусового вузла в дорослих є ішемічна хвороба серця, яка є причиною виникнення 50 % випадків дисфункції синусового вузла.[10] Безпосередньо найчастіше причиною виникнення цього синдрому є, зокрема, ураження коронарних артерій, які здійснюють кровопостачання синусового вузла, а також інфаркт міокарду[3][7], причому дисфункція синусового вузла спостерігається у 5 % хворих гострим інфарктом міокарду, у тому числі в 50 % випадків нижнього (діафрагмального) інфаркту міокарду.[10][7] Іншою частою причиною виникнення синдрому слабкості синусового вузла в дорослих є ідіопатичні (невстановленої етіології) склеротично-дегенеративні зміни ділянки синусового вузла або інших ділянок провідної системи серця, які є причиною виникнення 30—35 % випадків дисфункції синусового вузла.[10][7][3] Іншими кардіологічними причинами синдрому слабкості синусового вузла можуть бути гіпертонічна хвороба, міокардити або перикардити, вроджені вади серця або ревматичні вади клапанів серця, кардіоміопатії, хірургічні операції на серці[11][3] (у тому числі трансплантації серця[1][7]) або травми серця.[11][3] Причинами синдрому слабкості синусового вузла також можуть бути ураження серця при системних захворюваннях — системному червоному вовчаку, системній склеродермії, а також при амілоїдозі, гемохроматозі, саркоїдозі та злоякісних пухлинах. Причиною дисфункції синусового вузла ожуть бути також ендокринологічні захворювання — гіпотиреоз, гіпертиреоз, цукровий діабет; а також швидка втрата маси тіла в осіб, що тривалий час харчувались білковою їжею із обмеженням вуглеводів.[11][3][1] Синдром слабкості синусового вузла можуть спричинити також порушення електролітного обміну.[7][11] Неврологічними причинами синдрому слабкості синусового вузла є субарахноїдальний крововилив, підвищення внутрішньочерепного тиску, м'язова дистрофія, атаксія Фрідрайха.[11][3] Причинами синдрому слабкості синусового вузла можуть бути також інфекційні захворювання — дифтерія, бруцельоз, черевний тиф, а також сепсис та третинний сифіліс.[11][1]
У дитячому віці синдром слабкості синусового вузла переважно розвивається при відсутності органічних уражень серця, та переважно спричинений дисбалансом вегетативної нервової системи із переважанням парасимпатичної частини, причиною розвитку синдрому в дітей можуть бути також запальні захворювання серцевого м'яза. патології обміну речовин, аутоімунне ураження специфічними антитілами до провідної системи серця.[8]
Синдром слабкості синусового вузла також може спостерігатися при тривалому застосуванні або передозуванні деяких лікарських препаратів — серцевих глікозидів, бета-блокаторів (пропранололу, соталолу), хінідину, аміодарону, дилтіазему, верапамілу, прокаїнаміду, резерпіну, допегіту.[10][1] Проте у більшості випадків це явище розглядається як побічна дія даних лікарських засобів, та не включаються до числа випадків розвитку синдрому слабкості синусового вузла.[10]
Клінічна симптоматика
У багатьох випадках на початкових стадіях синдром слабкості синусового вузла перебігає безсимптомно, навіть із пазами у скороченнях серця до 4 секунд, і хворі можуть не мати ніяких скарг.[1] Пізніше у хворих можуть з'являтися симптоми, пов'язані із недостатнім кровопостачанням головного мозку — загальна слабість, дратівливість, емоційна лабільність, порушення пам'яті, безсоння; пізніше також парези, порушення мови, запаморочення. Пізніше у хворих з'являються пресинкопальні стани, які пізніше змінюються втратами свідомості.[12][1] Серцеві прояви синдрому слабкості синусового вузла найчастіше розпочинаються із стенокардитичного болю за грудиною, задишки, пізніше з'являються симтоми прогресування серцевої недостатності. Спостерігаються блідість шкірних покривів із падінням артеріального тиску та підвищеною пітливістю. Пізніше у хворих можуть з'явитися скарги на приступи серцебиття (при розвитку синдрому брадикардії-тахікардії). у хворих можуть також спостерігатися явища олігурії (внаслідок погіршення кровопостачання нирок), гострі виразки травної системи, шлунково-кишкові розлади, переміжна кульгавість, м'язова слабкість. У пізніх стадіях синдрому посилюються мозкові симтоми, а також з'являються шлуночкова тахікардія або фібриляція передсердь, які посилюють ризик раптової смерті.[12][7][1]
Діагностика
Основним методом діагностики синдрому слабкості синусового вузла є електрокардіографічнє обстеження, а також холтерівське моніторування.
Основними електрокардіографічними проявами синдрому слабкості синусового вузла є[13][5][14]:
- Виражена синусова брадикардія (часто із частотою серцевих скорочень менше 45 на хвилину), яка може перебігати із відповідною клінічною симптоматикою або й без неї. Ця брадикардія не спричинена застосуванням лікарських препаратів, які знижують частоту серцевих скорочень (зокрема, бета-блокатори, дигоксин, недигідропіридинові блокатори кальцієвих каналів, більшість антиаритмічних препаратів), або виникає на фоні застосування низьких доз таких препаратів, які не можуть спричинити такої брадикардії. Зазвичай ця брадикардія є досить стійкою до дії препаратів, які збільшують частоту серцевих скорочень. Характерною для синрому слабкості синусового вузла є також медикаментозно резистентна синусова брадиаритмія.
- Зупинка синусового вузла або синоатріальна блокада. Ці явища спостерігаються при прогресуванні синдрому слабкості синусового вузла, коли синусовий вузол уже не може виконувати функції водія ритму. Характерним явищем на ЕКГ при даних порушеннях провідності є довгий інтервал між зубцями P, висковзуючі скорочення з атріовентрикулярного вузла, а також синоатріальна блокада у вигляді двох форм — Мобітц І та Мобітц ІІ. У випадку значної синоатріальної блокади може спостерігатися відсутність скорочення передсердь. Висковзуючі скорочення часто є нерегулярними до переходу в хронічну форму.
- Довга пауза після передчасного передсердного скорочення або подовжений час відновлення синусового вузла при проведенні передсердної стимуляції. Характеризується тим, що після передчасного передсердного скорочення не виникає повна компенсаторна пауза у зв'язку із тим, що синусовий вузол пасивно активується ектопічними передсердними імпульсами, внаслідок чого на ЕКГ спостерігається накладання синусового імпульсу та ектопічного передсердного імпульсу, що призводить до довгої паузи після таких скорочень. Передчасні передсердні скорочення можуть зрідка бути вставними, а зрідка, коли передчасні скорочення виникають у пізню фазу серцевого циклу, може спостерігатися і повна компенсаторна пауза. При синдромі слабкості синусового вузла також спостерігається подовжений час відновлення синусового вузла при проведенні передсердної стимуляції із частотою 120—150 скорочень за хвилину.
- Хронічна фібриляція передсердь або її пароксизми, а також тріпотіння передсердь. При синдромі слабкості синусового вузла фібриляція передсердь зазвичай є найчастішим видом ритму, особливо при вираженому синдромі, коли синусовий вузол не здатний генерувати серцеві імпульси. У таких хворих фібриляція передсердь (або тріпотіння передсердь) супроводжуються повільним (30—50 скорочень за хвилину) шлуночковим ритмом. До цього, як у таких хворих фібриляція або тріпотіння передсердь перейдуть у хронічну форму, в них може спостерігатися значна синусова брадикардія, синоатріальна блокада із або без атріовентрикулярної блокади І ступеня.
- Втрата свідомості після стимуляції каротидного синусу. При синдромі слабкості синусового вузла характерним симпомом є зупинка синусового вузла при стимуляції каротидного синуса більш ніж на 3 секунди. Варіантом цього симптому є тривала шлуночкова пауза при стимуляції каротидного синусу при хронічних фібриляції або тріпотінні передсердь.
- Затримка відновлення синусового ритму після електрокардіоверсії. При синдромі слабкості синусового вузла часто спостерігається затримка відновлення синусового ритму серця після електроімпульсної терапії. Тривалий час може утримуватися ритм фібриляції передсердь із висковзуючими шлуночковими скороченнями.
- Синдром «бради-тахі». Характеризується зміною епізодів брадиаритмічної форми фібриляції або тріпотіння передсердь на епізоди синусової тахікардії. Тахікардія може також розвиватись як висковзуючий ритм під час брадикардії, що призводить до частого чергування при синдромі слабкості синусового вузла тахікардії та брадикардії. Синдром слабкості синусового вузла часто називають «синдромом бради-тахіаритмії», хоча ці поняття є не повністю тотожними.
- Супутня атріовентрикулярна або внутрішньошлуночкова блокада. Ці види блокад не є частиною синдрому слабкості синусового вузла, проте вони часто супроводжують дисфункцію синусового вузла як ще один прояв дегенеративно-склеротичних змін провідної системи серця. Часто атріовентрикулярна або внутрішньошлуночкова блокада виникає при фібриляції або тріпотінні передсердь, атріовентрикулярна блокада І ступеня часто супроводжує «синдром бради-тахі», при різних формах синдрому слабкості синусового вузла часто спостерігаються внутрішньошлуночкові блокади.
- Будь-які комбінації вищеописаних змін на ЕКГ.
У випадку, коли при рутинному записі ЕКГ у 12 відведеннях не виявляє типових ознак синдрому слабкості синусового вузла, для діагностики синдрому застосовується холтерівське моніторування ЕКГ протягом 24—72 годин, при якому частіше вдається зафіксувати епізоди брадикардії, паузи в роботі серця та їх тривалість, а також виявити порушення ритму серця.[3][15]
Для діагностики причин дисфукції синусового вузла також застосовують ехокардіографічне обстеження. Цей метод обстеження дає можливість виявити збільшення камер серця, потовщення стінок серця, зон гіпокінезії внаслідок перенесеного інфаркту міокарду.[3]
Для діагностики синдрому синусового вузла також застосовують стимуляцію каротидного синуса і пробу Вальсальви. Характерною ознакою синдрому слабкості синусового вузла є зупинка синусового вузла, яка виникає після стимуляції каротидного синуса. і триває більше 3 секунд. Проба Вальсальви при дисфункції синусового вузла призводить до змін пульсового аортального тиску, але не призводить до змін частоти серцевих скорочень. Самі ці проби не дають прямих ознак наявності синдрому слабкості синусового вузла, проде вони дають напрямок до подальших досліджень функціонального стану синусового вузла.[15][1] Також для діагностики синдрому слабкості синусового вузла застосовують кардіоверсію. Характерною особливістю є неможливість відновлення синусового ритму після кардіоверсії при наявності синдрому слабкості синусового вузла.[15]
Також для діагностики синдрому слабкості синусового вузла застосовуються ЕКГ-проби з навантаженням. Серед них найчастіше використовуються велоергометрія та тредміл-тест. Ці проби дозволяють оцінити можливість синусового вузла прискорювати ритм при необхідності для організму. Щоправда, при проведенні такої проби у спортсменів, особливо бігунів, можна не спостерігати значного прискорення серцевого ритму, що пов'язане з їх високою тренованістю, а не наявністю дисфункції синусового вузла.[1][16]
Іншим методом діагностики синдрому слабкості синусового вузла є медикаментозні проби. Зазвичай для діагностики дисфункції синусового вузла застосовується внутрішньовенне введення атропіну або ізопротеренолу. Діагноз синдрому слабкості синусового вузла може бути встановлений, якщо введення 1—2 міліграмів атропіну сульфату або 1—2 міліграмів ізопротеренолу не підвищує частоту серцевих скорочень більше 90 ударів на хвилину при початковій синусовій брадикардії.[3][17]
Для діагностики синдрому слабкості синусового вузла застосовується також так звана ортостатична проба або тилт-тест. Проба полягає у тому, що пацієнта на спеціально пристосованому ліжку переводять у положення під кутом 60° на 30 хвилин, протягом яких записують ЕКГ та фіксують артеріальний тиск. Ця проба дозволяє диференціювати синдром слабкості синусового вузла від так званої вазовагальної непритомності, яка виникає при різкому розширенні судин та зниженні частоти серцевих скорочень.[3][1]
Іншим способом діагностики синдрому слабкості синусового вузла є електрофізіологічні дослідження серця. До них належать черезстравохідна електрокардіостимуляція, електрична стимуляція передсердь, визначення під час електрофізіологічних методів досліджень часу проведення імпульсу через синоатріальний вузол, а також електрокардіографія пучка Гіса. Усі ці методи дозволяють більш точно визначити параметри роботи синусового вузла, та точніше встановити ймовірне порушення його функції.[18][3][1]
Лікування
Медикаментозна терапія при синдромі слабкості синусового вузла є малоефективною. У хронічних випадках брадикардії хворих призначають атропін або адреноміметики. У випадках фібриляції передсердь або тахікардії застосовується дигоксин. При передсердних тахіаритміях, при яких застосування дигоксину є неефективним, призначаються бета-блокатори. При хронічній фібриляції передсердь або миготливій аритмії для профілактики тромбозів застосовується варфарин. Основним методом лікування синдрому слабкості синусового вузла є встановлення хворому програмованого штучного водія ритму. У випадках, коли й після встановлення хворому штучного водія ритму частота серцевих скорочень не контролюється, застосовуються за показами відповідно до форми порушення ритму антиаритмічні препарати.[19][3]
Примітки
- Диагностика и лечение синдрома слабости синусового узла (рос.)
- Заремба, 2003, с. 114.
- Синдром слабости синусового узла (рос.)
- Коваленко В.М. Настанова з кардіології. — Київ : Моріон, 2009. — С. 272-273. — ISBN 978-966-2066-23-4.
- ЭКГ при синдроме слабости синусового узла (СССУ) (рос.)
- Заремба, 2003, с. 113.
- Дисфункция синусового узла: вопросы диагностики и лечения (рос.)
- Синдром слабости синусового узла у детей (рос.)
- Erste bayernweite Partnering-Konferenz im Innovations- und Gründerzentrum Martinsried (IZB)[недоступне посилання з липня 2019] (нім.)
- Заремба, 2003, с. 115.
- Заремба, 2003, с. 116.
- Заремба, 2003, с. 121.
- Заремба, 2003, с. 117-120.
- Орлов, 2003, с. 352-353.
- Заремба, 2003, с. 122.
- Заремба, 2003, с. 122-123.
- Заремба, 2003, с. 123.
- Заремба, 2003, с. 123-124.
- Заремба, 2003, с. 125-126.
Література
- Заремба Є.Х. Вибрані питання кардіології для сімейних лікарів. — Київ : КП «Львівська обласна книжкова друкарня», 2003. — С. 113-127. — 500 прим. — ISBN 5-773-0696-9.
- Орлов В.Н. Руководство по электрокардиографии. — Москва : ООО «Медицинское информационное агентство», 2003. — С. 352-353. — 4000 прим. — ISBN 5-89481-161-9. (рос.)
Посилання
- Синдром слабости синусового узла (рос.)
- Синдром слабости синусового узла (СССУ) (рос.)
- Синдром слабости синусового узла (СССУ) (рос.)
- Синдром слабкості синусового вузла
- Синдром слабкості синусового вузла
- Синдром слабости синусового узла (рос.)
- Синдром слабости синусового узла (рос.)
- Дисфункція синусового вузла