Люмбальна пункція
Люмба́льна пункція — діагностична та лікувальна процедура, яку використовують у неврології, нейрохірургії, реаніматології, при діагностиці деяких інфекційних хвороб. Пунктують субарахноїдальний простір спинного мозку за допомогою спеціальної голки з мандреном у поперекових сегментах внаслідок чого вона й носить назву «люмбальна». Нейрохірурги також проводять субокципітальну пункцію (тобто пунктують велику потиличну цистерну головного мозку). Ці маніпуляції відносяться до поняття спинномозкова пункція, але досить часто, навіть у медичній літературі, саме люмбальну пункцію невиправдано називають спинномозковою[1]. Люмбальну та інші пункції відносять до малих операційних втручань.
| Люмбальна пункція | ||||
|---|---|---|---|---|
 | ||||
| МКХ-10: | G97.1 | |||
| MeSH: | D013129 | |||
Історія
Першим лікарем, який у грудні 1890 року виконав черезшкірну люмбальну пункцію успішно був Генріх Квінке[2][3][4] («Прокол Квінке» — застарілий епонім).
Діагностичне значення
За допомогою люмбальної пункції одержують люмбальний ліквор — спинномозкову рідину (СМР), що знаходиться у субарахноїдальному просторі спинного мозку. Дослідження ліквору є важливим діагностичним засобом у виявленні хвороб центральної нервової системи (ЦНС).
Показання для проведення люмбальної пункції
Люмбальну пункцію проводять для розшифрування менінгеального синдрому, діагностики менінгітів, енцефалітів, пухлин головного та спинного мозку, субарахноїдального крововиливу, синдрому Рея, демієлінізуючих хворобах, нейросифілісі, синдромі Гієна — Барре. Для зменшення внутрішньо черепного тиску, наприклад при тяжкоому тривалому головному болю невідомого походження, ідіопатичній внутрішньомозковій гіпертензії (ще відома як лат. Pseudotumor cerebri), нормотензивній гідроцефалії, та інш.. Також з метою знеболювання (місцева спинномозкова анестезія), введення лікувальних засобів в спинномозкові простори (наприклад антибіотиків)
Протипоказання для проведення люмбальної пункції
Абсолютними протипоказаннями є наявність шкірних уражень у ділянці проведення пункції, агональний стан, наявність ознак застою на очному дні під час офтальмологічного дослідження, присутність генералізованих судом протягом 10 днів до проведення пункції, значні порушення дихання. У таких випадках потрібно або пошукати інше місце для проведення проколу (при шкірних ураженнях), або зачекати з проведенням пункції до поліпшення стану хворого. Як правило, наявність застою на очному дні, судом та порушень дихання є ознакою значного набряку-набухання головного мозку із вклинюванням мигдаликів мозочка та здавлюванням довгастого мозку у великий потиличний отвір із загрозою подальшої зупинки дихання та серцевої діяльності. У країнах розвиненої медицини, де проведення комп'ютерної томографії (КТ) мозку є доступним у межах навіть приймального відділення, рекомендують для уточнення стану мозку, розмірів субарахноїдального простору, проводити КТ перед люмбальною пункцією, особливо при підозрі на субарахноїдальний крововилив, абсцес мозку, підвищення внутрішньочерепного тиску, на наявність пухлини мозку, у хворих, старших за 60 років, у тих пацієнтів, що мають встановлені імунодефіцити, у яких є ознаки вогнищевих уражень ЦНС.
Процедура дослідження
Попередні дії
Якщо передбачають проводити бактеріологічне дослідження СМР, то за 2-3 години до процедури мають бути підготовлені поживні середовища.
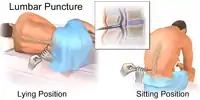
Пацієнт при люмбальній пункції має перебувати в положенні лежачи на боці (зрідка, сидячи), спину слід вигнути дугою, щоб остисті відростки хребців максимально розійшлися. Пацієнт має лежати на твердій поверхні (жорстка кушетка). Якщо хворий не здатен виконати інструкції через відсутність свідомості, його слід фіксувати у відповідному положенні. Проводять прокол спеціальною голкою, всередині якої знаходиться рухливий мандрен, як правило, між остистими відростками поперекових хребців LIII і LIV, рідше — або LII і LIII, LI і LII. Проміжок між LIII і LIV можна легко знайти — потрібно провести уявну лінію перпендикулярно хребту через верхні краї клубових кісток. Місце її перетину з хребтом покаже точку між остистими відростками LIII і LIV, куди і слід робити в подальшому прокол.
У населення існують певні перестороги стосовно люмбальної пункції. Люди вважають, що при проведенні цієї процедури начебто є можливість пошкодження спинного мозку голкою, що призведе до виникнення паралічу, смерті людини. Цьому сприяє і нерідкій неправильний вжиток медиками неправильного терміну «пункція спинного мозку». Насправді при люмбальній пункції відсутня можливість пошкодження безпосередньо речовини спинного мозку, адже у місцях проведення пункції її вже немає — у дорослих людей речовина мозку закінчується на рівні хребців T12-L1, тобто у місці переходу грудних хребців у поперекові. Тому в цьому плані процедура є безпечною і не може спричинити параліч або смерть.
У нейрохірургії за необхідності проводять ще пункцію спинномозкового субарахноїдального простору у вище розташованих сегментах хребта — грудних та шийних. Ця процедура є менш безпечною, адже субарахноїдальний простір на рівні цих хребців є тонким та існує загроза при необережній пункції пошкодити речовину мозку, яка присутня там, тому таку пункцію проводять виключно фахівці високого рівня.
Підготовка шкіри та анестезія перед проведенням пункції
Перед проведенням пункції шкіру у місці обробляють з метою асептики спиртом, 0,5 % розчином йоду та знову спиртом, аби унеможливити потрапляння йоду через майбутній прокол до спинного мозку, що може призвести до деякого подразнення мозкових оболон. Після цього шкіру та глибші структури знеболюють за допомогою місцевих анестетиків (новокаїн, лідокаїн, тощо). Перед введенням анестетика слід зробити внутрішньошкірну пробу на переносимість препарату, адже місцеві анестетики при парентеральному введенні здатні спричинити розвиток смертельного анафілактичного шоку. Якщо проба є негативною, то можна далі проводити введення анестетика. Його набирають з ампули чи флакона усередину шприца, останній має бути оснащений найтоншою голкою для внутрішньошкірного введення. Всередину асептично обробленої шкіри у місці майбутнього люмбального проколу вводять голку, після чого з обережністю впорскують 0,2-0,4 мл анестетика з шприца до моменту створення такого вигляду шкіри, що нагадує лимонну кірочку. Адекватне знеболювання шкіри набагато зменшує больові відчуття пацієнта, що поліпшує проведення самой пункції. Анестетик після знеболювання шкіри, змінивши голку на таку, що застосовують для внутрішньом'язвого введення, вводять по центру «лимонної кірочки» глибше у тканини на 3-4 см, впорскуючи поступово по ходу руху голки усю дозу анестетика, що залишився в шприці після створення лимонної кірочки, знеболюючи, таким чином, і міжхребцеві зв'язки аж до твердої спинномозкової оболони.
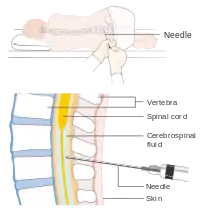
Технологія проведення пункції
При проколі пункційна голка проходить через шкіру, підшкірну жирову клітковину, міжхребцеві зв'язки, тверду спинномозкову оболону та павутиноподібну оболону, після чого потрапляє в субарахноїдальний простір, де циркулює ліквор, забір якого є головною метою цієї маніпуляції. При потраплянні голки до субарахноїдального простору лікар, що проводить пункцію, відчуває провал, що є знаком для нього перестати просувати голку та почати витягувати мандрен, щоб подивитися, чи виходить з голки рідина. Якщо рідина не з'явилася, то потрібно повернути мандрен, трохи обернути голку по своїй центральній осі та знову потягнути мандрен, щоб побачити, чи не з'явилась рідина. Якщо цього не відбулось, потрібно голку з введеним всередину її мандреном трохи посунути вперед та знову повторити усі попередні технологічні заходи.

При досягненні голки до субарахноїдального простору, вимірюють тиск циркулюючої там СМР, який, у лежачому положенні має в нормі дорівнювати 150—200 мм водного стовпа, у сидячому — в два рази вищий. Спочатку знімають 3-5 крапель, що містять домішки, набирають 1-2 мл СМР. При помітному зниженні тиску, що може вказувати на мозкову грижу або компресію спинного мозку, забір СМР припиняють. Тиск може впасти до нуля, навіть якщо взяти і 1 мл, при частковому або повному блокуванні спинномозкового каналу. В цьому випадку також забір СМР припиняють. Дуже часто в практичній діяльності в разі негайних клінічних ситуацій тиск не вимірюють за допомогою капіляру, а встановлюють тиск непрямо, за допомогою вимірювання швидкості витікання крапель. При цьому до вирішення питання про тиск рідини бажано мандрен повністю ніколи не витягувати, аби запобігти виникненню вклинювання мигдаликів мозочку та стовбуру головного мозку у великий потиличний отвір, що несе за собою зупинку дихання та роботи серця. Вимірювання тиску за допомогою відповідного капіляру як правило застосовують для вирішення питання про наявність проблем з ліквородинамікою, при діагностиці синдрому лікворної гіпертензії, гіпотензії, тощо. При відсутності контакту з хворим через особливість змін його вищої психічної діяльності, неконтрольованому психомоторному збудженні вимірювання тиску за допомогою капіляру практично неможливе, ще й становить загрозу для асистента, що тримає капіляр, адже скло може в такій ситуації бути розбите і завдати поранень. Пряме і непряме вимірювання тиску цілком залежить від діаметра голки, правильності введення голки у субарахноїдальний простір. Якщо голка має невеликий діаметр, якщо її було введено таким чином, що вона вперлась у стінку, яка обмежує циркуляційний простір, то отримати вправні результати тиску, а, іноді, й самий ліквор, вкрай важко. а часто неможливо. Потрібно робити усе заново.
.jpg.webp)
Діагностичні дії лікаря під час проведення пункції

Під час витікання ліквору лікар, що проводить люмбальну пункцію, має оцінити тиск рідини та зовнішній вигляд її. У нормі спинномозкова рідина витікає з частотою 50-70 крапель за хвилину, має вигляд чистої води.
Якщо процедуру не припиняють, то набирають ліквор у 3-4 пробірки з корками, по 2-3 мл для проведення певних досліджень. На бактеріологічне дослідження направляють найбільш мутний ліквор.
Оцінка результатів пункції після проведення лабораторного дослідження
Подальша оцінка результатів дослідження спинномозкової рідини залежить від лабораторних тестів. В лабораторії проводять загальноклінічне дослідження ліквору, яке включає мікроскопічне дослідження мазка на наявність бактерій, найпростіших або грибків. Також в бактеріологічній лабораторії проводять бактеріологічний посів ліквору для виявлення бактерій. У лікворі на сьогодні є можливим проведення полімеразної ланцюгової реакції (ПЛР) з метою виявлення ДНК чи РНК збудників, які могли спричинити патологічний процес. На сьогодні часто проводять дослідження ліквору в імуноферментному аналізі (ІФА) з визначенням класів антитіл багатьох збудників. Норми загальноклінічних показників ліквору надані в таблиці:
| Показники | Значення |
|---|---|
| Колір | Безбарвна |
| Прозорість | Прозора |
| Тиск | 150 — 200 мм вод. ст. (у положенні лежачі) 300 — 400 мм вод. ст. (у положенні сидячі) |
| Густина (часто ще її іменують щільністю) |
вентрикулярна рідина 1,002-1,004 люмбальна рідина 1,006-1,007 |
| Реакція, рН | 7,35 — 7,8 |
| Білок (виключно альбуміни) | вентрикулярна рідина 0,10-0,22 г/л люмбальна рідина 0,20-0,30 г/л |
| Глобулінові реакції: | реакції Панді, Нонне-Апельта, Фрідмана негативні |
| Глюкоза | вентрикулярна та люмбальна рідина 2,8-3,9 ммоль/л (половина від норми глюкози в крові) |
| Хлориди | вентрикулярна рідина 120—130 ммоль/л люмбальна рідина 120—130 ммоль/л |
| Цитоз (або плеоцитоз, кількість клітин): | вентрикулярна рідина 0-3 клітин/1 мкл (0-3·106/л) люмбальна рідина 7-10 клітин/1 мкл (7-10·106/л) |
| Вивчення нативних і забарвлених препаратів (мазок рідини) |
Нейтрофіли — 2-4 % лімфоцити — 60±20 % моноцити — 30±10 % еозинофіли, епендимоцити — рідко |
Менінгізм
Під час дослідження мазка рідини оцінюють цитоз в 1 мкл. Якщо він не є збільшеним, і усі інші показники в нормі, але під час проведення пункції відзначали підвищення тиску, то має місце менінгізм — синдром подразнення мозкових оболон внаслідок збільшення об'єму циркулюючої рідини та підвищення її тиску на больові нервові рецептори оболон, а не за рахунок запалення їх. Менінгізм притаманний тяжким формам багатьох інфекційних хвороб, які перебігають з надвисокою гарячкою та інтоксикацією, зокрема при тяжкому грипі, церебральній малярії, тощо. Також менінгізм відбувається при деяких отруєннях (ураження чадним газом, отруєння мідним купоросом, який часто використовують при виготовленні кустарних наркотичних речовин, тощо), окремих патологічних станах (тепловий, сонячний удар, тощо). Наявність нерозшифрованого менінгізму потребує проведення подальшого ретельного дослідження для виявлення причин внутрішньочерепної гіпертензії (арахноїдит, пухлина головного мозку, нейрогельмінтози, тощо).
Детальніші відомості з цієї теми ви можете знайти в статті Менінгізм.
Ліквородинамічні проби
За наявності пухлин ЦНС, спайкового процесу можливі порушення циркуляції ліквору. Відбувається або звуження субарахноїдального простору на рівні пухлини, або навіть повне його перекриття. Нижче цього рівня ліквор ізолюється від того, що циркулює вище місця перекриття. Досить тісний зв'язок між венозним та лікворним тиском дозволяє виявити таку блокаду за допомогою так званих ліквородинамічних проб, виконання яких призводить до тимчасового підвищення венозного тиску і співдружнього при цьому підвищення й лікворного. До таких заходів відносять проби Квекенштедта, Пуссепа, які підвищують внутрішноьчерепний тиск, та пробу Стуккея, що може підвищити лікворний тиск у хребтовому каналі. Пробу Квекенштедта проводять під час проведення пункції та вимірювання тиску за допомогою капіляру. Лікар, який проводить пункцію, пальцями рук здавлює протягом 5-7 секунд нижню частину шиї, де найближче до поверхні розташовані шийні вени. Це призводить до видимого набухання лицевих вен, почервоніння обличчя з деким ціанозом. Тиск ліквору в капілярі при цьому підвищується в 2-3 рази. Після припинення здавлювання набухання лицевих вен відступає, ліквор швидко зменшується, що свідчить про прохідність лікворних шляхів. За наявності непрохідності під час здавлювання шиї лікворний тиск збільшується незначно, або не підвищується взагалі. Під час проведення пункції можливо провести ще й пробу Пусепа — голову хворого при цьому пригинають підборіддям до груднини як при перевірці одного з менінгеальних симптомів — ригидності потиличних м'язів. При цьому тиск ліквору у капілярі має підвищитися за відсутності непрохідності на 30-50 мм рт. ст. Якщо підвищення немає, то існує непрохідність лікворних шляхів. Для виконання проби Стуккея лікар кулаком давить хворому на ділянку животу біля пупка протягом 20-25 секунд. Така дія призводить до здавлювання черевних вен та співдружньому застою вен всередині лікворного каналу. В результаті лікворний тиск підвищується та рівень ліквору у капілярі підіймається в 1,5 рази. Якщо вище того місця, де проводять люмбальну пункцію, має місце блокада субарахноїдального простору, то при виконанні проби Стуккея відбувається наростання лікворного тиску, в то час, як при пробах Квекенштедта та Пуссепа цього не спостерігають.
На сьогодні у країнах розвиненої медицини значення цих проб зменшилось через можливість дослідження порушень циркуляції ліквору за допомогою більш точних методів — КТ та магнітно-резонансна томографія (МРТ).
Лімфоцитарний цитоз
Збільшення клітин більше 10 за рахунок збільшення кількості лімфоцитів розцінюють як лімфоцитарний цитоз. Значний лімфоцитарний цитоз (в середньому, 200 клітин в 1 мкл) притаманний запальним процесам мозкових оболон та речовини мозку (серозний менінгіт), які виникають при вірусних менінгітах та менінгоенцефалітах (ентеровіруси, вірус епідемічного паротиту, віруси простого герпесу, вітряної віспи, в тому числі, й при ВІЛ-інфекції); деяких бактеріальних захворюваннях — туберкульозному менінгіті, нейросифілісі, лептоспірозному менінгіті, хворобі Лайма, тощо. Патологічні зміни при серозному менінгіті характеризуються серозно-фібрінозним ексудатом на м'якій мозковій оболоні. Як правило, тиск ліквору при цьому підвищений, сам ліквор при цьому тьмянішає, зрідка стає повністю непрозорим, але колір не змінює. При туберкульозному менінгіті поряд з лімфоцитарним цитозом завжди є значне підвищення рівня білка з переважанням глобулінів, різко позитивними глобуліновими реакціями, випадінням на поверхні ліквору в пробірці білкової плівки через 24 години після проведення пункції. Важливим в ситуації лімфоцитарного цитозу є застосування ІФА та ПЛР в лікворі для виявлення можливого збудника, особливо при вірусних менінгітах, туберкульозі. Невеликий лімфоцитарний цитоз (до 50 в 1 мкл) має бути простежений в динаміці (тобто при проведенні повторної пункції через декілька днів в залежності від клінічної ситуації). Іноді він при повторному пунктуванні збільшується або зменшується. При невеликому лімфоцитарному цитозу слід оцінити рівень білка — якщо він підвищений, то слід шукати наявність пухлини головного мозку, енцефаліту без явищ менінгіту. Якщо зменшення цитозу йде без змін білка, то можливо, що це є результатом подразнення мозкових оболон, слід провести в такій ситуації ретельне дослідження мозку — МРТ, КТ.
Нейтрофільний цитоз
При збільшенні цитозу за рахунок нейтрофільних лейкоцитів ведуть мову про нейтрофільний цитоз. Ліквор в такій ситуації змінений за рахунок гнійного запалення на оболонах з утворенням там ексудату. Тиск ліквору значно підвищений. При цьому ліквор візуально стає непрозорим, при менінгококовому менінгіті нагадує молоко, розведене у воді. При дії деяких збудників ліквор може змінити колір — при запаленні оболон, яке спричинила синьогнійна паличка, він буде синього забарвлення, при дії пневмокока — зеленого кольору, тощо. Якщо гнійний запальний процес первинно спричинюють бактеріальні збудники[5], то таке визначають як гнійний бактеріальний менінгіт. Найчастішими причинами цього є менінгокок, пневмокок (Str. pneumonie), гемофільна паличка, стафілокок, тощо. Рідше гнійні менінгіти здатні спричиняти найпростіші (вільноживучі амеби родів Naegleria, Balamuthia та Acanthamoeba), грибки (збудник криптококозу, гістоплазмозу, тощо). Як правило кількість клітин при цьому сягає 1 000 та більше в 1 мкл, де 85-90 % складають нейтрофіли, а інші — лімфоцити. Іноді ліквор настільки густий, що одержання його шляхом проколу утруднене, іноді потрібно потягнути його за допомогою шприца з субарахноїдального простору. Якщо цитоз невеликий і наявне чітке первинне гнійне вогнище (отит, мастоїдит, синусити, пневмонія, тощо), то скоріше за все має місце вторинний гнійний менінгіт. Іноді великий, але мінливий нейтрофільний цитоз може бути результатом прориву та виверження абсцесу мозку. Невеликий нейтрофільний цитоз може бути при некрозі пухлин мозкових оболон. При наявності нейтрофільного цитозу проводять фарбування мазка ліквора, в якому за допомогою мікроскопії проводять пошук тих чи інших збудників, як можуть бути розташовані як позаклітинно, так й всередині нейтрофілів. Фарбування за Грамом дозволяє додатково виявити грам-позитивні та грам-негативні бактерії, що дозволяє часто провести диференціацію бактеріальних менінгітів. Якщо буде чітко знайдено якогось збудника, то це є підтвердженням етіології хвороби.
Зміни ліквору при крововиливі
Ліквор при субарахноїдальному крововиливі, геморагічному інсульті має різний відтінок червоного кольору — від тьмяного до яскравого. При субарахноїдальному крововиливі забарвлення яскраве, при масивному крововиливу створюється враження, що це просто суцільна кров. Наявність великої кількості крові у ліквору призводить до дуже підвищеного тиску. Для розмежування крововиливу від наявності так званої шляхової крові (що може з'явитися через пошкодження кровоносних судин під час проведення проколу) потрібно ретельно роздивитися забарвлення ліквору у 3-х послідовно заповнених ним пробірок. При крововиливі забарвлення однакове, тоді як при домішки «шляхової крові» у першій наповненій пробірці відтінок червоного яскравіший та більший ніж у третій. Якщо таке відбулося, то для правильної оцінки результатів дослідження ліквору слід повторити пункцію змінивши місце проколу. Якщо згідно візуального дослідження наявність крововиливу не відкидають, то ліквор обов'язково піддають загальноклінічному дослідженні. Безсумнівність крововиливу підтверджує мікроскопія — за наявності крововиливу частина еритроцитів є вилуженими, тобто мають характерні зміни своєї морфології. Їх біль-менш тривале перебування у лікворі призводить до того, що на них діють лужні фактори, під дією яких вони відповідно змінюються. Тоді як при значному рівні «шляхової крові», коли відбулось ушкодження судини великого діаметра та кількість еритроцитів теж може бути значною, вони, на відміну від ситуації при крововиливу не встигають змінити морфологію, адже дія лужних факторів в такій ситуації вкрай нетривала. При наявності геморагічного інсульту кількість вилужених еритроцитів може бути незначною. За наявності субарахноїдального крововиливі потрібно негайно вирішувати питання при припинення його, передати хворого для подальшого лікування нейрохірургу. У випадку крововиливу дослідження цитозу не є доцільним, адже окрім еритроцитів у лікворі в такому випадку присутні й інші формені елементи (клітини крові), які складають формулу крові цього пацієнта, тому ніякої діагностичної цінності стосовно розшифрування змін лейкоцитарного цитозу дослідження при крововиливу не має.
Діагностична цінність підвищення рівня білка і позитивних глобулінових реакцій
Підвищення рівня білка як правило оцінюють разом з цитозом. Порівняння їх рівнів оцінюють як білково-клітинну або клітинно-білкову дисоціацію. Якщо підвищення рівня білка переважає в рази підвищення цитозу, то це розцінюють як білково-клітинну дисоціації. Якщо зміни відбуваються навпаки — то це клітинно-білкова дисоціація. Білково-клітинна дисоціація за відсутності підвищення цитозу взагалі або при його збільшенні в 2-3 рази при значному збільшенні рівня білка (в десятки разів) є підозрілим на наявність енцефалітів або пухлин ЦНС. Значна білково-клітинна дисоціація при серозних змінах ліквору за наявності різко позитивних глобулінових реакцій підозріла відносно туберкульозного менінгіту. При наявності гнійних менінгітв (нейтрофільний ліквор) зазвичай діагностують клітинно-білкову дисоціацію, разом з тим наявність в такий ситуації сталої білково-клітинної дисоціації, особливо, коли вона триває досить довго, свідчить про проблеми прогнозу — можливі ускладнення процесу (виникнення спайкових процесів, виникнення синдрому внутрішньочерепної гіпертензії, гіпотензії, тощо). В нормі негативні глобулінові реакції, при запальних процесах стають позитивними, адже в лікворі при цьому з'являються глобуліни. Ступінь позитивного результату цих реакцій оцінюють в +. Незначно позитивні глобулінові реакції відзначають при багатьох запальних ураженнях ЦНС. Найвищий рівень глобулінових реакцій — ++++. Такій рівень спостерігають при значних злипливих спайкових процесах, зокрема, при туберкульозному ураженні ЦНС. У випадку субарахноїдального крововиливу рівень білка підвищується за рахунок білків вилужених еритроцитів (приблизно 750 еритроцитів спричинюють підвищення рівня білка на 1 мг). Дисоціацію в такій ситуації не розглядають.
Оцінка інших параметрів ліквору
Зниження рівня глюкози в лікворі оцінюють як показник тяжкості захворювання, особливо при гнійних менінгітах. Навіть при відсутності цитозу та підвищення рівня білка стійке зниження рівня глюкози є підозрілим на наявність пухлин мозкових оболон. При цьому слід розглядати показник глюкози в лікворі паралельно з таким у крові, адже часто йде їх співдружнє зниження, і потрібно тоді розбиратися в першу чергу з причиною зниження глюкози в крові (гіпоглікемією). Високий рівень глюкози у лікворі не має специфічного діагностичного значення і є найбільш часто відбитком підвищеного рівня глюкози в крові (гіперглікемії). Значення хлоридів неоднозначне. Значне зниження певною мірою корелює з тяжкістю запального процесу, але це визнають не всі лікарі.
Дослідження на наявність мікроорганізмів
Для виявлення бактеріальних збудників ліквор піддають бактеріологічному посіву на штучні поживні середовища. Так, зокрема, для виявлення менінгококу використовують кров'яний агар. Останнього часу використовують ІФА для виявлення антитіл певних класів до різних збудників. В нормі їх в лікворі немає бути. Наявність їх, особливо класу IgM, є свідченням хвороби, яку спричинюють ці збудники. Також на сьогодні важливе значення надають полімеразній ланцюговій реакції (ПЛР), яка дає можливість виявити в лікворі ДНК чи РНК певних збудників, що слугує підтвердженням тої чи іншої хвороби. Зокрема, позитивний результат ПЛР при дослідженні ліквору на збудник туберкульозу дозволяє на відміну до традиційного бактеріологічного дослідження набагато скоріше підтвердити наявність туберкульозного менінгіту.
Заходи після пункції
У пацієнта після процедури тиск СМР часто становить 40-90 мм водного стовпа і через декілька годин повертається до вихідної величини. Тому хворий після пункції повинен протягом цього часу лежати на животі без подушки.
Можливі також післяпункційні ускладнення. У ранньому періоді до них відносять:
- післяпункційний головний біль,
- біль у місці проведення проколу,
- кровотеча з місця проколу,
- короткочасна гіпотензія.
Задля зменшення болю використовують різні анальгетики. Значна кровотеча з місця проколу потребує використання гемостатичних засобів, але вона виникає вкрай рідко.
У пізньому терміні від моменту пункції можлива поява інфекційного місцевого запалення (найчастіше, кокової природи), формування постпункційної спинальної грижі. Для боротьби з інфекційним ускладненням використовують місцево антибіотики, протизапальні засоби. Для ліквідації грижі може знадобитися оперативне втручання з проведенням пластичної реконструкції дефекту.
Лікувальна дія люмбальної пункції
Виведення за межі замкнутого субарахноїдального простору під час пункції певної кількості рідини зменшує там до того збільшений об'єм та тиск спинномозкової рідини, що покращує стан хворого. На сьогодні вважають, що введення під час проведення пункції будь-яких лікувальних речовин (так зване інтратекальне введення), як це широко робили на початку та в середині XX століття, є недоцільним, а деякі препарати взагалі можуть спричинити в подальшому низку ускладнень (розвиток синдрому внутрішньочерепної гіпертензії, гіпотензії, тощо).
На сьогодні з метою проведення спинномозкової анестезії введення відповідних препаратів здійснюють через люмбальну пункцію на відповідному рівні хребта. При цьому анестетик вводять всередину субарахноїдального простору. Таке є частим в акушерстві, операціях на кінцівках, тощо. Також таким чином виконують епідуральну анестезію, при цьому анестетик вводять в клітковину між листками твердої оболони спинного мозку.
Див. також
Примітки
- Ця назва є невдалою, адже створює непорозуміння у пацієнтів, які вважають, що назва «спинномозкова» означає, що їм будуть пунктувати речовину головного мозку, тоді як пункційна голка при проведенні саме люмбальної пункції проводиться у спинномозковий канал, де на цьому рівні хребта речовини спинного мозку вже немає
- Генріх Квінке: життя, віддане мистецтву медицини 2017
- Quincke HI (1891). Verhandlungen des Congresses für Innere Medizin, Wiesbaden 10. с. 321–331.
- Quincke HI (1902). Die Technik der Lumbalpunktion. Berlin & Vienna.
- Тобто тоді, коли на місці первинного потрапляння збудника — слизова ротоглотки, слизові оболонки синусів черепа, решітчаста кістка, тощо, активне вогнище не утворюється, а процес відбувається з утворенням великого гнійного розлитого запалення вже на оболонах і частково в речовині мозку
Джерела
- Захарія К. А. Попередження помилок при дослідженні спинномозкової рідини / К. А. Захарія, Н. П. Педько, Б. В. Западнюк // Лабораторна діагностика. — 2011. — № 4. — С. 35-43.
- Інфекційні хвороби (підручник) (за ред. О. А. Голубовської). — Київ: ВСВ «Медицина». — 2012. — С. 778 — 12с. кольор. вкл. (О. А. Голубовська, М. А. Андрейчин, А. В. Шкурба та ін.) ISBN 978-617-505-214-3
- Gil Z Shlamovitz, Nirav R Shah Lumbar Puncture Updated: Sep 08, 2020 Medscape. Clinical Procedures Articles. Brain and Spinal Cord / Chief Editor: Helmi L Lutsep
- Аналіз спинномозкової рідини/ Медицина світу
Література
- Маніпуляції в педіатрії (показання та техніка виконання): навчальний посібник / Ю. В. Марушко, Т. В. Гищак, Ю. І. Тодика. — К. : ВСВ «Медицина», 2019. — 144 с. ISBN 978-617-505-655-4 (С.136-141)
