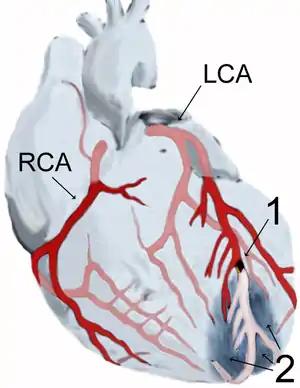
Гострий інфаркт міокарда
Інфаркт міокарда — крайній ступінь ішемічної хвороби серця, який характеризується розвитком ішемічного некрозу ділянки міокарда, що виник внаслідок абсолютної або відносної недостатності кровопостачання у цій ділянці.
| Інфаркт міокарда | |
|---|---|
|
| |
| Спеціальність | кардіологія |
| Препарати | Amlodipine / atorvastatind[1], тикагрелор[1], клопідогрель[1], ацетилсаліцилова кислота[1], прасугрель[1], Alteplased[1], Тенектеплаза[1], abciximabd[1], ezetimibe / Simvastatind[1], alprenolold[2], Зофеноприл[3] і Лізиноприл[4] |
| Класифікація та зовнішні ресурси | |
| МКХ-11 | BA41 |
| МКХ-10 | I21-I22 |
| DiseasesDB | 8664 |
| MedlinePlus | 000195 |
| eMedicine | med/1567 |
Для прикладу, щорічно в США реєструється 800 000 людей з гострим інфарктом міокарда, з яких 213 000 помирають. У більшості випадків причиною ранньої смертності при гострому інфаркті міокарда є шлуночкові аритмії.[5]
Перший докладний опис серцевих нападів (гострих інфарктів міокарда), що не призвели до летального наслідку, належить українським лікарям Миколі Стражеску та Василю Образцову у 1910 році.[6]
Фактори ризику
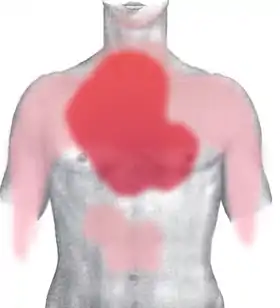
Як правило, фактори ризику для атеросклерозу — це чинники ризику інфаркту міокарда.
- Діабет (з або без резистентності до інсуліну) є найважливішим фактором ризику ішемічної хвороби серця (ІХС)
- Паління тютюну
- Гіперхолестеринемія (точніше гіперліпопротеїнемія, особливо через високий рівень ліпопротеїнів низької щільності та низького — ліпопротеїнів високої щільності)
- Високий вміст жирів
- Високий кров'яний тиск
- Наявність ішемічної хвороби серця у родичів
- Ожиріння (визначається якщо індекс маси тіла більше 30 кг/м², або ж по об'єму талії або стегон).
- Вік: для чоловіків він стає фактором ризику після 45 років, для жінок — після 55 років, крім того, будь-який вік є чинником ризику, якщо родич першої лінії (брат, сестра, батько, мати) мав ІХС до або у 55 років — для чоловіків, або 65 — для жінок.
- Гіпергомоцистеїнемія (високий рівень гомоцистеїну, токсичної амінокислоти, яка буває за недостатнього споживання вітамінів B2, B6, B12 і фолієвої кислоти).
- Стрес (професії з високим індексом стресу, як відомо, сприйнятливі до атеросклерозу).
- Алкоголь (дослідження показують, що тривалий вплив великих кількостей алкоголю може збільшити ризик серцевого нападу).
- Чоловіки більше схильні до ризику, ніж жінки.
Значну кількість цих факторів ризику можна урівноважити шляхом підтримання здорового способу життя. Європейське товариство кардіологів та Європейська асоціація з кардіоваскулярної профілактики і реабілітації розробили інтерактивний інструмент для прогнозування та керування ризиком серцевого нападу та інсульту в Європі. HeartScore спрямована на підтримку лікарів в оптимізації системи зниження ризиків окремих серцево-судинних патологій. Програма HeartScore доступна 12-ма мовами і наявна у веб- або PC версії.
Періоди інфаркту міокарда
- найгостріший (до 2 годин від початку інфаркту міокарда)
- гострий (до 10 днів)
- підгострий (з 10 дня до 2 місяців)
- реабілітації (з 2 місяців до пів року)
Клінічна класифікація гострого інфаркту міокарда
_PTAH.JPG.webp)
- Гострий інфаркт міокарда
- Гострий інфаркт міокарда з наявністю патологічного зубця Q (трансмуральний, великовогнищевий)
- Гострий інфаркт міокарда без патологічного зубця Q (дрібновогнищевий)
- Гострий субендокардіальний інфаркт міокарда
- Гострий інфаркт міокарда (невизначений)
- Рецидивний інфаркт міокарда (від 3 до 28 діб)
- Повторний інфаркт міокарда (після 28 діб)
- Гостра коронарна недостатність
Клінічна класифікація інфаркту міокарда, підготовлена об'єднаною робочою групою Європейського товариства кардіологів, Американського кардіологічного коледжу, Американської асоціації серця та Всесвітньої кардіологічної федерації (2007)[7]:
- Мимовільний інфаркт міокарда (тип 1), пов'язаний з ішемією внаслідок первинної коронарної події, такого як ерозія бляшки і / або руйнування, розтріскування або розшарування.
- Вторинний інфаркт міокарда (тип 2), пов'язаний з ішемією, дозованим збільшенням нестачі кисню або його надходження, наприклад, при коронарному спазмі, коронарної емболії, анемії, аритмії, гіпер- або гіпотензію.
- Раптова коронарна смерть (тип 3), у тому числі зупинка серця, часто з симптомами передбачуваної ішемії міокарда з очікуваної нової елевації ST і нової блокади лівої ніжки пучка Гіса, виявленням свіжого тромбу коронарної артерії при ангіографії і / або ауто-ПСІІ, що передувала смерті до отримання зразків крові або перед підвищенням концентрації маркерів.
- ЧКВ-асоційований інфаркт міокарда (тип 4а).
- Інфаркт міокарда, пов'язаний з тромбозом стента (тип 4б), який підтверджений ангіографією або аутопсії.
- АКШ-асоційований інфаркт міокарда (тип 5).
Слід мати на увазі, що іноді у пацієнтів може виникати кілька типів інфаркт міокарда одночасно або послідовно. Слід врахувати, що термін «інфаркт міокарда» не входить у поняття «Некроз кардіоміоцитів» внаслідок проведення АКШ (отвір в шлуночку, маніпуляції з серцем) і впливу наступних факторів: ниркової і серцевої недостатності, кардіостимуляції, електрофізіологічної абляції, сепсису, міокардиту, дії кардіотропних отрут, інфільтративних захворювань.
Діагностика
Провідний симптом — тяжкий, довготривалий (більше захворювання) напад нестерпного стисливого, розпирального болю за грудиною, або печія в грудях зі страхом смерті. Іррадіація в ліву половину грудної клітки, ліву руку. Біль не знімається не тільки нітрогліцерином, але й іноді наркотичними анальгетиками.
Огляд: Стан хворого тяжкий. Збудження або адинамія, блідість, холодний піт, акроціаноз, тахікардія, або брадикардія. АТ знижений або підвищений. Підвищення температури до 38.
Аускультація: глухі тони, тахікардія, систолічний шум, порушення ритму (екстрасистолія, миготлива аритмія, фібриляція).
Симптоми серцевої недостатності (ЛШ, ПШ).
Аналіз крові: лейкоцити зі зсувом вліво з перших годин захворювання. Позитивний СР 5, підвищення ШОЕ з 3-5 дня, лейкоцитоз знижений, підвищений рівень ферментів КФК, АЛТ, АСТ, ЛДГ, зниження фібринолітичної активності крові.
ЕКГ діагностика.
Великовогнищевий інфаркт міокарда.
Моно фазна крива:
1. Ішемічна стадія 1-3 доби;
2. Гостра стадія 1-2 тижні;
3. Підгостра 4-6 тижнів;
4. Рубцювання (постійно).
Трансмуральний:
1. Формується комплекс QS, (некроз).
2. Сегмент RS — Т зміщується: вище або нижче ізолінії.
Інтрамуральний:
1. Інфаркт міокарда — патологічний зубець Q, R значно зменшений в амплітуді.
2. Дрібно вогнищевий зміщення PS — Т вище або нижче ізолінії, інверсія Т.
В міокарді ЛШ виділяють передню, бокову і задню стінки.
Передня стінка: І, AVL, II.
Задня стінка: III AVE, II.
Бокова стінка: V5, V6.
Верхівка: V3, V4.
Перетинка: V1,V2.
Циркулярний інфаркт міокарда: І, ІІ, ІІІ, AVL, FVF, V1-V6.
Клінічна картина
Найчастіше інфаркт міокарда виникає у хворих, що вже мають діагностовану ішемічну хворобу серця. У хворого виникає біль за грудниною (який може іррадіювати у ліве плече, ліву частину нижньої щелепи, спину), холодний піт, страх смерті. Больовий напад не знімається стандартною дозою нітратів, яка дається тричі протягом 30 хвилин. Фізична активність обмежена.
Зміни ферментів крові (КФК—МВ, тропоніновий тест)
Під час пошкодження кардіоміоцитів спостерігається вихід ферменту креатинфосфокінази з них — підвищення активності креатинкінази в крові. Тому визначення креатинфосфокінази і креатинкінази МВ в крові широко застосовується в ранній діагностиці інфаркту міокарда. Вже через 2-4 години після гострого нападу рівень креатинкінази МВ в крові значно підвищується. Аналіз креатинкінази МВ дозволяє із 100 % точністю діагностувати інфаркт міокарда. Збільшення II (MB) ізоформи відбувається протягом першої доби після інфаркту міокарда і 100 % підтверджує цей діагноз, проте вже через 2-3 доби відбувається нормалізація активності ферменту, і за 2-3 дні після розвитку інфаркту такий аналіз вже не призначається.
Інші маркерні ферменти крові, що підвищуються при інфаркті:
Електрокардіографія
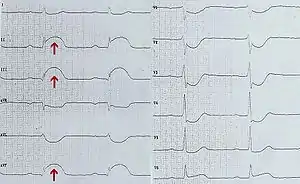
Ознакою найгострішої фази інфаркту міокарда є елевація чи депресія сегменту ST, його косо-висхідне положення (т. зв. дуга Парді, вперше описана американським кардіологом Гарольдом Парді), сплощення/зникнення зубця Т. З третього дня у хворих на трансмуральний інфаркт міокарда утворюється патологічний зубець Q, який може мати вигляд зубця QS (якщо це єдиний негативний зубець шлуночкового комплексу). До ознак перенесеного інфаркту міокарда належать: зниження вольтажу зубців, залишковий патологічний зубець Q, сплощення/зникнення зубця Т. Локалізація ураження визначається за підсумками аналізу ЕКГ-порушень у різних відведеннях.
Проби з навантаженням
Ранні проби з навантаженням дають можливість отримати інформацію про подальший перебіг захворювання та виявити хворих, у котрих різні види ендоваскулярних та хірургічних втручань можуть бути ефективними. Проведення навантажувальних тестів показано всім хворим за відсутності протипоказань. Проби з дозованим навантаженням після гострого інфаркту міокарда довели свою безпечність. Фатальні кардіальні випадки можливі не більше ніж у 0,03 % пацієнтів, нефатальний реінфаркт міокарда — не більше ніж у 0,09 %, тяжкі порушення ритму — 1,4 %. У більшості досліджень проби з навантаженням проводять через 7 діб після початку інфаркту міокарда. Проведення проб з навантаженням на 4–7-му добу є менш обґрунтованим і менш безпечним. Стрес-тест виконують на 10–14-ту добу неускладненого інфаркту міокарда при стабільній електрокардіограмі (ЕКГ) протягом останніх 72 год. За 24–48 год до проведення тесту хворим відміняють b-адреноблокатори, за 12 годин — нітрати та блокатори кальцієвих каналів (за винятком пролонгованих форм, які потребують скасування за 24 години).
Протипоказаннями до проб з дозованим фізичним навантаженням (ДФН) є:
- Гострий інфаркт міокарда в перші 10 діб.
- Гостра недостатність лівого шлуночка 3–4 класу за Killip, миготіння шлуночків та стійка шлуночкова тахікардія в ранні терміни інфаркту міокарда.
- Тяжкі ускладнення інфаркту міокарда на мить проведення.
- Гемодинамічно значущі вади серця.
- Гострі внутрішньосерцеві та периферійні тромбози та тромбоемболії.
- Рецидивний інфаркт міокарда.
- Порушення мозкового кровообігу давністю до 6 місяців, крововилив у сітківку.
- Гострі інфекційні захворювання.
- Розшарування аорти.
- Миготлива аритмія.
- Хронічна ниркова недостатність.
- Тиреотоксикоз.
- Порушення опорно-рухового апарату, що перешкоджає виконанню тесту з ДФН.
- Стеноз стовбура лівої вінцевої артерії понад 50 %.
- Анемія.
- Декомпенсований та важкий цукровий діабет.
- Артеріальна гіпертензія перед проведенням проби.
- Не кориговані порушення балансу електролітів.
- Психоневрологічна патологія, яка перешкоджає контакту з пацієнтом.
Ускладнення
- гостра\хронічна серцева недостатність
- порушення ритму (фібриляція шлуночків)
- порушення провідності (виникнення блокад)
- аневризма серця
- тромбоемболія
- аутоімунний кардит
Психічні зміни і психози[8]
У разі інфаркту міокарда можливі психічні зміни невротичного і неврозоподібного характеру. В основі цих змін лежить реакція особистості на важке, небезпечне для життя захворювання. Крім рис особистості, психічний стан хворого інфарктом міокарда визначається також соматогенними і зовнішніми (середовищними) чинниками (психологічний вплив медичного персоналу, родичів, інших хворих тощо).
Слід розрізняти відповідні (нормальні) і патологічні (невротичні) реакції. Реакція на хворобу кваліфікується як адекватна, якщо: а) поведінка хворого, його переживання і уявлення про хворобу відповідають отриманій від лікаря інформації про важкість інфаркту міокарда та його можливі наслідки; б) хворий дотримується режиму, виконує розпорядження лікаря і; в) хворий в змозі контролювати свої емоції.
Серед патологічних реакцій більш ніж в 40 % випадків спостерігається кардіофобна реакція, за якої хворі відчувають страх перед повторним інфарктом міокарда і перед раптовою смертю від серцевого нападу. Такі хворі надмірно обережні, особливо щодо спроб розширення режиму фізичної активності. Посилення страху супроводжується тремтінням у тілі, слабкістю, пітливістю, серцебиттям, відчуттям нестачі повітря.
Також однією з патологічних реакцій при інфаркті міокарда можлива депресивна (тривожно-депресивна) реакція. Відзначається пригнічений настрій. Хворі не вірять у можливість сприятливого перебігу захворювання, відчувають внутрішню напруженість, передчуття близького лиха, побоювання за наслідки захворювання, тривогу за добробут сім'ї. Притаманні порушення сну, рухове занепокоєння, пітливість, прискорене серцебиття.
Помітно рідше, в основному у літніх, спостерігається іпохондрична (депресивно-іпохондрична) реакція. Під час неї виявляються постійна і явна переоцінка тяжкості свого стану, невідповідність кількості скарг об'єктивним соматичним змінам, надмірне зосередження уваги на стані свого здоров'я.
Здатна викликати ускладнення, анозогнозічна реакція за якої відзначається заперечення хвороби з відкиданням лікарських рекомендацій і брутальними порушеннями режиму.
В окремих випадках спостерігається істерична реакція. Для поведінки хворого характерні егоцентризм, демонстративність, прагнення привернути до себе увагу оточення, викликати співчуття, емоційна лабільність.
Зазначені вище психічні зміни спостерігаються на тлі психічної астенії: загальної слабкості, швидкої стомлюваності при незначному фізичному чи розумовому напруженні, вразливості, підвищеної збудливості, порушеннях сну, вегетосудинної нестійкості.
Психічна астенія виражена більшою мірою при тривалому перебуванні на постільному режимі та у хворих літнього віку.
Якщо не проводити спеціальних заходів, зміни психіки поглиблюються, стають стійкими і в подальшому можуть значно перешкоджати реабілітації аж до інвалідизації за психічним станом.
Одне з найбільш грізних ускладнень гострого періоду хвороби — психози, які спостерігаються приблизно в 6-7 % випадків. Брутальні порушення поведінки, різкі вегетативні зрушення супроводжуються значним погіршенням соматичного стану, при психозах частіше настає летальний результат. У переважній більшості випадків психози розвиваються на 1-му тижні захворювання. Тривалість їх зазвичай не перевищує 2-5 днів.
Головними причинами психозів при інфаркті міокарда є інтоксикації продуктами розпаду з некротичного вогнища в міокарді, погіршення церебральної гемодинаміки і гіпоксемія, викликані порушенням серцевої діяльності. Не випадково психози спостерігаються найчастіше у хворих з розлогими ураженнями міокарда та гострою недостатністю кровообігу (кардіогенний шок, набряк легень).
До виникнення психозу під час інфаркту міокарда, призводять наявні ураження головного мозку різної природи (наслідки черепно-мозкових травм, хронічний алкоголізм, церебральний атеросклероз, гіпертонічна хвороба та інше) і похилий вік.
Найчастіше психоз виникає у вечірні та нічні години. Зазвичай, він протікає у вигляді делірію. Порушується свідомість із втратою орієнтування в навколишньому оточенні і в часі, виникають ілюзії і галюцинації (частіше зорові), хворий відчуває тривогу і страх, наростає рухове занепокоєння, приводячи до рухового збудження (невпинні спроби встати з ліжка, вибігти в коридор, вилізти у вікно, тощо). Нерідко делірію передує стан ейфорії — підвищеного настрою із запереченням хвороби і грубою переоцінкою власних сил і можливостей.
У хворих старечого віку, іноді спостерігаються так звані сплутані пробудження: пацієнт, пробуджуючись вночі, встає попри суворий ліжковий режим, і починає блукати лікарняним коридором, не усвідомлюючи, що він серйозно хворий і перебуває в лікарні.
Диференційний діагноз
Інфаркт міокарда необхідно диференціювати з пневмотораксом, тромбоемболією легеневої артерії, набряком легенів, невралгією, жовчною колькою.
Лікування
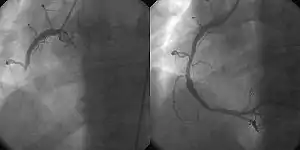
Хворому показана термінова госпіталізація, ліжковий режим. Фармакологічне лікування передбачає нітрати (нітрогліцерин) для зняття больового нападу, аспірин дозою 150—300 мг. У разі наявності показань, призначають застосування кисневої терапії, наркотичних анальгетиків (морфін) або ненаркотичних (метамізол натрію у поєднанні з діазепамом), бета-блокаторів, клопідогрелю.
Після госпіталізації лікар обирає стратегію реперфузії, тобто відновлення кровопостачання в ішемізованій ділянці. Це оперативне лікування — черезшкірне коронарне втручання (ангіопластики, встановлення стентів), коронарне шунтування. Фібринолітична терапія (наприклад, альтеплаза, тенектеплаза) показана, якщо оперативне втручання не може бути виконане впродовж 120 хвилин після діагностування інфаркту міокарда з елевацією сегмента ST.
Стаціонарне медикаментозне лікування може охоплювати антиагреганти, антикоагулянти, бета-блокатори, інгібітори АПФ, статини.
Для постінфарктної реабілітації застосовують:
Див. також
Примітки
- Drug Indications Extracted from FAERS — doi:10.5281/ZENODO.1435999
- Inxight: Drugs Database
- Inxight: Drugs Database
- Inxight: Drugs Database
- Valentin Fuster, R. Wayne Alexander, Fuster Alexander, Hein J. J. Wellens HURST's The Heart, 2-Vol Set 11th edition «McGraw-Hill Professional» 2004 ISBN 0-07-142264-1
- Muller, J. E. (1977-08). Diagnosis of myocardial infarction: historical notes from the Soviet Union and the United States. The American Journal of Cardiology 40 (2). с. 269–271. ISSN 0002-9149. PMID 327787. doi:10.1016/0002-9149(77)90018-2. Процитовано 11 листопада 2020.
- Четверте універсальне визначення інфаркту міокарда (ESC, 2018) 2019
- http://portal.iapm.edu.ua/portal/media/books/036906c3f9f54e24acd3fe696b1561e7.pdf
- Acute Myocardial Infarction (MI) - Cardiovascular Disorders. MSD Manual Professional Edition (англ.). Процитовано 3 січня 2021.
- Гострі коронарні синдроми (ГКС). empendium.com (укр.). Процитовано 3 січня 2021.
Джерела
- В. А. Левченко, Н. М. Середюк та ін. Внутрішні хвороби. — Львів : Світ, 1995. — 440 с. — ISBN 5-7773-0124-ХУ.
- За ред. проф. Ю. І. Децика. Пропедевтика внутрішніх хвороб. — Київ : Здоров'я, 1998.
- Г. П. Паращак та ін. Внутрішні хвороби. — Київ : Здоров'я, 1994. — 352 с. — ISBN 5-311-01009-6.
- С. В. Баран. Невідкладні стани у внутрішній медицині. — Київ : ВСВ «Медицина», 2015. — 136 с. — ISBN 978-617-505-355-3.
- Антропова Т. О. Невідкладні стани в терапії. — Київ : Медицина, 2007. — С. 110. — ISBN 966-8144-34-1.
Посилання
- Ранні навантажувальні тести у хворих з гострим інфарктом міокарда 2013
- Як проявляється інфаркт міокарду ?[недоступне посилання]