Шизофренія
Шизофренія (від дав.-гр. σχίζω — розколюю і φρήν — розум), раніше лат. Dementia praecox («недоумство передчасне») — ендогенний прогредієнтний (процесуальний) психотичний розлад, що характеризується погіршенням сприйняття реальності та значною соціальною дисфункцією.[18] Вона найчастіше проявляється у вигляді слухових, зорових та інших галюцинацій, параної, маячень / марень, дивних маній чи дезорганізованістю мови й мислення. Це супроводжується значною соціальною або професійною дисфункцією. Поява симптомів зазвичай трапляється в юнацькому віці, з глобальною поширеністю упродовж життя[19]. Хвороба вирізняється тим, що пацієнт нібито будує свою персональну реальність, де діють інші закони, відмінні від законів навколишнього світу: ця реальність затягує хворого щораз глибше, в розвинених стадіях перетворюючи його життя на сон. Хворий живе в іншому світі — і зовсім байдужий до навколишніх цінностей і реалій. Діагноз ставлять на підставі медичної семіотики, а також на основі інструментальних методик[20][21]. Ключовими ознаками шизофренії є інтрапсихічна атаксія, розпад психічних функцій, психіка функціонує ніби оркестр без диригента; апатико-абулічний дефект особистості.
За даними Всесвітньої Організації Здоров'я (2001) шизофренія посідає третє місце серед усіх захворювань, що призводять до інвалідності, а пов'язані із нею непрямі економічні втрати й прямі економічні витрати суспільства є дуже великими.
Історичні відомості
Описи стану, подібного до шизофренії, досить рідко трапляються в історичних документах до XIX-го століття, хоча повідомлення про ірраціональну, незрозумілу або неконтрольовану поведінку досить поширені. Детальний опис випадку в 1797 році стосовно Джеймса Тіллі Метьюза, а також розповіді Філіппа Пінеля, опубліковані 1809 року, часто вважають найпершими описами цієї хвороби у медичній та психіатричній літературі.[22] Уперше шизофренію описав як окремий синдром, що трапляється серед підлітків і молоді, Бенедикт Морель у 1853 році, давши йому назву démence précoce (буквально — «рання деменція»). Термін dementia praecox був також використаний у 1891 році Арнольдом Піком в описі окремого випадку психотичного розладу. У 1893 році Еміль Крепелен запровадив широке нове розрізнення у класифікації психічних розладів між dementia praecox та афективним розладом, що називають також маніакально-депресивним психозом, включно з уні- та біполярною депресією. Крепелен вважав, що dementia praecox є у першу чергу хворобою мозку,[23] а саме формою деменції, що відрізняється від інших її форм, таких як хвороба Альцгеймера, яка зазвичай трапляється у більш старшого покоління.[24]
Термін «шизофренія» запропонував у 1911 році швейцарський психіатр Ойген Блейлер, тому групу психозів, що об'єднуються цим поняттям, звуть ще й хворобою Блейлера. Її поширення, залежно від діагностичного підходу, оцінюють від 3 до 20 випадків на 1000 населення, в середньому 1-2 %.-2 %. Блейлер у 1908 році розмежував функціональності між особистістю, мисленням, пам'яттю і сприйняттям. Він описав основні симптоми шизофренії як чотири «А»: притуплений афект, аутизм, погіршене асоціювання ідей та амбівалентність.[25] Блейлер зрозумів, що ця хвороба не була деменцією, оскільки у деяких із його пацієнтів стан покращувався, а не погіршувався, і натомість запропонував термін «шизофренія». Лікування зазнало революційних змін у середині 1950-х рр., коли було розроблено та запроваджено хлорпромазин.[26]
На початку 1970-х рр. діагностичні критерії шизофренії призвели до численних протиріч, які, у свою чергу, стали основою операційних критеріїв, які використовуються сьогодні. Після американо-британського діагностичного дослідження 1971 року стало зрозуміло, що пацієнтів із цією хворобою набагато більше в Америці, ніж у Європі.[27] Частково це пояснюється ширшими діагностичними критеріями у США, за якими використовується посібник DSM-II, на відміну від Європи, де використовують ICD-9. Дослідження 1972 року Девіда Розенхана, опубліковане в журналі Science під заголовком «Про те, як залишатися при власному розумі у божевільних місцях», дійшло висновку, що діагностика шизофренії в США часто була суб'єктивною та ненадійною.[28] Це лише деякі фактори, які привели до перегляду не тільки діагностики шизофренії, але й усього посібника DSM, у результаті чого у 1980 році було опубліковано DSM-III.[29]
Термін «шизофренія» зазвичай помилково розуміють як такий, що визначає людей із «розщепленою особистістю». Хоча деякі пацієнти з діагнозом «шизофренія» можуть чути голоси і відчувати їх як окремі особистості, сама хвороба необов'язково означає, що людина змінюється залежно від панування всередині певної особистості. Така плутанина частково виникає через буквальне тлумачення терміну Блейлера (адже спочатку Блейлер пов'язував шизофренію з таким відокремленням і включив випадки множинних особистостей у власну категорію шизофренії[30][31]). Розлад множинних особистостей («розщеплена особистість») часто помилково діагностували як шизофренію через надто широкі критерії у DSM-II.[31][32] Перше відоме зловживання терміном у значенні «розщеплена особистість» приведене у статті поета Т.С. Еліота у 1933 році.[33]
У 2016 році, вчені оголосили про прорив у дослідженні шизофренії. Вперше виявлений ген, однозначно пов'язаний з розвитком цього складного психічного захворювання. Про відкриття повідомляється в журналі Nature. За останні роки в науці зібрано чимало інформації про біологічне коріння шизофренії — ролі генних мутацій, імунної системи і мікробіома у розвитку хвороби. Групі дослідників з США вдалося знайти у шизофреніків варіант гена, дія якого пояснює всі ці явища
Генетики і психіатри зібрали величезну базу даних по 65 тис. осіб з 30 країн і почали шукати генні мутації з найсильнішим зв'язком з шизофренією. Одним з кандидатів був варіант гена C4.
Відомо, що цей ген відповідає за вироблення білка, що відзначає патогенні мікроорганізми для подальшого знищення їх імунною системою. Однак C4 також застосовується в синаптичному прунінгу — це видалення надлишкових зв'язків у мозку для посилення найбільш часто використовуваних «шляхів». Відбувається прунінг під час статевого дозрівання.
Експерименти на мишах показали, що посилена експресія C4 дає більш інтенсивне «підстригання» синапсів. Саме це, вважають науковці, підвищує ймовірність розвитку шизофренії. Відзначається, що симптоми шизофренії починають виявлятися в підлітковому віці. Нову гіпотезу підтверджує і факт щодо невеликої кількості синапсів в корі головного мозку у дорослих пацієнтів. Ймовірно, аномальна експресія C4 впливає і на імунну систему людей, які страждають від шизофренії.
Нове відкриття дало медикам надію створити більш ефективні ліки для лікування і навіть профілактики шизофренії (шляхом запобігання зайвому синаптичному прунінгу). Сучасні препарати в основному націлені на купірування симптомів хвороби — маячень і галюцинацій.
Фахівці все частіше висловлюють думку, що шизофренія являє собою не хворобу, а синдром — кодове слово, що забезпечує комунікацію між психіатрами, пацієнтами та вченими. Різноманіття симптоматики породило суперечки про те, є чи шизофренія єдиним захворюванням або являє собою діагноз, за яким криється низка окремих синдромів. Всі попередні спроби знайти генетичну основу шизофренії закінчувалися провалом.
Суспільство і культура

У 2002 році термін, яким позначається шизофренія в Японії, був змінений із Seishin-Bunretsu-Byō 精神分裂病 (хвороба розщеплення розуму) на Tōgō-shitchō-shō 統合失調症 (інтеграційний розлад) для пом'якшення упереджень.[34] На створення нової назви надихнула біопсихологічна модель; вона збільшила відсоток пацієнтів, яких інформували про діагноз, з 37 % до 70 % усього за три роки.[35]
У США витрати на шизофренію — включно з прямими витратами (амбулаторне і стаціонарне лікування, медикаменти, довгостроковий догляд), а також витратами, що не стосуються охорони здоров'я (правозастосування, зменшена продуктивність на робочому місці та безробіття) — склали за розрахунками $62,7 мільярди у 2002 році.[36] Книга та фільм Ігри розуму описують життя Джона Форбса Неша, математика — лауреата Нобелівської премії, якому поставили діагноз «шизофренія».
Соціальна стигматизація є значною перешкодою для ремісії пацієнтів із шизофренією.[37][38]
Насильство
Особи з серйозними психічними хворобами, включно із шизофренією, набагато більше ризикують стати жертвами як насильницьких, так і ненасильницьких злочинів.[39] З іншого боку, шизофренію іноді пов'язують із більшою кількістю жорстоких вчинків, хоча перш за все це пояснюється частішим вживанням наркотиків.[40] Частота убивств, пов'язаних із психозом, подібна до частоти при зловживанні наркотичними речовинами і пропорційна загальній частоті для регіону.[41] Яка роль шизофренії в насильстві незалежно від зловживання наркотиків, — суперечливе питання, але вирішальними факторами тут можуть бути певні аспекти особистого життя чи розумового стану.[42] Висвітлення шизофренії у ЗМІ схильне акцентувати на рідкісних, але незвичайних насильницьких діях. Більше того, у великій репрезентативній вибірці дослідження 1999 року 12,8 % американців вважали, що хворі на шизофренію «дуже схильні» вдаватися до жорстоких дій по відношенню до інших, а 48,1 % заявили, що вони до цього «певним чином схильні». Понад 74 % відповіли, що хворі на шизофренію «не дуже здатні» або «зовсім не здатні» приймати рішення стосовно власного лікування, а 70,2 % мали таку саму думку щодо рішень про розпорядження грошима.[43] Сприйняття людей із психозом як схильних до насильства виросло більше ніж удвічі з 1950-х рр., згідно з одним мета-аналізом.[44]
Форми
За особливостями клінічних проявів (симптомів та синдромів) виділяють чотири основні форми шизофренії: просту[45], гебефренічну[46], кататонічну[47] і параноїдну[48]. Кожна форма має свої особливості прояву та перебігу захворювання.
Проста
Починається в юнацькі роки і виявляється у зниженні працездатності, успішності в навчанні, праці. Помітно зменшується інтерес до навколишнього світу, до нового. Будь-яка нова інформація сприймається і засвоюється дуже важко. Послаблюються і втрачаються контакти з родичами, друзями. Більшість часу хворий проводить усамітнено. З'являється виразна дивакуватість у поведінці, неохайність, галюцинації (переважно нюхові та слухові).
Слухові галюцинації шизофреників — це, переважно «голоси», що звучать або ззовні, або «з голови», або з обох «джерел» водночас чи по черзі, не дають хворому спокою, «дістають», лають його, наказують щось робити. Останні називаються імперативними (лат. imperativus — той, що наказує, вимагає). Хворі з імперативними голосами бувають дуже небезпечними. Вони можуть «отримати наказ» скалічити чи вбити когось. Змістом нюхових галюцинацій є дещо неприємні запахи. Зорових — різноманітні предмети та їх складові, цілісні ситуації, в яких суб'єкт, як йому здається, перебуває. Тактильних — дотики, удари, тиск, щипання. Органічних — впливи на організм та внутрішні органи (удари струму, стрясання, розтягування), присутність в них сторонніх предметів, істот, загнивання або розкладання окремих або усіх внутрішніх органів.
Гебефренічна
Гебефренічна (грец. hebe — юність, статеве дозрівання і phren — серце, душа, розум. Разом — недоладно-дурникувато-дитинячий) форма.
Починається в молодому віці і виявляється в таких самих симптомах, що й проста. Разом з цим, специфічно порушується мислення — воно стає активним (лат. auto — сам). Хворий цілковито занурюється у свої галюцинації, відірвані від реального життя фантазії, позбавлені логіки і здорового глузду, уривчасті думки та ідеї. Багатьом хворим на гебефренічну форму шизофренії здається, що хтось насильно вкладає їм в голову думки, що їх думки читають чи чують інші. Поведінці притаманні дурникувата грайливість, пустотливість, дитинячість. Хворий раптом починає корчити гримаси, голосно реготати, підстрибувати на одній нозі, що може легко змінитись бурхливою вербальною агресією.
Кататонічна
Кататонічна (грец. kata вздовж і tonos — напруга) форма.
Захворювання починається в молодому віці і має ті ж симптоми, що й проста і гебефренічна форми.
Відрізняльними симптомами є:
- Кататонічний ступор — хворий застигає в якійсь позі і зберігає її годинами, днями, тижнями. Найчастіше — лежить у ліжку, накрившись з головою і тримаючи її у повітрі, так звана «повітряна подушка» або проявляється симптом каптура.
- Каталепсія (грец. katalepsis — схоплювання, напад) або воскова гнучкість. Хворі зберігають незручні пози, механічно надані їх тілу, кінцівкам іншими людьми. У багатьох у каталепсичному стані виникають онейроїдні сновидіння.
- Стереотипія (грец. stereos — твердий і typos — відбиток) — монотонні розхитування та інші одноманітні рухи.
- Ехолалія (грец. echo — відображення, відлуння звуку і lalia — мова) — повторювання почутих чужих слів, в тому числі, звернених безпосередньо до хворого.
- Ехопраксія (грец. echo — відображення, відлуння звуку і praxia — дія) — повторення побачених дій, рухів інших людей.
- Негативізм (лат. negation — заперечення) — хворий робить протилежне тому, чого від нього вимагають, про що просять.
- Амбівалентність (грец. amphi — подвійність і лат. valentine — сила) — ставляться до когось, або до чогось одночасно позитивно і негативно, з симпатією і антипатією.
- Мутизм (лат. mutus — німий, безголосий) — стан коли пацієнт не відповідає на запитання і навіть знаками не дає зрозуміти, що він згоден вступити в контакт з оточуючими
Параноїдна
Параноїдна (грец. paranoia — безумство, божевілля) форма.
Починається в більш зрілому віці, порівняно з іншими формами, у віці між 30-40 роками. Хворим на цю форму шизофренії притаманні специфічні деформації мислення і ставлення до світу та до себе, згідно з якими, головним, визначальним у житті є їх ідеї, думки, судження, оцінки, ними самими придумані закони, котрі психіатри називають надцінними або ідеями-фікс. Навколишній світ має відповідати цим продуктам їх внутрішнього світу. Вони непохитно впевнені, що усіма можливими засобами, не зважаючи ні на що, світ слід змінювати у відповідності до їх розуміння, а все, що виходить за межі цього розуміння та уявлення, не має права на існування і мусить бути знищеним. На цьому тлі цілком закономірно розвиваються манії величі та переслідування. Справді, з позиції параноїка, він, як автор і носій надцінної ідеї, є величною особистістю. На його думку, в нього маса ворогів, які протидіють утвердженню його надцінної ідеї.
За межами своїх маячних ідей параноїки здебільшого зберігають цілковито адекватну орієнтацію в довколишньому світі. Їх інтелект взагалі не страждає, а пам'ять і спостережливість вельми загострюються і слугують упереджено-недовірливій, параноїдно-маячній інтерпретації поведінки, вчинків, дій, висловлювань, міміки оточення як ворожих, небезпечних щодо них.
Хворі на параноїдну форму шизофренії, за наявності у них достатньо високого інтелекту, ідеально підходять на роль диктаторів. Їхній фанатизм, беззастережна відданість своїм ідеям-фікс, всупереч будь-яким фактам реальної дійсності та науковим положенням, що спростовують ці ідеї, нещадність, безмежна жорстокість, з якою вони, якщо є така можливість, знищують своїх дійсних, а здебільшого уявних ворогів, сприяють захопленню та тривалому утриманню влади.
Історичні факти свідчать, що під діагноз параноїдної шизофренії цілком підпадають юдейський цар Ірод, римські імператори Калігула та Нерон, московський цар Іван Грозний, диктатори Гітлер і Сталін.[джерело?] Першим цей діагноз Сталіну поставив відомий російський невропатолог, психіатр та нейрофізіолог Володимир Михайлович Бєхтєрєв, необережно сказав про нього вголос у кулуарах медичного конгресу, поплатившись за це життям, в першу ж ніч, після цих слів. Цілком здоровий шістдесятирічний чоловік, раптово помер за загадкових обставин.[джерело?]
Замкнутість, постійна хвороблива підозріливість Сталіна, ігнорування реальних фактів, які суперечать його уявним конструкціям і планам, нещадне нищення всіх, хто, як плід його патологічної уяви, стояв їм на заваді, багатомільйонні жертви, які він з легкістю приносив у боротьбі з «ворогами народу», інакше як манією переслідування не назвеш. А його манія величності, як відомо, була просто грандіозною. Попри це, у нього, як і в Гітлера, всихала рука, що є одним з незрозумілих симптомів параної.
У хворих на шизофренію нерідко зустрічається поєднання у різних пропорціях симптомів різних її форм. Патологічний процес триває до кінця життя, поступово прогресуючи. В більшості бувають більш-менш тривалі ремісії, а в окремих випадках — з майже цілковитим тимчасовим виходом із психозу.
Механізми
Було зроблено безліч спроб, щоб пояснити зв'язок між зміною функції мозку і шизофренією.[19] Однією із найбільш поширених є дофамінова гіпотеза, котра класифікує психоз як неправильну інтерпретацію мозком хибного спрямування дофамінергічних нейронів.[19] Шизофренію пов'язують із гіперактивністю дофамінових систем мезокортикального і мезолімбічного трактів, тіла нейронів яких локалізовані у чорній речовині та вентральній зоні покришки.
Психологічний
Багато психологічних механізмів брали участь у розвитку і підтримці шизофренії. Когнітивна упередженість була виявлена у пацієнтів із діагнозом або осіб, які підпадають під ризик захворювання, особливо в умовах стресу або в заплутаних ситуаціях.[49] Деякі когнітивні функції можуть відображати глобальний нейрокогнітівний дефіцит, такі як втрата пам'яті, в той час як інші можуть бути пов'язані з конкретними проблемами.[50][51]
Незважаючи на виражений вияв притупленого афекту, останні дані показують, що багато людей з діагнозом шизофренія емоційно реагують, особливо на стресові або негативні стимули, і що така чутливість може привести до уразливості до симптомів або розладу.[52][53] Деякі дані свідчать про те, що зміст маячних ідей і психотичних переживань може відображати емоційні причини захворювання, і що те, як людина інтерпретує такі переживання, може впливати на симптоматику.[54][55][56] Використання «безпечної поведінки» для уникнення уявних загроз може сприяти хронічній маячні.[57] Ще одним доказом ролі психологічних механізмів є вплив психотерапії на симптоми шизофренії.[58]
Неврологічний
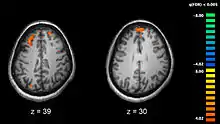
Шизофренія пов'язана з ледь помітними відмінностями в структурах мозку, виявленими у 40—50 % випадків, і в хімії мозку під час гострих психотичних захворювань.[19] Дослідження з використанням технологій нейропсихологічних тестів і сканування мозку, такі як МРТ і ПЕТ для вивчення функціональних відмінностей у мозковій діяльності показали, що відмінності, ймовірно, найбільш часто зустрічаються в лобовій частці, гіпокампі і скроневій частці мозку.[59] Зменшення об'єму, значніші, ніж при хворобі Альцгеймера, були зафіксовані у ділянках лобової кори та скроневій частці. Неясно, чи це зменшення прогресувало в результаті хвороби, чи існувало до початку захворювання.[60] Ці відмінності були пов'язані з нейрокогнітивним дефіцитом і часто асоціюються із шизофренією.[61] Оскільки нейронні ланцюги змінюються, було альтернативно висловлено припущення, що шизофренію слід розглядати як сукупність порушень розвитку нервової системи.[62]
Особливу увагу було приділено функції дофаміну в мезолімбічному шляху головного мозку. Ця увага виникла значною мірою в результаті випадкового виявлення, що препарати фенотіазіну, які блокують функції дофаміну, можуть зменшити психотичні симптоми. Це також підтверджується тим фактом, що амфетаміни, які викликають вивільнення дофаміну, можуть посилити психотичні симптоми при шизофренії.[63] Відповідно до гіпотези впливу дофаміну на шизофренію було зроблено припущення про надмірну активацію D2 рецепторів як причину (позитивних симптомів) шизофренії. Хоча цю гіпотезу було постульовано упродовж приблизно 20 років на основі ефекту блокади D2, спільного для всіх антипсихотичних препаратів, її не було підтверджено аж до середини 1990-х, коли ПЕТ і СПЕТ, візуалізаційні дослідження, надали докази на її підтвердження. Дофамінова гіпотеза в даний час вважається спрощеною, почасти тому, що нові антипсихотичні препарати (атипові антипсихотичні ліки) можуть бути настільки ж ефективні, як і ліки старшого покоління (типові антипсихотичні ліки), але також вони впливають на функцію серотоніну і можуть мати трохи менший ефект блокування дофаміну.[64]
Інтерес також викликає нейротрансмітер глутамат і зменшення функції рецептор глутамату NMD при шизофренії, значною мірою через аномально низькі рівні рецептора глутамату, виявлені після розтину у мозку хворих на шизофренію,[65] а також відкриття, що глутамат-блокатори, такі як фенциклідин і кетамін, можуть імітувати симптоми і когнітивні проблеми, пов'язані з цим захворюванням.[66] Зниження функції глутамату пов'язане з поганим виконанням тестів, у яких задіяні функції лобової частки і гіпокампу, і глутамат може впливати на функції дофаміну; ці два чинники впливають на шизофренію, що свідчить про важливу посередницьку (і, можливо, причинно-наслідкову) роль шляхів глутамату при цій хворобі.[67] Але позитивні симптоми не реагують на глутаматергічні ліки.[68]
Причини
Генетика, ранній вплив довкілля, нейробіологія та психологічні й соціальні процеси, вочевидь, є важливими факторами; деякі легкі наркотики і ліки, що відпускаються за рецептом, можуть викликати або посилювати симптоми. Поточне дослідження зосереджено на ролі нейробіологічних чинників, хоча жодної точної органічної причини не знайдено. Багато можливих комбінацій симптомів викликали дебати про те, чи є діагноз одним єдиним розладом, чи навпаки, рядом дискретних синдромів. Не зважаючи на етимологію терміну, що походить від грецького коріння skhizein (σχίζειν, "«розколоти») і phrēn, phren- (φρήν, φρεν-; φρεν-; «розум»), шизофренія не означає «роздвоєння розуму», і це не те саме, що дисоціативний розлад особистості, також відомий як «роздвоєння особистості» — хвороби, з якою шизофренію часто плутають в суспільній свідомості.[69]
Поєднання генетичних і екологічних факторів відіграє певну роль у розвитку шизофренії. .[19][70] Люди із сімейним анамнезом шизофренії, котрі страждають від перехідного або самообмежуючого психозу мають на 20—40 % більше шансів отримати діагноз шизофренії через рік.[71]
Генетична
Оцінки успадкованості захворювання варіюють через труднощі розділення впливів генетики і навколишнього середовища.[72] Найбільший ризик розвитку шизофренії має родич першого ступеня з пацієнтом (ризик 6,5 %); більш ніж 40 % монозиготних близнюків хворих на шизофренію, також захворюють.[70] Цілком імовірно, що багато генів беруть участь у цій хворобі, при цьому кожен відіграє невелику роль, а механізм їхньої передачі та експресії невідомий.[70] Пропонували багато можливих генетичних причин виникнення хвороби, враховуючи конкретні варіації кількості копій NOTCH4 і місця зв'язування гістонних білків.[73] Також було виявлено багато зв'язків із геномами, такими як білок 804A.[74] Виявлено багато спільного між генетикою шизофренії та біполярного розладу.[75] Припускаючи, спадкову основу, постає одне питання з точки зору еволюційної психології: чому виникли гени, котрі підвищують ймовірність розвитку психозу, припускаючи, що захворювання має бути непристосованим з еволюційної точки зору. За однією з версій ці гени беруть участь в еволюції мови і людської природи, але на сьогодні такі ідеї мають не більше ніж теоретичний характер.[76][77]
Епігенетичні чинники
Довкілля
До екологічних факторів, пов'язаних із розвитком шизофренії, належать середовище проживання, вживання наркотиків.[19] Стиль виховання, вочевидь, не має значного впливу, хоча хворі з підтримкою батьків мають кращий прогрес ніж ті, до яких батьки ставляться критично чи ворожо.[70] Життя в міському середовищі у дитинстві чи у дорослому віці підвищує ризик розвитку шизофренії удвічі, що було підтверджене дослідами,[19][70], навіть після врахування таких чинників як вживання наркотиків, етнічна група і розмір соціальної групи.[78] Інші фактори, що відіграють важливу роль, — це соціальна ізоляція та імміграція, пов'язані із соціальними негараздами, расовою дискримінацією, сімейним неблагополуччям, безробіттям і поганими житловими умовами.[70][79]
Зловживання психоактивними речовинами
Було виявлено зв'язок багатьох препаратів з розвитком шизофренії, зокрема таких як канабіс, кокаїн і амфетаміни.[70] Близько половини хворих на шизофренію надмірно вживали наркотики та/або алкоголь,[80] але інші препарати можуть бути використані лише як засоби боротьби із депресією, занепокоєнням, нудьгою і самотністю.[81][82]
Канабіс пов'язаний із дозозалежним збільшенням ризику розвитку психотичного розладу,[83] при цьому часте вживання корелює з подвоєним ризиком психозу і шизофренії.[82][84] У той час як вживання канабісу багато хто вважає сприятливим фактором виникнення шизофренії,[85] це ще не доведено.[73][86] Амфетамін, кокаїн і, меншою мірою, спирт може призвести до психозу, який є дуже схожим на шизофренію.[70][87] Хоча загалом він не вважається причиною хвороби, люди, хворі на шизофренію, споживають значно більше нікотину, ніж середньостатистична особа.[88]
Фактори розвитку
Такі фактори, як гіпоксія та інфекція, або стрес і недоїдання в матері під час розвитку плоду можуть призвести до незначного збільшення ризику шизофренії в більш пізньому віці.[19] Люди з діагнозом шизофренії найчастіше народжуються взимку або навесні (принаймні у Північній півкулі), що може бути результатом збільшення вірусних впливів в утробі.[70] Ця різниця становить від 5 до 8 %.[89]
Симптоми
У хворого на шизофренію можуть виникнути псевдогалюцинації (більшість з них скаржаться, що чули голоси), мали манії (часто дивні або переслідуючі за природою), а також дезорганізоване мислення і мову. Останнє може виявлятися у вигляді втрати логічного мислення, речень, майже не пов'язаних за змістом і непослідовних, відомий як набір слів у важких випадках. Соціальна самоізоляція, неохайність в одязі та гігієні і втрата мотивації та ясності мислення — все це звичайні прояви шизофренії.[90] Існує часто спостережувана картина емоційних труднощів, наприклад відсутність реакції.[91] З шизофренією пов'язане погіршення соціального пізнання,[92] як і симптоми параної; зазвичай має місце соціальна ізоляція.[93] Труднощі з роботою і довгостроковою пам'яттю, увагою, регулюючими функціями і швидкістю оброблення інформації також часто трапляються.[19] При одному із рідкісних виявів шизофренії людина може значною мірою залишатися німою, нерухомою в дивних позах або проявляти безцільне збудження, тобто всі ознаки кататонії.[94]
Закінчення підліткового і початок юнацького віку є піковими періодами початку шизофренії.[19][95] У 40 % чоловіків і 23 % жінок з діагнозом шизофренія захворювання проявилося у віці 19 років.[96] Щоб звести до мінімуму порушення розвитку, пов'язані з шизофренією, багато зусиль останнім часом було витрачено на виявлення та лікування фази продромального (попереднього початку) хвороби, яка була виявлена за 30 місяців до появи симптомів.[95] У людей, в яких розвивається шизофренія, можуть виникнути короткочасні або самообмежуючі психотичні симптоми[97] і неспецифічні симптоми соціальної ізоляції, дратівливість, дисфорія[98] і незграбність,[99] під час продромальної фази.
Шнайдеріанська класифікація
На початку XX-го століття психіатр Курт Шнайдер перерахував форми психотичних симптомів, що, на його думку, відрізняють шизофренію від інших психотичних розладів. Це так звані симптоми першого рангу або симптоми першого рангу Шнайдера. До них належать маячення, що контролюється зовнішніми силами; переконання, що думки вводяться ззовні або виводяться зі свідомості; переконання, що їхні думки транслюються іншим людям; і слухання галюцинаторних голосів, які коментують їхні думки або дії, чи які ведуть бесіди з іншими галюцинаторними голосами.[100] Хоча вони внесли значний внесок у поточні діагностичні критерії, специфічність симптомів першого рангу була поставлена під сумнів. Огляд діагностичних досліджень, проведених із 1970 року до 2005 року, показав, що вони не дають змоги ані підтвердити, ані спростувати висновки Шнайдера, і тому було припущено, що симптомам першого рангу не слід приділяти увагу у ході майбутніх переглядів діагностичних систем. .[101]
Позитивні і негативні симптоми
Шизофренію часто описують із точки зору позитивних і негативних (або відсутніх) симптомів.[102] Позитивні симптоми — це ті, яких більшість людей зазвичай не відчуває, але вони присутні у людей із шизофренією. До них можуть належати маячення, невпорядковані думки і слова, тактильні, слухові, візуальні, нюхові і смакові галюцинації, як правило, їх розглядають як прояви психозу.[103] Галюцинації також зазвичай пов'язані зі змістом теми маячення.[104] Позитивні симптоми зазвичай добре піддаються лікуванню.[104]
Симптоми шизофренії поділяються на позитивні (додаткові ознаки, відсутні в нормальної людини) та негативні (відсутність ознак нормальної людини). Негативні симптоми є головними у діагностиці шизофренії, існують форми шизофренії, що проявляються виключно негативними симптомами (проста шизофренія).
До позитивних симптомів належать:
1. Маячення. При шизофренії зустрічаються різні види маячення, але типовими саме для шизофренії є: Синдром Кандінського-Клерамбо. Пацієнт вважає, що хтось вкладає йому в голову думки, впливає на тіло, примушує здійснювати вчинки. Пацієнт вважає, що його думки телепатіюються іншим людям. В деяких випадках хворий може бути впевнений у тому, що якісь мафіозні структури володіють спеціальною апаратурою для читання й вкладання в нього думок засобами радіобіологічного зв'язку. Пацієнт знаходить у книгах, періодиці і так далі приховані повідомлення, адресовані особисто йому. Взагалі хворий постійно ставить себе в центр всесвіту і шукає якісь «знамення» своєї винятковості в тій чи іншій формі.
2. Псевдогалюцинації. Типово шизофренічними є галюцинації у вигляді голосів («голоси в голові»), тобто хворий не бачить того, чого немає, а лише чує. Часто хворий може відрізнити голоси в голові (нереальні) від реальних звуків. Такі «галюцинації» називаються псевдогалюцинаціями. Повідомлення голосів часто мають погрозливий характер. Іноді голоси наказують хворому щось зробити. У деяких випадках хворий може виконати наказ голосів, хоча за статистикою це буває дуже рідко, а також залежить від характеру самих голосів, критичного настрою і волі самого хворого. Відомі випадки, коли хворі, що вилікувалися, розповідали, що просто вигадували «інопланетян, що телепатично спілкуються», та інші псевдогалюцинації, щоб розважити себе і привернути увагу до своєї персони.
3. Конфлікт «соціальних упереджень і манії переслідування». Виникає унаслідок того, що будь-яка людина, що знаходиться в конфліктній ситуації, живе в «бойовому» режимі і підозріло ставиться до всього навколишнього.
4. Постійна рефлексія. Бажання розібратися з уявою, докопатися до істини і позбавитися від хвороби. Багатьох це штовхає на вивчення психології і психіатрії, і достатньо часто серед шизофреніків зустрічаються люди, які непогано обізнані в багатьох питаннях у цих областях. Дуже часті випадки, коли пацієнт є одночасно і ученим-психологом або психіатром.[джерело?] Окрім цього багато хворих можуть удатися до містицизму, магізму ситуації, також шукати причини захворювання у власній гріховності, боговідступництві, власному минулому і так далі. На цьому ґрунті часто зустрічається підвищена релігійність. Іноді присутня незвичайна творча «плодючість». Автор, хворий на шизофренію, деколи може здатися недосвідченому глядачеві (слухачеві, читачеві тощо) дуже цікавим автором, що дуже живо поєднує те, що не поєднується чи співає про те, про що інші бояться навіть говорити і так далі.
Іноді може спостерігатися так зване «релігійне божевілля», для якого характерна крайня релігійна строгість відносно інших і відсутність її відносно себе. Наприклад, хворий може намагатися вбити жінку за те, що вона зробила аборт, мотивуючи це тим, що вона «вбивця», свою ж дію він за вбивство при цьому не вважає.
До негативних симптомів належать дефіцит нормальних емоційних реакцій або інших розумових процесів і вони менше реагують на лікування.[90] До них належать сплощений або притуплений афект і бідність емоцій, бідність мови (алогію), нездатність відчувати задоволення (ангедонію), відсутність бажання формувати відносини (асоціальність) і відсутність мотивації (аволіція). Дослідження показують, що негативні симптоми більшою мірою впливають на низьку якість життя, функціональну інвалідність, аніж позитивні симптоми[105] У людей із вираженими негативними симптомами часто була у минулому погана пристосовуваність ще до настання хвороби, і реакція на ліки часто обмежена.[90][106]
Лікування
Основою лікування є антипсихотичні ліки, які в першу чергу пригнічують активність рецепторів дофаміну (а іноді й серотоніну). Психотерапія та професійна і соціальна реабілітація є також важливими під час лікування. У серйозніших випадках — коли є ризик для себе та інших — може знадобитися примусова госпіталізація, хоча перебування у лікарні наразі коротші та рідші, ніж це було раніше.[107]
Погіршення, хронічне захворювання
Цей розлад зазвичай впливає на пізнавальну здатність, але він переважно також сприяє хронічним проблемам з поведінкою та емоціями. Люди з шизофренією часто мають супутні хвороби, в тому числі депресію і тривожний розлад; частота виникнення токсикоманії упродовж життя складає майже 50 %.[108] Поширеними серед хворих на шизофренію є такі соціальні проблеми, як тривале безробіття, бідність і бездомність. Середня тривалість життя людей з цією хворобою на 12—15 років менша, ніж у тих, у кого її немає, через частіші фізичні проблеми зі здоров'ям і вищий рівень самогубств (близько 5 %).[19]
Діагностика

Шизофренію діагностують на підставі критеріїв Американської психіатричної асоціації Діагностичне і статистичне керівництво із психічних розладів, версія DSM-IV-TR, або Міжнародної статистичної класифікації хвороб і проблем, пов'язаних зі здоров'ям Всесвітньої організації охорони здоров'я МКХ-10.[19] У цих критеріях використовують переживання людини на основі її показань і повідомлених відхилень у поведінці, з подальшою клінічною оцінкою психіатром. Симптоми, пов'язані з шизофренією, тривають певний час у популяції і повинні досягти певного ступеня тяжкості, перш ніж буде виставлений діагноз.[70] Станом на 2009 немає об'єктивних критеріїв.[19]
В результаті досліджень встановлено, що за шизофренії у епіфізі знаходиться зменшена у порівнянні з нормою кількість «мозкового піску». Це може бути пов'язано із швидкою резорбцією гідроксиапатиту у зонах первинної мінералізації епіфізу або із появою специфічних цитоплазматиних круглих флюоритних утворень, які у нормі не зустрічаються. Паралельно має місце потовщення трабекул, пов'язане з додатковою васкуляризацією. У цитоплазмі пінеалоцитів з'являються конкременти нового типу — неправильні порожнисті сфери розміром 0,1-1,5 мкм. Описані також симптоми аутизму при збоях у роботі епіфізу, кореляція між особливостями її функціонування та захворюваннями нервової системи людини[21][109][110]. Варто відзначити також, що епіфіз включений у контроль сезонних й добових ритмів статевої активності та гомеостазу. Гальмування секреції мелатоніну (через цілодобове освітлення, мікрохвилі, радіохвилі, електромагнітні поля (у тому числі й поля, генеровані дисплеями комп'ютерів) та іонізуюче випромінювання) підвищує вироблення гонадотропінів, статевих гормонів та статеву активність[111]. Порушена робота шишкоподібного тіла відзначається й на порушеннях статевої поведінки[112], особливо при її раку. Відтак з точки зору медичної семіотики за шизофренії внаслідок порушення роботи шишкоподібного тіла можуть спостерігатися сексуальні збочення та зсунута добова активність[113][114].
Критерії
Критерії МКБ-10, як правило, використовують в європейських країнах, у той час як критерії DSM-IV-TR використовують у США і решті світу, і переважають в наукових дослідженнях. У критеріях МКБ-10 більше уваги приділяють симптомам першого рангу Шнайдера. На практиці існує значна узгодженість між двома системами.[115]
Відповідно до переглянутого четвертого видання Діагностичного і статистичного посібника з психічних розладів (DSM-IV-TR) для виставлення діагнозу шизофренії мають бути дотримані три діагностичні критерії:[116]
- Характерні симптоми: Два або більше з наступних, кожен з яких присутній упродовж більшої частини одного місяця (або менше, якщо симптоми послабшали після лікування).
- * маячення;
- * галюцинації;
- * дезорганізована мова, яка є проявом розладу формального мислення;
- * надзвичайно дезорганізована поведінка (наприклад, недоречний одяг, частий плач) або кататонічна поведінка;
- * негативні симптоми: притуплений афект (відсутність або збіднення емоційної реакції), алогія (відсутність або зменшення мови), або аволіція (відсутність або зниження мотивації)
- Якщо маячення оцінюється як дивне або при галюцинації чути один голос, що постійно коментує дії пацієнта або два чи більше голосів, які розмовляють один з одним, самого лише цього симптому буде достатньо як критерію. Критерій дезорганізованої мови виконується, тільки якщо він досить серйозний, щоб істотно погіршувати комунікацію.
- Соціальна або професійна дисфункція: упродовж значної частини часу після початку порушень одна або кілька головних областей функціонування, такі як робота, міжособистісні відносини або самодопомога помітно нижчі рівня, досягнутого до початку.
- Значна тривалість: безперервні ознаки порушення тривають упродовж не менше, ніж шести місяців. У цей шестимісячний термін треба враховувати, принаймні, один місяць симптомів (або менше, якщо симптоми послабшали після лікування).
Якщо ознаки порушення присутні більше місяця, але менше шести місяців, застосовують діагноз шизофреноподібний розлад.[116] Психотичні симптоми, що тривають менше місяця, можна діагностувати як короткий психотичний розлад, а також різні умови можуть бути класифіковані як психотичний розлад без додаткових уточнень. Шизофренію не можна діагностувати, якщо істотно присутні симптоми розладу настрою (хоча може бути поставлений діагноз шизоафективний розлад), або якщо присутні симптоми розладу розвитку, якщо тільки їх не супроводжують значні маячення чи галюцинації, або якщо симптоми є прямим фізіологічним результатом загального медичного стану або зловживання психотичними речовинами, такими як ліки та наркотики.
Підтипи шизофренії
DSM-IV-TR містить п'ять підкласифікацій шизофренії, хоча розробники DSM-5 рекомендують прибрати їх із нової класифікації:[117][118]
- Параноїдний тип: маячення або слухові галюцинації присутні, але розлад мислення, дезорганізована поведінка або притуплений афект відсутній. Має місце манія переслідування та/або манія величі, але на додаток до них присутні інші теми, такі як ревнощі, релігійність або соматизація також можуть бути присутніми. (Код DSM 295.3/код МКБ F20.0)
- Дезорганізований тип: зветься гебефренична шизофренія у МКБ. При ньому має місце і розлад мислення, і притуплений афект. (Код DSM 295.1/код МКБ F20.1)
- Кататонічний тип: пацієнт може бути майже нерухомим або проявляти схвильований, безцільний рух. До симптомів можуть належати кататонічний ступор і воскова гнучкість. (Код DSM 295.2/код МКБ F20.2)
- Недиференційований тип: психотичні симптоми присутні, але критерії параноїдального, неорганізованого або кататонічного типів не були виконані. (Код DSM 295.9/код МКБ F20.3)
- Залишковий тип: позитивні симптоми присутні лише з низькою інтенсивністю. (Код DSM 295.6/код МКБ F20.5)
МКБ-10 визначає два додаткові підтипи:[118]
- Постшизофренічна депресія: депресивний епізод, що виникає з наслідків шизофренічної хвороби з можливою присутністю слабких симптомів шизофренії. (Код МКБ F20.4)
- Проста шизофренія: Поступовий і прогресуючий розвиток яскраво виражених негативних симптомів без попередньої історії психотичних епізодів. (Код МКБ F20.6)
Відмінності від інших психічних розладів
Психотичні симптоми можуть бути присутніми і в деяких інших психічних розладах, враховуючи біполярний розлад,[119] граничну психопатію,[120], отруєння наркотичними речовинами та наркотичний психоз. Делюзії («реалістичні») також наявні при делюзійному розладі, а соціальне відчуження — при соціальному тривожному розладі, тривожному розладі особистості та шизотиповому розладі особистості. Шизофренія стає супутницею обсесивно-компульсивного розладу (ОКР) набагато частіше, ніж можна було би пояснити простою випадковістю, хоча відрізнити нав'язливі стани при ОКР від шизофренічних делюзій може бути складно.[121]
Для виключення хвороб, які часом можуть викликати психотичні симптоми, схожі на шизофренію[116], може знадобитися ширший медичний та неврологічний огляд. Приклади таких хвороб — розлад обміну речовин, системна інфекція, сифіліс, ВІЛ-інфекція епілепсія та ураження головного мозку. Необхідно також врахувати делірій, який відрізняється зоровими галюцінаціями, гострим перебігом та непостійним рівнем свідомості, а також вказує на іншу основну хворобу. У випадку рецидиву такі дослідження зазвичай не повторюють, якщо не існує певних «медичних» показань або можливого негативного впливу від нейролептиків.
Профілактика
Наразі докази ефективності раннього втручання для запобігання шизофренії не є вичерпними.[122] У той час як існують докази, що своєчасне втручання у стан людини, котра переживає психотичний епізод, може покращити короткострокові прогнози, у п'ятирічній перспективі особливого покращення не спостерігаємо.[19] Спроби попередити шизофренію у продромальному періоді не мають підтверджених переваг і тому станом на 2009 рік не рекомендовані.[123] Профілактика складна, оскільки не існує надійних ознак подальшого розвитку хвороби.[124] Тим не менше, деякі випадки шизофренії можна відтермінувати або запобігти шляхом заборони вживання канабісу, зокрема серед молоді.[125] Особи, які мають сімейний анамнез шизофренії, можуть бути більш вразливими до психозу, котрий спричиняє канабіс.[85] Крім того, одне дослідження виявило, що викликані канабісом психотичні розлади призводять до розвитку постійних психотичних станів приблизно у половині випадків.[126]
Варто зауважити, що за активації дофамінових D2-рецепторів посилюється вивільнення анандаміду у стріатумі щурів в умовах вільної поведінки. Антагоніст СВ1-рецепторів SR 141716A значно посилює гіперактивність, яка виникає при уведенні агоніста D2-рецепторів квінпіролу[127]. Агоністи D2- та СВ1-рецепторів викликають протилежні поведінкові ефекти при мікроін'єкціях у базальні ганглії[128]. Ці дані свідчать про те, що анандамід може модулювати психомоторну активність, індуковану дофаміном.
Теоретичні дослідження стають основою стратегій, які можуть знизити кількість випадків захворювань на шизофренію. Один із підходів — зрозуміти, що відбувається на генетичному та неврологічному рівнях і викликає хворобу; тоді можна займатися розробкою біомедичних втручань. Однак велика кількість і різноманітність генетичних впливів, кожен із яких є сам по собі незначним, ускладнює це завдання. Крім того, стратегії в охороні здоров'я можуть вибірково працювати із соціально-економічними факторами, які пов'язують із більшою кількістю випадків шизофренії у певних групах — наприклад, серед іммігрантів, етнічних меншин або бідних верств населення. Загальнонаціональні стратегії можуть просувати послуги, які допоможуть безпечній вагітності і здоровому дитинству включно з психологічним розвитком і соціальним пізнанням. Однак поки що не існує достатньо доказів для впровадження таких ідей у життя, а більш загальні проблеми стосуються не лише шизофренії.[129][130]
Терапія
Основним методом лікування шизофренії є антипсихотичні медикаменти, часто у поєднанні з психологічною та соціальною підтримкою.[19] Госпіталізація можлива під час важких епізодів — як добровільно, так і примусово (якщо це дозволено відповідним законодавством). Довгострокова госпіталізація не розповсюджена через переведення стаціонарних хворих на амбулаторне обслуговування з 1950-х рр., але досі трапляється.[107] Часто використовують служби підтримки включно із центрами соціально-медичної допомоги, візитами працівників служб психічного здоров'я, допомогою у працевлаштуванні[131] та групами підтримки. Деякий досвід показує, що регулярні фізичні вправи мають позитивний вплив на фізичне та психічне здоров'я пацієнтів із шизофренією.[132]
Медикаменти
В основі нейрохімічних механізмів терапевтичних ефектів нейролептиків є їх антагоністична дія відносно дофамінових рецепторів субтипу D2 (за новішими даними, також D3 і D4), що локалізовані переважно в лімбічній системі головного мозку. Найбільший позитивний ефект при шизофренії мають сполуки, що є похідними фенотіазину (препарати Аміназин тощо) та бутирофенону (препарат Галоперидол)[133]. Для лікування негативних симптомів застосовують невеликі дози активуючих, дезінгібуючих нейролептиків, зокрема: флуанксол, аріпіпразол, трифтазин, амісульприд тощо. Тим не менше, такі ліки не можуть значним чином полегшити негативні симптоми та покращити когнітивну дисфункцію.[106][134] Тривале застосування зменшує ризик рецидиву.[135] Варто зауважити, що застосування антипсихотічних лікарських засобів може супроводжуватися маніфестацією екстрапірамідих розладів, які проявляються рухальними порушеннями неврологічних ускладнень. Нейролептики можуть викликати майже увесь спектр екстрапірамідних порушень: паркінсонізм, дистонію, тремор, хорею, атеоз, акатізію, тики, міоклонії, стереотипії.
Вибір антипсихотичного лікарського засобу заснований на перевагах, ризиках і витратах.[19] Твердження про те, що саме типові чи атипові антипсихотичні лікарські засоби кращі як клас, є спірними.[136] Обидва мають однакову частоту вибування та рецидиву симптомів, коли типові медикаменти застосовують у невеликих та середніх дозах.[137] 40—50 % пацієнтів реагують позитивно, 30—40 % — частково, а стійкість до лікування (відсутність позитивних симптоматичних змін за шість тижнів після застосування двох-трьох різних антипсихотичних лікарських засобів) спостерігаємо у 20 % людей.[106] Клозапін є ефективним засобом для тих, хто недостатньо реагує на інші медикаменти, але має потенційно серйозний побічний ефект — агранулоцитоз (низька кількість гранулоцитів у крові) для 1–4 % пацієнтів.[19][70][138]
Щодо побічних ефектів, типові антипсихотичні лікарські засоби пов'язують з більшою кількістю екстрапірамідних побічних ефектів, у той час як на рахунку атипових засобів — значне збільшення ваги, діабет і ризик метаболічного синдрому.[137] Хоча атипові засоби мають менше екстрапірамідальних побічних ефектів, такі відмінності незначні.[139] Деякі атипові лікарські засоби, наприклад кветіапін і рісперідон, пов'язані з вищим ризиком смерті порівняно з типовим антипсихотичним перфеназіном, у той час як клозапін пов'язують із найнижчим ризиком смерті.[140] Досі неясно, чи антипсихотичні засоби нового покоління зменшують ризик розвитку злоякісного нейролептичного синдрому — рідкісного, але серйозного неврологічного розладу.[141] Для пацієнтів, які не бажають або не можуть регулярно приймати ліки, для контролю над хворобою можна вживати депо-препарати тривалої дії.[142] Вони значно зменшують ризик рецидиву порівняно з пероральними засобами.[135] При використанні у комбінації з психосоціальними втручаннями вони можуть покращити довгострокову реакцію на лікування.[142]
Психосоціальні втручання
Для лікування шизофренії можна використовувати багато видів психосоціального втручання, включно із сімейною терапією,[143] асертивним спільним лікуванням, підтримкою у працевлаштуванні, когнітивним лікуванням,[144] розвитком різноманітних навичок, когнітивно-поведінковою терапією (CBT), окремими економічними втручаннями, а також психосоціальними втручаннями щодо вживання лікарських засобів і контролю ваги.[145] Сімейна терапія або освіта, яка стосується всієї сім'ї пацієнта, може знизити ризик рецидивів і госпіталізацій.[143] Докази ефективності CBT у зменшенні симптомів або запобіганні рецидивів мінімальні.[146][147] Арт- і драма-терапія поки що недостатньо досліджені.[148][149]
Прогноз
Шизофренія має значний вплив на суспільство та економіку.[19] Вона призводить до зменшення очікуваної тривалості життя на 12—15 років, частково через її зв'язок із ожирінням, неактивним способом життя і палінням. Збільшений ризик самогубства грає меншу роль.[19] Такі відмінності в очікуваній тривалості життя збільшилися упродовж 1970-90-х рр.,[150] проте не змінилися з 1990-х до першого десятиріччя 21-го століття у системі охорони здоров'я з відкритим доступом (Фінляндія).[140]
Шизофренія — головна причина інвалідності, при цьому активний психоз посідає третє місце як причина інвалідності після квадриплегії та деменції, випереджуючи параплегію і сліпоту.[151] Приблизно три чверті пацієнтів із шизофренією мають постійну інвалідність із рецидивами.[106] Деякі люди одужують повністю, а інші ефективно функціонують у суспільстві.[152] Більшість пацієнтів із шизофренією живуть самостійно із підтримкою місцевої спільноти.[19] Серед пацієнтів із першим епізодом психозу довгостроковий сприятливий прогноз спостерігають у 42 % випадків, посередній — для 35 % і поганий для 27 % пацієнтів.[153] Одужання від шизофренії є більш розповсюдженим у країнах, що розвиваються, ніж у розвинених країнах.[154] Однак такі висновки уже було поставлено під сумнів.[155][156]
Із шизофренією пов'язують вищий за середній рівень самогубств. Називають показник у 10 %, але новіший аналіз досліджень і статистики коригує його до 4,9 %. Найчастіше самогубства трапляються після гострого нападу або першої госпіталізації.[157] У декілька разів більше пацієнтів (20—40 %) здійснюють спробу самогубства щонайменше один раз.[158][159] Факторів ризику досить багато, серед них — чоловіча стать, депресія і високий коефіцієнт інтелекту.[158]
Шизофренія і паління підтвердили свій міцний зв'язок у різних дослідженнях по всьому світу.[160][161] Паління цигарок особливо часто спостерігають серед людей із діагнозом «шизофренія» — за приблизними підрахунками, 80—90 % з них є постійними курцями, порівняно з 20 % загального населення.[161] Ті, хто палить, зазвичай робить це активно, а крім того, палить цигарки із високим вмістом нікотину.[159] За деякими даними, параноїдна шизофренія може мати кращі перспективи, ніж інші її види для самостійного життя та працездатності.[162]
Епідеміологія
no data
≤ 185
185–197
197–207
207–218
218–229
229–240
|
240–251
251–262
262–273
273–284
284–295
≥ 295
|
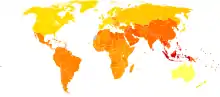
Шизофренія трапляється серед 0,3–0,7 % людей у певний момент життя, або ж[19] у 24 мільйонів людей по всьому світу станом на 2011 рік.[163] Вона трапляється у 1,4 рази частіше серед чоловіків, ніж серед жінок, і серед перших проявляється раніше[70] — піковий вік для першого гострого нападу складає 20—28 років для чоловіків і 26—32 роки для жінок.[164] Перший гострий напад у дитинстві спостерігають набагато рідше,[165] як і перший гострий напад у середньому чи похилому віці.[166] Незважаючи на розповсюджену думку, що шизофренія трапляється однаково часто по всьому світу, показники відрізняються залежно від країни,[167][168] а також на місцевому і навіть дуже локальному рівнях.[169] Ця хвороба спричиняє приблизно 1 % років інвалідності по всьому світі.[70] Кількість випадків шизофренії може варіюватися навіть утричі, залежно від її визначення.[19]
Обстеження та лікування
В залежності від стану хворого приступи можна лікувати в домашніх умовах або в стаціонарі. Огляд хворого проводить лікар-психіатр. Для диференціації шизофренії від інших захворювань з подібною симптоматикою необхідно зробити загальний аналіз крові, сечі, біохімічний аналіз крові, токсикологічні тести крові та сечі, ЕКГ, ЕЕГ, МРТ. Хворий потребує не лише медикаментозного лікування, але й психосоціального лікування та реабілітації з метою відновлення втрачених знань та навичок.
Невідкладна допомога включає призначення всередину або внутрішньом'язово однієї з похідних фенотиазину: аміназин, етаперазин, трифтазин. Фізично міцним пацієнтам вводять до 250—500 міліграмів аміназину (хлорпромазину). Можна призначити галоперидол (внутрішньом'язово по 4 мл 0,5 % розчину і більше), триседил в дозі 5-10 міліграм/добу або трифтазин (стелазин до 20—40 міліграма/добу), терапевтичний ефект робить клопиксол-акуфаз в індивідуальній дозі 50—150 міліграмів внутрішньом'язово.
Див. також
Примітки
- Yeung R. K., Xiang Z., Tsang S. et al. Gabrb2-knockout mice displayed schizophrenia-like and comorbid phenotypes with interneuron-astrocyte-microglia dysregulation. // Transl. Psychiatry / J. Licinio — NPG, 2018. — Vol. 8, Iss. 1. — P. 128. — ISSN 2158-3188 — doi:10.1038/S41398-018-0176-9
- Xue H. GABRB2, a key player in neuropsychiatric disorders and beyond // Gene — Elsevier BV, 2022. — Vol. 809. — ISSN 0378-1119; 1879-0038 — doi:10.1016/J.GENE.2021.146021
- Wu Y. The association of GABRB2 SNPs with cognitive function in schizophrenia // European Archives of Psychiatry and Clinical Neuroscience — Springer Science+Business Media, 2019. — ISSN 0940-1334; 1433-8491 — doi:10.1007/S00406-019-00985-3
- ChEMBL
- NDF-RT
- Inxight: Drugs Database
- Inxight: Drugs Database
- Inxight: Drugs Database
- Inxight: Drugs Database
- Inxight: Drugs Database
- Inxight: Drugs Database
- Inxight: Drugs Database
- Inxight: Drugs Database
- Inxight: Drugs Database
- Inxight: Drugs Database
- Inxight: Drugs Database
- Inxight: Drugs Database
- «Schizophrenia» Concise Medical Dictionary. Oxford University Press, 2010. Oxford Reference Online.Maastricht University Library Архівовано 14 червня 2012 у Wayback Machine.. 29 June 2010 prepaid subscription only
- van Os J, Kapur S (August 2009). Schizophrenia. Lancet 374 (9690): 635–45. PMID 19700006. doi:10.1016/S0140-6736(09)60995-8. Архів оригіналу за 23 червня 2013. Процитовано 31 липня 2014.
- Li, A., Zalesky, A., Yue, W. et al. A neuroimaging biomarker for striatal dysfunction in schizophrenia. Nat Med 26, 558–565 (2020). https://doi.org/10.1038/s41591-020-0793-8.
- Е. И. Фокин; С. В. Савельев; В. И. Гулимова; Е. В. Асадчиков ; Р. А. Сенин; А. В. Бузмаков - МОРФОГЕНЕЗ И ПРОСТРАНСТВЕННАЯ ОРГАНИЗАЦИЯ КОНКРЕМЕНТОВ ЭПИФИЗА ЧЕЛОВЕКА ПРИ БОЛЕЗНИ АЛЬЦГЕЙМЕРА, ШИЗОФРЕНИИ И АЛКОГОЛИЗМЕ.
- Heinrichs RW (2003). Historical origins of schizophrenia: two early madmen and their illness. Journal of the History of the Behavioral Sciences 39 (4): 349–63. PMID 14601041. doi:10.1002/jhbs.10152.
- Kraepelin E, Diefendorf AR (1907). Text book of psychiatry (вид. 7). London: Macmillan.
- Hansen RA, Atchison B (2000). Conditions in occupational therapy: effect on occupational performance. Hagerstown, MD: Lippincott Williams & Wilkins. ISBN 0-683-30417-8.
- Stotz-Ingenlath G (2000). Epistemological aspects of Eugen Bleuler's conception of schizophrenia in 1911 (PDF). Medicine, Health Care and Philosophy 3 (2): 153–9. PMID 11079343. doi:10.1023/A:1009919309015.
- Turner T (2007). Unlocking psychosis. British Medical Journal 334 (suppl): s7. PMID 17204765. doi:10.1136/bmj.39034.609074.94.
- Wing JK (January 1971). International comparisons in the study of the functional psychoses. British Medical Bulletin 27 (1): 77–81. PMID 4926366.
- Rosenhan D (1973). On being sane in insane places. Science 179 (4070): 250–8. PMID 4683124. doi:10.1126/science.179.4070.250.
- Wilson M (March 1993). DSM-III and the transformation of American psychiatry: a history. American Journal of Psychiatry 150 (3): 399–410. PMID 8434655.
- Stotz-Ingenlath G: Epistemological aspects of Eugen Bleuler's conception of schizophrenia in 1911. Med Health Care Philos 2000; 3:153—159
- Hayes, J. A., & Mitchell, J. C. (1994). Mental health professionals' skepticism about multiple personality disorder. Professional Psychology: Research and Practice, 25, 410—415
- Putnam, Frank W. (1989). Diagnosis and Treatment of Multiple Personality Disorder. New York: The Guilford Press. pp. 351. ISBN 0-89862-177-1
- Berrios, G. E.; Porter, Roy (1995). A history of clinical psychiatry: the origin and history of psychiatric disorders. London: Athlone Press. ISBN 0-485-24211-7.
- Kim Y, Berrios GE (2001). Impact of the term schizophrenia on the culture of ideograph: the Japanese experience. Schizophr Bull 27 (2): 181–5. PMID 11354585.
- Sato M (2004). Renaming schizophrenia: a Japanese perspective. World Psychiatry 5 (1): 53–55. PMC 1472254. PMID 16757998.
- Wu EQ (2005). The economic burden of schizophrenia in the United States in 2002. J Clin Psychiatry 66 (9): 1122–9. PMID 16187769.
- Maj, Mario and Sartorius N. (15 вересня 1999). Schizophrenia. Chichester: Wiley. с. 292. ISBN 978-0-471-99906-5.
- Asmus Finzen (de) (2000). Psychose und Stigma: Stigmabewältigung- zum Umgang mit Vorurteilen und Schuldzuweisung. Bonn: Psychiatrie Verlag.
- Maniglio, R (2009 Mar). Severe mental illness and criminal victimization: a systematic review. Acta Psychiatrica Scandinavica 119 (3): 180–91. PMID 19016668. doi:10.1111/j.1600-0447.2008.01300.x.
- Fazel, S; Gulati, G, Linsell, L, Geddes, JR, Grann, M (August 2009). Schizophrenia and Violence: Systematic Review and Meta-Analysis. У McGrath, John. PLoS medicine 6 (8): e1000120. PMC 2718581. PMID 19668362. doi:10.1371/journal.pmed.1000120.
- Large, M; Smith, G, Nielssen, O (July 2009). The relationship between the rate of homicide by those with schizophrenia and the overall homicide rate: a systematic review and meta-analysis. Schizophrenia research 112 (1–3): 123–9. PMID 19457644. doi:10.1016/j.schres.2009.04.004.
- Bo, S; Abu-Akel, A, Kongerslev, M, Haahr, UH, Simonsen, E (2011 Jul). Risk factors for violence among patients with schizophrenia. Clinical Psychology Review 31 (5): 711–26. PMID 21497585. doi:10.1016/j.cpr.2011.03.002.
- Pescosolido BA, Monahan J, Link BG, Stueve A, Kikuzawa S (September 1999). The public's view of the competence, dangerousness, and need for legal coercion of persons with mental health problems. American Journal of Public Health 89 (9): 1339–45. PMC 1508769. PMID 10474550. doi:10.2105/AJPH.89.9.1339.
- Phelan JC, Link BG, Stueve A, Pescosolido BA (June 2000). Public Conceptions of Mental Illness in 1950 and 1996: What Is Mental Illness and Is It to be Feared?. Journal of Health and Social Behavior 41 (2): 188–207. doi:10.2307/2676305.
- F20.6 y МКХ-10
- F20.1 y МКХ-10
- F20.2 y МКХ-10
- F20.0 y МКХ-10
- Broome MR, Woolley JB, Tabraham P, et al. (November 2005). What causes the onset of psychosis?. Schizophr. Res. 79 (1): 23–34. PMID 16198238. doi:10.1016/j.schres.2005.02.007.
- Bentall RP, Fernyhough C, Morrison AP, Lewis S, Corcoran R (2007). Prospects for a cognitive-developmental account of psychotic experiences. Br J Clin Psychol 46 (Pt 2): 155–73. PMID 17524210. doi:10.1348/014466506X123011.
- Kurtz MM (2005). Neurocognitive impairment across the lifespan in schizophrenia: an update. Schizophrenia Research 74 (1): 15–26. PMID 15694750. doi:10.1016/j.schres.2004.07.005.
- Cohen AS, Docherty NM (2004). Affective reactivity of speech and emotional experience in patients with schizophrenia. Schizophrenia Research 69 (1): 7–14. PMID 15145465. doi:10.1016/S0920-9964(03)00069-0.
- Horan WP, Blanchard JJ (2003). Emotional responses to psychosocial stress in schizophrenia: the role of individual differences in affective traits and coping. Schizophrenia Research 60 (2–3): 271–83. PMID 12591589. doi:10.1016/S0920-9964(02)00227-X.
- Smith B, Fowler DG, Freeman D,et al. (September 2006). Emotion and psychosis: links between depression, self-esteem, negative schematic beliefs and delusions and hallucinations. Schizophr. Res. 86 (1–3): 181–8. PMID 16857346. doi:10.1016/j.schres.2006.06.018.
- Beck, AT (2004). A Cognitive Model of Schizophrenia. Journal of Cognitive Psychotherapy 18 (3): 281–88. doi:10.1891/jcop.18.3.281.65649.
- Bell V, Halligan PW, Ellis HD (2006). Explaining delusions: a cognitive perspective. Trends in Cognitive Science 10 (5): 219–26. PMID 16600666. doi:10.1016/j.tics.2006.03.004.
- Freeman D, Garety PA, Kuipers E, Fowler D, Bebbington PE, Dunn G (January 2007). Acting on persecutory delusions: the importance of safety seeking. Behav Res Ther 45 (1): 89–99. PMID 16530161. doi:10.1016/j.brat.2006.01.014.
- Kuipers E, Garety P, Fowler D, Freeman D, Dunn G, Bebbington P (October 2006). Cognitive, emotional, and social processes in psychosis: refining cognitive behavioral therapy for persistent positive symptoms. Schizophr Bull. 32 Suppl 1: S24–31. PMC 2632539. PMID 16885206. doi:10.1093/schbul/sbl014.
- Kircher, Tilo and Renate Thienel (2006). Functional brain imaging of symptoms and cognition in schizophrenia. The Boundaries of Consciousness. Amsterdam: Elsevier. с. 302. ISBN 0444528768.
- Coyle, 2006, p. 878
- Green MF (2006). Cognitive impairment and functional outcome in schizophrenia and bipolar disorder. Journal of Clinical Psychiatry 67 (Suppl 9): 3–8. PMID 16965182.
- Insel TR (November 2010). Rethinking schizophrenia. Nature 468 (7321): 187–93. PMID 21068826. doi:10.1038/nature09552.
- Laruelle M, Abi-Dargham A, van Dyck CH, et al. (August 1996). Single photon emission computerized tomography imaging of amphetamine-induced dopamine release in drug-free schizophrenic subjects. Proc. Natl. Acad. Sci. U.S.A. 93 (17): 9235–40. PMC 38625. PMID 8799184. doi:10.1073/pnas.93.17.9235.
- Jones HM, Pilowsky LS (2002). Dopamine and antipsychotic drug action revisited. British Journal of Psychiatry 181: 271–275. PMID 12356650. doi:10.1192/bjp.181.4.271.
- Konradi C, Heckers S (2003). Molecular aspects of glutamate dysregulation: implications for schizophrenia and its treatment. Pharmacology and Therapeutics 97 (2): 153–79. PMID 12559388. doi:10.1016/S0163-7258(02)00328-5.
- Lahti AC, Weiler MA, Tamara Michaelidis BA, Parwani A, Tamminga CA (2001). Effects of ketamine in normal and schizophrenic volunteers. Neuropsychopharmacology 25 (4): 455–67. PMID 11557159. doi:10.1016/S0893-133X(01)00243-3.
- Coyle JT, Tsai G, Goff D (2003). Converging evidence of NMDA receptor hypofunction in the pathophysiology of schizophrenia. Annals of the New York Academy of Sciences 1003: 318–27. PMID 14684455. doi:10.1196/annals.1300.020.
- Tuominen HJ, Tiihonen J, Wahlbeck K (2005). Glutamatergic drugs for schizophrenia: a systematic review and meta-analysis. Schizophrenia Research 72 (2–3): 225–34. PMID 15560967. doi:10.1016/j.schres.2004.05.005.
- Picchioni MM, Murray RM (July 2007). Schizophrenia. BMJ 335 (7610): 91–5. PMC 1914490. PMID 17626963. doi:10.1136/bmj.39227.616447.BE.
- Picchioni MM, Murray RM (July 2007). Schizophrenia. BMJ 335 (7610): 91–5. PMC 1914490. PMID 17626963. doi:10.1136/bmj.39227.616447.BE.
- Drake RJ, Lewis SW (March 2005). Early detection of schizophrenia. Current Opinion in Psychiatry 18 (2): 147–50. PMID 16639167. doi:10.1097/00001504-200503000-00007.
- O'Donovan MC, Williams NM, Owen MJ (October 2003). Recent advances in the genetics of schizophrenia. Hum. Mol. Genet. 12 Spec No 2: R125–33. PMID 12952866. doi:10.1093/hmg/ddg302.
- McLaren JA, Silins E, Hutchinson D, Mattick RP, Hall W (January 2010). Assessing evidence for a causal link between cannabis and psychosis: a review of cohort studies. Int. J. Drug Policy 21 (1): 10–9. PMID 19783132. doi:10.1016/j.drugpo.2009.09.001.
- O'Donovan MC, Craddock NJ, Owen MJ (July 2009). Genetics of psychosis; insights from views across the genome. Hum. Genet. 126 (1): 3–12. PMID 19521722. doi:10.1007/s00439-009-0703-0.
- Craddock N, Owen MJ (2010). The Kraepelinian dichotomy - going, going... But still not gone. The British Journal of Psychiatry 196: 92–95. PMC 2815936. PMID 20118450. doi:10.1192/bjp.bp.109.073429.
- Crow TJ (July 2008). The 'big bang' theory of the origin of psychosis and the faculty of language. Schizophrenia Research 102 (1–3): 31–52. PMID 18502103. doi:10.1016/j.schres.2008.03.010.
- Mueser KT, Jeste DV (2008). Clinical Handbook of Schizophrenia. New York: Guilford Press. с. 22–23. ISBN 1593856520.
- Van Os J (2004). Does the urban environment cause psychosis?. British Journal of Psychiatry 184 (4): 287–288. PMID 15056569. doi:10.1192/bjp.184.4.287.
- Selten JP, Cantor-Graae E, Kahn RS (March 2007). Migration and schizophrenia. Current Opinion in Psychiatry 20 (2): 111–115. PMID 17278906. doi:10.1097/YCO.0b013e328017f68e.
- Large, M; Sharma, S, Compton, MT, Slade, T, Nielssen, O (2011 Feb 7). Cannabis Use and Earlier Onset of Psychosis: A Systematic Meta-analysis.. Archives of general psychiatry. PMID 21300939.
- Gregg L, Barrowclough C, Haddock G (2007). Reasons for increased substance use in psychosis. Clin Psychol Rev 27 (4): 494–510. PMID 17240501. doi:10.1016/j.cpr.2006.09.004.
- Leweke FM, Koethe D (June 2008). Cannabis and psychiatric disorders: it is not only addiction. Addict Biol 13 (2): 264–75. PMID 18482435. doi:10.1111/j.1369-1600.2008.00106.x.
- Moore THM, Zammit S, Lingford-Hughes A et al. (2007). Cannabis use and risk of psychotic or affective mental health outcomes: a systematic review. Lancet 370 (9584): 319–328. PMID 17662880. doi:10.1016/S0140-6736(07)61162-3.
- Sewell, RA; Ranganathan, M, D'Souza, DC (2009 Apr). Cannabinoids and psychosis. International review of psychiatry (Abingdon, England) 21 (2): 152–62. PMID 19367509. doi:10.1080/09540260902782802.
- Henquet, C; Di Forti, M, Morrison, P, Kuepper, R, Murray, RM (2008 Nov). Gene-Environment Interplay Between Cannabis and Psychosis. Schizophrenia bulletin 34 (6): 1111–21. PMC 2632498. PMID 18723841. doi:10.1093/schbul/sbn108.
- Ben Amar M, Potvin S (2007 Jun). Cannabis and psychosis: what is the link?. Journal of psychoactive drugs 39 (2): 131–42. PMID 17703707. doi:10.1080/02791072.2007.10399871.
- Larson, Michael (30 березня 2006). Alcohol-Related Psychosis. eMedicine. WebMD. Процитовано 27 вересня 2006.
- Sagud, M; Mihaljević-Peles, A, Mück-Seler, D, Pivac, N, Vuksan-Cusa, B, Brataljenović, T, Jakovljević, M (2009 Sep). Smoking and schizophrenia. Psychiatria Danubina 21 (3): 371–5. PMID 19794359.
- Yolken R. (Jun 2004). Viruses and schizophrenia: a focus on herpes simplex virus.. Herpes 11 (Suppl 2): 83A–88A. PMID 15319094.
- Carson VB (2000). Mental health nursing: the nurse-patient journey W.B. Saunders.ISBN 978-0-7216-8053-8. p. 638.
- Hirsch SR; Weinberger DR (2003). Schizophrenia. Wiley-Blackwell. с. 21. ISBN 9780632063888.
- Brunet-Gouet E, Decety J (December 2006). Social brain dysfunctions in schizophrenia: a review of neuroimaging studies. Psychiatry Res 148 (2–3): 75–92. PMID 17088049. doi:10.1016/j.pscychresns.2006.05.001.
- Hirsch SR; WeinbergerDR (2003). Schizophrenia. Wiley-Blackwell. с. 481. ISBN 9780632063888.
- Ungvari GS, Caroff SN, Gerevich J (March 2010). The catatonia conundrum: evidence of psychomotor phenomena as a symptom dimension in psychotic disorders. Schizophr Bull 36 (2): 231–8. PMID 19776208. doi:10.1093/schbul/sbp105.
- Addington J, Cadenhead KS, Cannon TD, et al. (2007). North American prodrome longitudinal study: a collaborative multisite approach to prodromal schizophrenia research. Schizophrenia Bulletin 33 (3): 665–72. PMC 2526151. PMID 17255119. doi:10.1093/schbul/sbl075.
- Cullen KR, Kumra S, Regan J et al. (2008). Atypical Antipsychotics for Treatment of Schizophrenia Spectrum Disorders. Psychiatric Times 25 (3). Архів оригіналу за 28 грудня 2008. Процитовано 31 липня 2014.
- Amminger GP, Leicester S, Yung AR, et al. (2006). Early onset of symptoms predicts conversion to non-affective psychosis in ultra-high risk individuals. Schizophrenia Research 84 (1): 67–76. PMID 16677803. doi:10.1016/j.schres.2006.02.018.
- Parnas J, Jorgensen A (1989). Pre-morbid psychopathology in schizophrenia spectrum. British Journal of Psychiatry 115: 623–7. PMID 2611591.
- Coyle, Joseph (2006). Chapter 54: The Neurochemistry of Schizophrenia. У Siegal, George J; Albers, R. Wayne; Brady, Scott T та ін. Basic Neurochemistry: Molecular, Cellular and Medical Aspects (Textbook) (вид. 7th). Burlington, MA: Elsevier Academic Press. с. 876. ISBN 0-12-088397-X.
- Schneider, K (1959). Clinical Psychopathology (вид. 5). New York: Grune & Stratton.
- Nordgaard J, Arnfred SM, Handest P, Parnas J (January 2008). The diagnostic status of first-rank symptoms. Schizophrenia Bulletin 34 (1): 137–54. PMC 2632385. PMID 17562695. doi:10.1093/schbul/sbm044.
- Sims A (2002). Symptoms in the mind: an introduction to descriptive psychopathology. Philadelphia: W. B. Saunders. ISBN 0-7020-2627-1.
- Kneisl C. and Trigoboff E.(2009). Contemporary Psychiatric- Mental Health Nursing. 2nd edition. London: Pearson Prentice Ltd. p. 371
- American Psychiatric Association. Task Force on DSM-IV. (2000). Diagnostic and statistical manual of mental disorders: DSM-IV-TR. American Psychiatric Pub. ISBN 978-0-89042-025-6. p. 299
- Velligan DI and Alphs LD (1 березня 2008). Negative Symptoms in Schizophrenia: The Importance of Identification and Treatment. Psychiatric Times 25 (3). Архів оригіналу за 6 жовтня 2009. Процитовано 31 липня 2014.
- Smith T, Weston C, Lieberman J (August 2010). Schizophrenia (maintenance treatment). Am Fam Physician 82 (4): 338–9. PMID 20704164.
- Becker T, Kilian R (2006). Psychiatric services for people with severe mental illness across western Europe: what can be generalized from current knowledge about differences in provision, costs and outcomes of mental health care?. Acta Psychiatrica Scandinavica Supplement 429 (429): 9–16. PMID 16445476. doi:10.1111/j.1600-0447.2005.00711.x.
- Buckley PF, Miller BJ, Lehrer DS, Castle DJ (March 2009). Psychiatric comorbidities and schizophrenia. Schizophr Bull 35 (2): 383–402. PMC 2659306. PMID 19011234. doi:10.1093/schbul/sbn135.
- В.Н. Дейнего, В.А. Капцов, А.И. Сорока - ВЛИЯНИЕ СВЕТА И ФИЗИЧЕСКИХ ПОЛЕЙ НА РИСК ДИСГАРМОНИЗАЦИИ СИНТЕЗА МЕЛАТОНИНА В ШИШКОВИДНОЙ ЖЕЛЕЗЕ.
- Савельев С.В., Ерофеева Е.А., Фокин Е.И., Гулимова В.И., Нору де Клерк, Постнов А.А. Конкременты эпифиза человека при шизофрении.
- Людмила Полотнянко - Клиническая химия: учебное пособие.
- фарова Е.А. Роль шишковидной железы и ее гормона мелатонина в репродуктивной функции женщины / Практическая медицина. №6 (54). 2011г. Стр. 19-22.
- Marianne L. Seney, et al. // Diurnal rhythms in gene expression in the prefrontal cortex in schizophrenia. // Nature Communications, 2019, DOI: 10.1038/s41467-019-11335-1.
- С.В. Савельев: Шизофрения.
- Jakobsen KD, Frederiksen JN, Hansen T, et al. (2005). Reliability of clinical ICD-10 schizophrenia diagnoses. Nordic Journal of Psychiatry 59 (3): 209–12. PMID 16195122. doi:10.1080/08039480510027698.
- American Psychiatric Association (2000). Schizophrenia. Diagnostic and statistical manual of mental disorders: DSM-IV. Washington, DC: American Psychiatric Publishing, Inc. ISBN 0-89042-024-6. Процитовано 4 липня 2008.
- American Psychiatric Association DSM-5 Work Groups (2010)Proposed Revisions –Schizophrenia and Other Psychotic Disorders. Retrieved 17 February 2010.
- The ICD-10 Classification of Mental and Behavioural Disorders (pdf). World Health Organization. с. 26.
- Pope HG (1983). Distinguishing bipolar disorder from schizophrenia in clinical practice: guidelines and case reports. Hospital and Community Psychiatry 34: 322–28.
- McGlashan TH (February 1987). Testing DSM-III symptom criteria for schizotypal and borderline personality disorders. Archives of General Psychiatry 44 (2): 143–8. PMID 3813809.
- Bottas A (15 квітня 2009). Comorbidity: Schizophrenia With Obsessive-Compulsive Disorder. Psychiatric Times 26 (4).
- Marshall M, Rathbone J (2006). Early intervention for psychosis. Cochrane Database Syst Rev (4): CD004718. PMID 17054213. doi:10.1002/14651858.CD004718.pub2.
- de Koning MB, Bloemen OJ, van Amelsvoort TA, et al. (June 2009). Early intervention in patients at ultra high risk of psychosis: benefits and risks. Acta Psychiatr Scand 119 (6): 426–42. PMID 19392813. doi:10.1111/j.1600-0447.2009.01372.x.
- Cannon TD, Cornblatt B, McGorry P (May 2007). The empirical status of the ultra high-risk (prodromal) research paradigm. Schizophrenia Bulletin 33 (3): 661–4. PMC 2526144. PMID 17470445. doi:10.1093/schbul/sbm031.
- Arseneault L, Cannon M, Witton J, Murray RM (February 2004). Causal association between cannabis and psychosis: examination of the evidence. Br J Psychiatry 184 (2): 110–7. PMID 14754822. doi:10.1192/bjp.184.2.110.
- Arendt, M; Rosenberg, R, Foldager, L, Perto, G, Munk-Jørgensen, P (2005 Dec). Cannabis-induced psychosis and subsequent schizophrenia-spectrum disorders: follow-up study of 535 incident cases. The British journal of psychiatry : the journal of mental science 187 (6): 510–5. PMID 16319402. doi:10.1192/bjp.187.6.510.
- A. Giuffrida, Nat. Neurosci., 2, 358 - 363 (1999).
- M. C. Sanudo-Pena, Synapse, 30, 221 - 226, (1998).
- Kirkbride, JB; Jones, PB (2011 Mar). The Prevention of Schizophrenia—What Can We Learn From Eco-Epidemiology?. Schizophrenia bulletin 37 (2): 262–71. PMC 3044619. PMID 20974748. doi:10.1093/schbul/sbq120. Архів оригіналу за 24 квітня 2012. Процитовано 31 липня 2014.
- McGrath, JJ; Lawlor, DA (2011 Dec 1). The search for modifiable risk factors for schizophrenia. The American Journal of Psychiatry 168 (12): 1235–8. PMID 22193665. doi:10.1176/appi.ajp.2011.11081300.
- McGurk SR, Mueser KT, Feldman K, Wolfe R, Pascaris A (Mar 2007). Cognitive training for supported employment: 2–3 year outcomes of a randomized controlled trial.. American Journal of Psychiatry 164 (3): 437—41. PMID 17329468. doi:10.1176/appi.ajp.164.3.437.
- Gorczynski P, Faulkner G (2010). Exercise therapy for schizophrenia. Cochrane Database Syst Rev (5): CD004412. PMID 20464730. doi:10.1002/14651858.CD004412.pub2.
- Ю.І.Губський - Біологічна хімія, с.489.
- Tandon R, Keshavan MS, Nasrallah HA (March 2008). Schizophrenia, "Just the Facts": what we know in 2008 part 1: overview. Schizophrenia Research 100 (1–3): 4–19. PMID 18291627. doi:10.1016/j.schres.2008.01.022. Проігноровано невідомий параметр
|formt=(довідка) - Leucht, Stefan; Tardy, Magdolna, Komossa, Katja, Heres, Stephan, Kissling, Werner, Salanti, Georgia, Davis, John M (1 травня 2012). Antipsychotic drugs versus placebo for relapse prevention in schizophrenia: a systematic review and meta-analysis. The Lancet. doi:10.1016/S0140-6736(12)60239-6.
- Kane JM, Correll CU (2010). Pharmacologic treatment of schizophrenia. Dialogues Clin Neurosci 12 (3): 345–57. PMID 20954430.
- Schultz SH, North SW, Shields CG (June 2007). Schizophrenia: a review. Am Fam Physician 75 (12): 1821–9. PMID 17619525.
- Wahlbeck K, Cheine MV, Essali A (2007). Clozapine versus typical neuroleptic medication for schizophrenia. The Cochrane Database of Systematic Reviews (John Wiley and Sons, Ltd.) (2): CD000059. PMID 10796289. doi:10.1002/14651858.CD000059.
- Tandon R, Belmaker RH, Gattaz WF, et al. (March 2008). World Psychiatric Association Pharmacopsychiatry Section statement on comparative effectiveness of antipsychotics in the treatment of schizophrenia. Schizophr. Res. 100 (1–3): 20–38. PMID 18243663. doi:10.1016/j.schres.2007.11.033.
- Chwastiak LA, Tek C (August 2009). The unchanging mortality gap for people with schizophrenia. Lancet 374 (9690): 590–2. PMID 19595448. doi:10.1016/S0140-6736(09)61072-2.
- Ananth J, Parameswaran S, Gunatilake S, Burgoyne K, Sidhom T (April 2004). Neuroleptic malignant syndrome and atypical antipsychotic drugs. Journal of Clinical Psychiatry 65 (4): 464–70. PMID 15119907. doi:10.4088/JCP.v65n0403.
- McEvoy JP (2006). Risks versus benefits of different types of long-acting injectable antipsychotics. J Clin Psychiatry. 67 Suppl 5: 15–8. PMID 16822092.
- Pharoah F, Mari J, Rathbone J, Wong W (2010). Family intervention for schizophrenia. Cochrane Database Syst Rev 12: CD000088. PMID 21154340. doi:10.1002/14651858.CD000088.pub3.
- Medalia A, Choi J (2009). Cognitive remediation in schizophrenia.. Neuropsychology Rev 19 (3): 353—364. PMID 19444614. doi:10.1007/s11065-009-9097-y.
- Dixon LB, Dickerson F, Bellack AS, et al. (January 2010). The 2009 schizophrenia PORT psychosocial treatment recommendations and summary statements. Schizophr Bull 36 (1): 48–70. PMID 19955389. doi:10.1093/schbul/sbp115.
- Lynch D, Laws KR, McKenna PJ (January 2010). Cognitive behavioural therapy for major psychiatric disorder: does it really work? A meta-analytical review of well-controlled trials. Psychol Med 40 (1): 9–24. PMID 19476688. doi:10.1017/S003329170900590X.
- Jones C, Cormac I, Silveira da Mota Neto JI, Campbell C (2004). Cognitive behaviour therapy for schizophrenia. Cochrane Database Syst Rev (4): CD000524. PMID 15495000. doi:10.1002/14651858.CD000524.pub2.
- Ruddy R, Milnes D (2005). Art therapy for schizophrenia or schizophrenia-like illnesses.. Cochrane Database Syst Rev (4): CD003728. PMID 16235338. doi:10.1002/14651858.CD003728.pub2.
- Ruddy RA, Dent-Brown K (2007). Drama therapy for schizophrenia or schizophrenia-like illnesses.. Cochrane Database Syst Rev (1): CD005378. PMID 17253555. doi:10.1002/14651858.CD005378.pub2.
- Saha S, Chant D, McGrath J (October 2007). A systematic review of mortality in schizophrenia: is the differential mortality gap worsening over time?. Arch. Gen. Psychiatry 64 (10): 1123–31. PMID 17909124. doi:10.1001/archpsyc.64.10.1123.
- Ustun TB; Rehm J, Chatterji S, Saxena S, Trotter R, Room R, Bickenbach J, and the WHO/NIH Joint Project CAR Study Group (1999). Multiple-informant ranking of the disabling effects of different health conditions in 14 countries. The Lancet 354 (9173): 111–15. PMID 10408486. doi:10.1016/S0140-6736(98)07507-2.
- Warner R (July 2009). Recovery from schizophrenia and the recovery model. Curr Opin Psychiatry 22 (4): 374–80. PMID 19417668. doi:10.1097/YCO.0b013e32832c920b.
- Menezes NM, Arenovich T, Zipursky RB (October 2006). A systematic review of longitudinal outcome studies of first-episode psychosis. Psychol Med 36 (10): 1349–62. PMID 16756689. doi:10.1017/S0033291706007951.
- Isaac M, Chand P, Murthy P (August 2007). Schizophrenia outcome measures in the wider international community. Br J Psychiatry Suppl 50: s71–7. PMID 18019048.
- Cohen A, Patel V, Thara R, Gureje O (March 2008). Questioning an axiom: better prognosis for schizophrenia in the developing world?. Schizophr Bull 34 (2): 229–44. PMC 2632419. PMID 17905787. doi:10.1093/schbul/sbm105.
- Burns J (August 2009). Dispelling a myth: developing world poverty, inequality, violence and social fragmentation are not good for outcome in schizophrenia. Afr J Psychiatry (Johannesbg) 12 (3): 200–5. PMID 19894340.
- Palmer BA, Pankratz VS, Bostwick JM (March 2005). The lifetime risk of suicide in schizophrenia: a reexamination. Archives of General Psychiatry 62 (3): 247–53. PMID 15753237. doi:10.1001/archpsyc.62.3.247.
- Carlborg A, Winnerbäck K, Jönsson EG, Jokinen J, Nordström P (July 2010). Suicide in schizophrenia. Expert Rev Neurother 10 (7): 1153–64. PMID 20586695. doi:10.1586/ern.10.82.
- American Psychiatric Association. Task Force on DSM-IV. (2000). Diagnostic and statistical manual of mental disorders: DSM-IV-TR. American Psychiatric Pub. ISBN 978-0-89042-025-6. p. 304
- De Leon J, Diaz FJ (2005). A meta-analysis of worldwide studies demonstrates an association between schizophrenia and tobacco smoking behaviors. Schizophrenia research 76 (2-3): 135–57. PMID 15949648. doi:10.1016/j.schres.2005.02.010.
- Keltner NL, Grant JS (2006). Smoke, Smoke, Smoke That Cigarette. Perspectives in Psychiatric Care 42 (4): 256. PMID 17107571. doi:10.1111/j.1744-6163.2006.00085.x.
- American Psychiatric Association. Task Force on DSM-IV. (2000). Diagnostic and statistical manual of mental disorders: DSM-IV-TR. American Psychiatric Pub. ISBN 978-0-89042-025-6. p. 314
- Schizophrenia. World Health Organization. 2011. Процитовано 27 лютого 2011.
- Castle D, Wessely S, Der G, Murray RM (December 1991). The incidence of operationally defined schizophrenia in Camberwell, 1965—84. The British Journal of Psychiatry 159: 790–4. PMID 1790446. doi:10.1192/bjp.159.6.790.
- Kumra S, Shaw M, Merka P, Nakayama E, Augustin R (2001). Childhood-onset schizophrenia: research update. Canadian Journal of Psychiatry 46 (10): 923–30. PMID 11816313.
- Hassett Anne, et al. (eds) (2005). Psychosis in the Elderly. London: Taylor and Francis. с. 6. ISBN 1841843946.
- Jablensky A, Sartorius N, Ernberg G, et al. (1992). Schizophrenia: manifestations, incidence and course in different cultures. A World Health Organization ten-country study. Psychological Medicine Monograph Supplement 20: 1–97. PMID 1565705. doi:10.1017/S0264180100000904.
- Kirkbride JB, Fearon P, Morgan C, et al. (March 2006). Heterogeneity in incidence rates of schizophrenia and other psychotic syndromes: findings from the 3-center AeSOP study. Archives of General Psychiatry 63 (3): 250–8. PMID 16520429. doi:10.1001/archpsyc.63.3.250.
- Kirkbride JB, Fearon P, Morgan C, et al. (2007). Neighbourhood variation in the incidence of psychotic disorders in Southeast London. Social Psychiatry and Psychiatric Epidemiology 42 (6): 438–45. PMID 17473901. doi:10.1007/s00127-007-0193-0.
Джерела
- Москалець В. П. Психологія особистості [текст] навчальний посібник. — М 82 К.: «Центр учбової літератури», 2013. — 416 с., 71-77 с.
- Данилов Д. С., Тюльпин Ю. Г. Лечение шизофрении. 2010. — 276 с.,ISBN 978-5-9986-0020-3(рос.)
Посилання
- ШИЗОФРЕНІЯ
- Стаття про шизофренію в Merck Manual
- Форум «Шизофренія і Я» [недоступне посилання з січня 2019]
- Schizophrenia Research Forum Форум дослідження шизофренії
- Шизофренія // HealthApple

