ВІЛ/СНІД
СНІД, або Синдро́м набу́того імунодефіци́ту (англ. AIDS) — сукупна назва уражень, що відбуваються на III—IV клінічних стадіях інфекції, яку спричинює вірус імунодефіциту людини (ВІЛ)[6]. Загальноприйнятою назвою хвороби на сьогодні є ВІЛ-інфекція (англ. HIV-infection, HIV/AIDS)[7]. ВІЛ уражає імунну систему людини, знижуючи при цьому протидію організму різним ВІЛ-асоційованим захворюванням.[8]
Під егідою Всесвітньої організації охорони здоров'я (ВООЗ) діє міжнародна медична організація AIDS Care Education and Training, що займається профілактикою поширення ВІЛ-інфекції та підтримкою хворих на ВІЛ-інфекцію/СНІД, у різних країнах Європи, Африки, Азії, Америки й Австралії.
36,7 мільйонів людей у світі, станом на 2016 рік, хворіють на ВІЛ-інфекцію на різних її клінічних стадіях[9].
1 грудня з 1988 року відзначається як Всесвітній день боротьби зі СНІДом.
Загальні відомості
Синдром набутого імунодефіциту вперше було зафіксовано в США в 1983 році. Функціювання вірусу імунодефіциту людини в організмі впливає на імунну систему так, що деякі інфекційні хвороби (так звані ВІЛ-асоційовані) та пухлини призводять до смерті людини.
Збудник — вірус, що має вигляд спіралі в трикутній серцевині. Він має назву ВІЛ (вірус імунодефіциту людини) і має три типи: ВІЛ 1 та ВІЛ 2, що є дуже поширеними в Західній Європі, та ВІЛ 3, від якого страждають переважно американці та африканці. Вірус уражає Т-лімфоцити, що слугують для його розмноження, та макрофаги, що розносять його по організму.
ВІЛ руйнує Т-лімфоцити, і це призводить до втрати організмом захисних реакцій, унаслідок чого активізується так звана умовно-патогенна флора організму й різко підвищується ймовірність смертельних запалень, уражень нервової системи, розвитку онкологічних захворювань.
Джерело інфекції — безпосередній носій ВІЛ. Зараження можливе у таких випадках[6]:
- при статевому контакті з інфікованим незалежно від статевої орієнтації;
- при кровообміні з інфікованим (у тому числі при ін'єкційному вживанні наркотиків, пересадці органів інфікованої людини здоровій);
- при вигодовуванні грудним молоком інфікованою матір'ю малюка[6].
Якщо ВІЛ-інфікована жінка народжує дитину, то, за останніми дослідженнями, ця дитина не обов'язково має бути носієм вірусу[6]. При проведенні антиретровірусної терапії ризик передачі вірусу від матері до дитини знижується до 6 відсотків.
ВІЛ не передається у таких випадках[6][10]:
- через обійми або поцілунок (проте ВІЛ може передатися, якщо в слині є домішки крові, а у партнерів є відкрита рана в ротовій порожнині)
- через рукостискання
- через кашель та чхання
- при проживанні в одній квартирі; використанні спільної ванни або туалету, спільного посуду для їжі; користуванні спільним басейном
- через укуси комах
- при використанні спільного телефону
- через піт або сльози, якщо в них немає домішок крові.
Період «вікна» — час, коли ВІЛ присутній у крові людини, але аналіз на антитіла до нього ще є негативним. У цей період людина може передавати вірус іншим. Становить від двох до шести місяців[11].
ВІЛ-інфекція не є протипоказанням до вакцинації проти коронавірусної хвороби 2019.[12]
Клінічні ознаки
У більшості людей після зараження ВІЛ не спостерігається жодних симптомів. Іноді через декілька днів після інфікування у невеликого числа заражених гостро з'являються ознаки: збільшення лімфовузлів, гарячка, слабкість, поява швидкоминучого висипу, головний біль, іноді серозний менінгіт тощо. Це має назву гострого ретровірусного синдрому. Ці ознаки за кілька тижнів минають самі собою. Проте наявність цього синдрому є предиктором швидкого перебігу ВІЛ-інфекції з можливістю іноді блискавичного розвитку СНІДу. У тих осіб, в яких не було гострого ретровірусного синдрому, безсимптомний перебіг хвороби після зараження може тривати декілька років.
Легеневі інфекції
Пневмоцистна пневмонія (її спричинює Pneumocystis jirovecii) є відносно рідкісним захворюванням в імунокомпетентних осіб, але значно поширена серед ВІЛ-інфікованих осіб. До розробки ефективних методів діагностики, лікування та профілактики ВІЛ-інфекції в західних країнах пневмоцистна пневмонія була однією з безпосередніх причин смертей ВІЛ-інфікованих. У країнах, що розвиваються, пневмоцистна пневмонія залишається однією з перших ознак СНІДу в недіагностованих осіб, хоча, як правило, не розвивається при числі CD4-лімфоцитів менше 200 в 1 мкл крові[13].
Серед інших захворювань, асоційованих з ВІЛ-інфекцією, окремо можна виділити туберкульоз, оскільки він передається імунокомпетентним особам повітряно-крапельним шляхом і важко піддається лікуванню[14]. Згідно з даними ВООЗ, коінфекція туберкульозу та ВІЛ є однією з основних проблем світової охорони здоров'я: у 2007 році померло понад 456 000 ВІЛ-позитивних хворих на туберкульоз, що становить третину від загального числа смертей від туберкульозу й приблизно чверть від двох мільйонів смертей від ВІЛ-інфекції в 2009 році[15].
Захворюваність на туберкульоз значно знижена в країнах Заходу, однак у країнах, що розвиваються, епідеміологічна ситуація й із ВІЛ-інфекцією, і з туберкульозом залишається важкою. На ранніх стадіях ВІЛ-інфекції (число CD4-лімфоцитів перевищує 300 клітин в 1 мкл) туберкульоз розвивається як захворювання легенів. На пізніх стадіях ВІЛ-інфекції клінічний прояв туберкульозу часто атиповий, розвиваються позалегеневі системні захворювання. Симптоми, як правило, конституціональні, зачіпають кістковий мозок, кістки, сечостатеву систему, шлунково-кишковий тракт, печінку, периферичні лімфатичні вузли й центральну нервову систему[16].
Шлунково-кишкові інфекції
Езофагіт — запалення слизової оболонки нижньої частини стравоходу. У ВІЛ-інфікованих езофагіт, як правило, буває грибкової (кандидоз) або вірусної (вірус простого герпесу першого типу, цитомегаловірус) етіології, у рідкісних випадках викликаний мікобактеріями[17].
Хронічна діарея при ВІЛ-інфекції може бути спричинена бактеріальними (Salmonella, Shigella, Listeria або Campylobacter) і паразитними інфекціями, а також рідкісними опортуністичними інфекціями, наприклад, кріптоспороідозом, мікроспороідозом, Mycobacterium avium і вірусами[18] (Такими, як астровіруси, аденовірус, ротавірус та цитомегаловірус; останній є причиною колітів).
В окремих випадках діарея може бути побічним ефектом деяких противірусних препаратів, а також антибіотиків, які використовують при лікуванні бактеріальних інфекцій, що викликають діарею, наприклад Clostridium difficile. На пізніх стадіях ВІЛ-інфекції діарея може знижувати всмоктування поживних речовин у кишечнику й бути однією з причин слабкості й занепаду сил[19].
Неврологічні й психіатричні ускладнення
ВІЛ-інфекція призводить до різних нейропсихіатричних ускладнень, які або виникають у результаті прямого ураження нервової системи ВІЛ, або є наслідком опортуністичних інфекцій[20].
Токсоплазмоз спричинює одноклітинний паразит Toxoplasma gondii, який може інфікувати головний мозок, зумовлюючи енцефаліт, або очі й легені[21]. Криптококовий менінгіт — ураження мозкових оболон, що спричинює грибок Cryptococcus neoformans. Симптомами хвороби є гарячка, головний біль, втома, нудота, блювання, епілептиформні напади.
Прогресивна мультифокальна лейкоенцефалопатія — демієлінізуюче захворювання, при якому поступово руйнується мієлін, що покриває аксони нейронів, і порушується проведення нервових імпульсів. Причиною хвороби є поліомавірус, яким в латентній формі заражено до 70 % людської популяції. Заподіяна поліомавірусом під час імунодефіциту хвороба призводить до смерті протягом кількох місяців після появи симптомів[22].
У ВІЛ-інфікованих можливий розвиток метаболічної енцефалопатії, званої «комплексом недоумства СНІД» (англ. AIDS dementia complex, ADC), яка розвивається в зараженому мозку за участю макрофагів і мікроглії. Ці клітини легко заражаються ВІЛ і виробляють нейротоксин[23]. Специфічні неврологічні відхилення проявляються у вигляді когнітивних, поведінкових, рухових порушень. Такі порушення проявляються через кілька років після інфікування ВІЛ та пов'язані зі зниженням числа CD4 + Т-лімфоцитів і підвищенням числа вірусних частинок в плазмі крові.
Нейрокогнітивні розлади переважають у західних країнах (10-20 %)[24] і є малопоширеними, наприклад, в Індії (1-2 %)[25][26]. Такі відмінності, можливо, викликані іншим серотипом ВІЛ, що переважає в Індії. Маніакальний синдром, викликаний ВІЛ, частіше зустрічається в пацієнтів із розвиненою ВІЛ-інфекцією. Неврологічні розлади рідше зустрічаються в разі терапії багатьма ліками.
Пухлини
ВІЛ-інфіковані пацієнти часто мають підвищений ризик виникнення ракових пухлин. Це в першу чергу пов'язано з коінфекцією онкогенними ДНК-вірусами, особливо, вірусом Епштейна-Барра (англ. EBV), герпесвірусом, асоційованим з саркомою Капоші (герпесвірус людини 8 типу), і папіломавірусом людини (англ. HPV).[27][28]
Саркома Капоші є найпоширенішою пухлиною, що виникає у ВІЛ-інфікованих пацієнтів. Поява таких пухлин серед молодих гомосексуалів у 1981 році стала однією з перших ознак епідемії СНІДу. Саркома Капоші викликається гаммагерпесвірусом, званим вірусом герпесу, пов'язаним з саркомою Капоші. Симптомом захворювання є поява пурпурних вузликів на шкірі або в порожнині рота, на епітелії шлунково-кишкового тракту і в легенях. В-клітинні лімфоми, наприклад, лімфома Беркітта, дифузна великоклітинна В-клітинна лімфома та первинна лімфома ЦНС, частіше зустрічаються у ВІЛ-інфікованих пацієнтів. Ці форми пухлин часто віщують несприятливий прогноз перебігу захворювання. Вірус Епштейна-Барр є однією з причин виникнення таких лімфом. У ВІЛ-інфікованих пацієнтів лімфоми часто виникають в незвичайних місцях, наприклад, в ШКТ.[29] В разі діагностики саркоми Капоші й агресивної В-клітинної лімфоми у ВІЛ-інфікованого хворого ставиться діагноз «СНІД». Інвазивний рак шийки матки, викликаний папіломавірусом людини, у ВІЛ-інфікованих жінок також вказує на розвиток СНІДу.[30]
У ВІЛ-інфікованих пацієнтів також часто виникають інші пухлини, наприклад, хвороба Ходжкіна (лімфогранулематоз), анальний рак і ректальна карцинома, гепатоклітинна карцинома, рак голови та шиї, рак легенів. Перераховані захворювання можуть спричинювати віруси (Епштейна-Барр, папіломавірус людини, віруси гепатитів В і С), або інші фактори, в тому числі канцерогени, наприклад, тютюновий дим у разі раку легенів.
Примітно, що частота розвитку багатьох пухлин, наприклад, раку грудей або раку прямої кишки, не підвищується у ВІЛ-інфікованих пацієнтів. У країнах, де високоактивна антиретровірусна терапія інтенсивно використовується для лікування ВІЛ-інфекції, число СНІД-асоційованих новоутворень знижується, того ж часу ракові пухлини є основною причиною смерті ВІЛ-інфікованих пацієнтів.[31] В останні роки зростає кількість смертей від форм пухлин, не пов'язаних зі СНІДом.
Інші інфекції
У пацієнтів з діагнозом «СНІД» часто розвиваються опортуністичні інфекції, які мають неспецифічні симптоми, наприклад, гарячка і зниження ваги. Такі інфекції спричинює внутрішньоклітинні збудники — Mycobacterium avium і цитомегаловірусом. Цитомегаловірус може викликати коліти й запалення сітківки.
Пеніціллоз, який спричинює Penicillium marneffei, є третьою за частотою формою опортуністичних інфекцій (після позалегеневого туберкульозу та криптококозу), яка проявляється у ВІЛ-позитивних осіб в ендемічних районах Південно-Східної Азії.[32]
У пацієнтів з діагнозом «СНІД» часто буває нерозпізнаною інфекція парвовірусом В19. Одним з найчастіших наслідків є анемія, яку важко відрізнити від анемії, викликаної антиретровірусними препаратами для лікування СНІДу.[33]
Діагностика СНІДу
Оскільки ранній період ВІЛ-інфекції часто є безсимптомним, лікарі та інший медичний персонал можуть виявити його лише за допомогою дослідження крові пацієнта на наявність у ній антитіл (протеїнів, за допомогою яких організм бореться з хворобою) до компонентів ВІЛ. Кількість антитіл у крові підіймається до рівня, який вдається зареєструвати за допомогою наявних сьогодні методів дослідження, приблизно за 1 — 3 місяці після зараження, а до рівня, здатного давати позитивний результат в обстеженнях за допомогою стандартних тестових систем, лише за 6 місяців. Людей, що мають контакт із вірусом, потрібно обстежувати на наявність ВІЛ-інфекції, як тільки пройде час, необхідний для нагромадження в крові противірусних антитіл. Завдяки ранній діагностиці вони можуть отримати адекватне лікування в період, коли їхня імунна система найбільше спроможна боротися з ВІЛ, і таким чином запобігти розвитку деяких опортуністичних інфекцій (див. розділ «Лікування»). Крім того, своєчасне виявлення інфекції спонукає пацієнтів утримуватися від вчинків, які могли б стати причиною зараження інших осіб. Для діагностики ВІЛ-інфекції лікарі користуються тестовими наборами двох типів: ELISA та Western Blot. Якщо ймовірність наявності інфекції в організмі велика, а обидва тести дають негативний результат, лікарі можуть вдатися до пошуків у крові власне вірусу або порадити пацієнтові повторно пройти тести пізніше, коли існуватиме вища ймовірність накопичення необхідної кількості антитіл у крові. Діти, що народжуються від ВІЛ-інфікованих матерів, теж можуть бути вражені вірусом, але можуть бути й неінфікованими, проте в будь-якому випадку протягом перших кількох місяців життя мають у крові антитіла, отримані від матері. За відсутності симптоматики ймовірний діагноз «ВІЛ-інфекція» за допомогою стандартних тест-систем може бути поставлений лише у дітей віком понад 15 місяців. У цьому віці наявність антитіл матері у крові дитини є малоймовірною, проте у випадку інфікування організм починає виробляти власні антитіла. Нові технології виявлення самого вірусу використовуються для діагностики ВІЛ-інфекції у дітей віком від 3 до 15 місяців. Нині проводяться випробування кількох тест-систем діагностики ВІЛ-інфекції у дітей віком до 3 місяців.
Експрес-тести на ВІЛ
Швидкі експрес-тести дозволяють отримати результат протягом 10-30 хвилин без використання спеціального лабораторного обладнання для проведення імуноферментного аналізу. Матеріалом для дослідження можуть бути зразки сечі, слини, цільної крові, сироватки або плазми крові.
Експрес-тести мають високу чутливість та специфічність (точність близько 99,5 %) і можуть використовуватися як в домашніх умовах, так і в лікувальних закладах. ВООЗ і Глобальний фонд рекомендують впровадження швидкої діагностики в програмах, пов'язаних з ВІЛ-інфекцією/СНІДом.
Профілактика хвороби
Оскільки вакцини проти СНІДу не існує, єдиним способом запобігання інфекції є уникнення ситуацій, що несуть ризик зараження, таких як спільне використання голок та шприців або практикування небезпечних статевих відносин.
Багато людей, інфікованих вірусом імунодефіциту, не мають симптомів захворювання. Отже, неможливо знати напевно, що статевий партнер не є ВІЛ-інфікованим, якщо немає повторних негативних результатів його перевірки на інфікованість. Це, звичайно, за умови, якщо за час, який минув з моменту останнього обстеження, він не вступав у потенційно небезпечний статевий контакт.
Варто або зовсім не вступати у статеві зносини, або користуватися презервативами з латексу, які забезпечують лише частковий захист під час орального, анального чи вагінального статевого акту. Слід використовувати лише латексні презервативи, для змащування яких застосовуються змазки на основі води.
Хоча деякі лабораторні дослідження і свідчать про те, що сперматоцидні засоби можуть знищувати вірус імунодефіциту, не встановлено, що ці препарати здатні запобігати зараженню.
Ризик передачі інфекції від матері до майбутньої дитини значно зменшується, якщо вона під час вагітності та пологів приймає AZT, а її дитина отримує цей препарат протягом перших шести тижнів життя.
Профілактичні заходи. Основна умова — Ваша поведінка.
1.Спеціальне виховання дітей і лекції для дорослих з питань захисту й запобігання.
2.Статеві контакти — найбільш розповсюджений шлях передачі вірусу. Тому надійний спосіб запобігти зараженню — уникнення випадкових статевих контактів, а також: доконтактна, під час контакту (наприклад, використання презервативу) та постконтактна[34] профілактика.[35]
3.Вживання ін'єкційних наркотиків не тільки шкідливо для здоров'я, але і значно підвищує можливість зараження вірусом. Як правило, ті, хто вводять внутрішньовенні наркотики, використовують загальні голки і шприци без їхньої стерилізації.
4.Використання будь-якого інструментарію (шприци, системи для переливання крові) як у медичних установах, так і в побуті при різних маніпуляціях (манікюр, педикюр, татуювання, гоління тощо), де може міститися кров людини, зараженої ВІЛ, потребує його стерилізації. Вірус СНІДу нестійкий, гине при кип'ятінні миттєво, при 56 градусах за Цельсієм протягом 10 хвилин. Також можуть бути використані спеціальні розчини для дезінфекції. Спирт не знищує ВІЛ.
5.Перевірка донорської крові обов'язкова.
Поширення хвороби
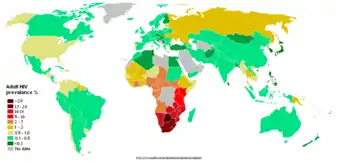
Згідно з дослідженнями станом на кінець 2009 року, з початку епідемії ВІЛ заразилися майже 60 мільйонів людей, близько 25 мільйонів людей померли від захворювань, пов'язаних із ВІЛ[36]. У 2008 році кількість людей із захворюванням становила близько 33,4 мільйона.
Станом на 2006–2007 роки у десятку країн з найбільшою кількістю ВІЛ-інфікованих громадян увійшли[37]:
 Індія (6,5 млн)
Індія (6,5 млн) ПАР (5,5 млн)
ПАР (5,5 млн) Ефіопія (4,1 млн)
Ефіопія (4,1 млн) Нігерія (3,6 млн)
Нігерія (3,6 млн) Мозамбік (1,8 млн)
Мозамбік (1,8 млн) Кенія (1,7 млн)
Кенія (1,7 млн) Зімбабве (1,7 млн)
Зімбабве (1,7 млн) США (1,3 млн)
США (1,3 млн) Росія (1 млн)
Росія (1 млн) Китай (1 млн)
Китай (1 млн)
СНІД в Україні
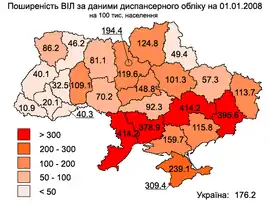
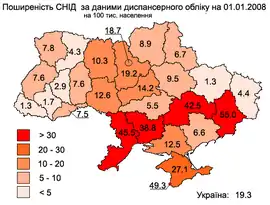
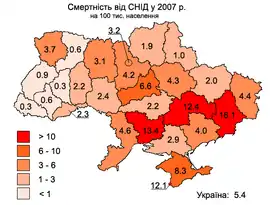

За результатами дослідження, проведеного Міністерством охорони здоров'я України спільно зі Світовим банком (за фінансової підтримки Міжнародного альянсу з ВІЛ/СНІД в Україні, Глобального фонду боротьби зі СНІДом, туберкульозом та малярією та за технічної допомоги ЮНЕЙДС), точна кількість ВІЛ-інфікованих в Україні невідома.
З 1987 року по березень 2005 року в Україні офіційно зареєстровано 768750 осіб ВІЛ-інфікованих громадян України та 314 іноземців.
Україна, згідно з доповіддю ООН, у 2005 році посідала 6-е місце у світі за рівнем поширення епідемії ВІЛ/СНІД. За оцінками Об'єднаної програми ООН з ВІЛ/СНІД (ЮНЕЙДС) і ВООЗ, кількість ВІЛ-інфікованих в Україні у 2003 році визначалася на рівні 360 тисяч осіб (у межах 170—580 тис. осіб) віком 15-49 років (не менше 1,4 % дорослого населення).
За деякими оцінювальними розрахунками, на початок 2005 року кількість ВІЛ-інфікованих могла становити 448—491 тис. осіб (близько 1,8 % населення віком 15-49 років).
Аналіз офіційних даних щодо поширення ВІЛ-інфекції свідчить, що епідемія триває з тенденцією до подальшого зростання в усіх регіонах України, але поширення по країні нерівномірне. Найбільше ВІЛ-інфікованих в Дніпропетровській, Одеській, Миколаївській і Донецькій області.
Стан на 2010 рік
За даними ООН, поширення епідемії СНІДу у світі в цілому сповільнилося. За останні 5 років кількість виявлених випадків зараження ВІЛ/СНІД скоротилась на 20 %[38]. Натомість в Україні серед країн Східної Європи і Центральної Азії ступінь поширеності ВІЛ/СНІДу найвищий, серед дорослого населення він становить 1,1 %[39]. Щодня в Україні реєструється 48 випадків захворювання на ВІЛ-інфекцію[38]. Також в Україні зростає кількість ВІЛ-інфікованих жінок[40].
За оцінками експертів, до 2014 року загальна кількість ВІЛ-інфікованих громадян України становитиме від 479 до 820 тисяч[41]. 479 тис. осіб — число, яке передбачає оптимістичний сценарій, можливий за доступності антиретровірусної терапії для 50 % тих, хто її потребує, а також за умови успішного виконання Національної програми протидії ВІЛ/СНІДу. Того ж часу, за песимістичним сценарієм, антиретровірусна терапія буде доступна лише для 5 % тих, хто потребує. За прогнозами, 2014 року це дасть 820 тис. ВІЛ-інфікованих, що становитиме 3,5 % дорослого населення.
За даними прогнозу, у 2014 році 36-43 % від загальної кількості ВІЛ-інфікованих та 31-38 % числа смертей від СНІДу в Україні припадатимуть на Дніпропетровську, Одеську, Миколаївську та Донецьку області. 2014 року прогнозні показники смертності від СНІДу в цих областях у 1,5-2,1 рази будуть перевищувати середні показники по країні. Щорічні витрати на лікування СНІДу можуть досягнути у 2014 р. 630 млн грн (за найгіршим сценарієм).
Хронологія
- 1969 — перша зареєстрована смерть від СНІДу у Північній Америці.
- 1976 — перший випадок смерті від СНІДу у Європі.
- 1978 — у хворих чоловіків-гомосексуалів в США, Швеції та на Гаїті було зареєстровано схожі захворювання, які в подальшому назвуть СНІД.
- 1981 — в США виявлено велику кількість випадків саркоми Капоші (рідкісний вид раку шкіри) у молодих чоловіків-гомосексуалів, які були названі «імунодефіцитом гомосексуалів». В тому році від цього захворювання загинуло 128 молодих людей в США. Американським лікарем Майклом Готтлібом введено термін «СНІД».
- 1982 — уперше відслідковано зв'язок СНІДу з переливанням крові, використано таку назву захворювання, як СНІД — синдром набутого імунодефіциту.
- 1983 — Люк Монтаньє з інституту Пастера у Франції відкрив та ідентифікував вірус імунодефіциту людини, як вірус, що призводить до СНІДу. У США за цей рік померло від СНІДу півтори тисячі людей. Вперше в США в Сан-Франциско відзначався День Пам'яті померлих від СНІДу (третя неділя травня).
- 1984 — Роберт Галло (США) незалежно від Люка Монтаньє ідентифікував вірус імунодефіциту людини.
- 1985 — в США розроблено перший тест на наявність антитіл до ВІЛ, що дало змогу перевіряти донорську кров на наявність ВІЛ. Також були встановлені шляхи інфікування вірусом СНІД: кров, статевий шлях та від матері до дитини. В США цього року зареєстровано 6972 випадки смерті від СНІДу.
- 1986 — у світі вперше велику увагу приділено просвітницькій діяльності з метою профілактики ВІЛ/СНІД, вперше створено в Америці недержавну організацію ACT UP, яка займалась такою діяльністю. Вперше збудник СНІДу названо ВІЛ (HIV) — Вірус Імунодефіциту Людини.
- 1987 — на сесії Генеральної Асамблеї ООН Всесвітньою Організацією Охорони Здоров'я (ВООЗ) прийнято глобальну стратегію боротьби зі СНІДом. Офіційно зареєстрований перший препарат проти ВІЛ-інфекції — АЗТ (ретровір). В Україні зареєстровані перші 6 випадків ВІЛ-інфікування серед громадян країни та 75 випадків серед іноземців. В Україні створено мережу кабінетів довіри з обстеження і консультування на ВІЛ/СНІД. У США в Сан-Франциско пошито перший КВІЛТ (клаптикова ковдра) в пам'ять про померлого ВІЛ-інфікованого друга.
- 1988 — 1 грудня оголошено Всесвітнім Днем Боротьби зі СНІДом. Зареєстровано першу смерть від СНІДу в Україні.
- 1989 — в Росії ВІЛ-інфіковано 270 дітей внаслідок непрофесійних дій медперсоналу.
- 1990 — в Україні створено мережу СНІД-центрів.
- 1991 — в Україні прийнято перший Закон «Про запобігання захворюванню на СНІД та соціальний захист населення». Цього року Франком Муром створено символ всесвітнього антиСНІДівського руху у вигляді червоної стрічки.
- 1992 — в Україні прийнято першу програму профілактики ВІЛ-інфекції СНІД.
- 1993 — кілька керівників Центру Крові у Франції посаджені за ґрати у зв'язку з попаданням у Центр ВІЛ-інфікованих препаратів крові. В Україні вперше впроваджено до й після тестове консультування — як обов'язкове при обстеженні на ВІЛ/СНІД.
- 1987 — 1994 — в Україні офіційно зареєстровано 183 випадки ВІЛ-інфекції.
- 1995 — в Україні поширення ВІЛ-інфекції/СНІД набуло епідемічного характеру, зареєстровано 1490 випадків інфікування за рік; прийнята друга програма з профілактики ВІЛ-інфекції/СНІД.
- 1996 — створено програму ООНСНІД (UNAIDS).
- 1998 — прийнято Закон України "Про внесення змін до закону України «Про запобігання захворюванню на СНІД та соціальний захист населення».
- 1999 — в Україні прийнято третю програму з профілактики ВІЛ-інфекції/СНІДу.
- 2001 — в Україні прийнято четверту програму з профілактики ВІЛ-інфекції/СНІДу. Вперше проведено спеціальну сесію ООН з проблем СНІДу.
- 2002 — помер від СНІДу Франк Мур, який створив червону стрічку — символ боротьби зі СНІДом
- 2012 — Тімоті Рей Браун, який перший повністю вилікувався від СНІДу, оголосив про створення Фонду Тімоті Рея Брауна в Вашингтоні, округ Колумбія, діяльність якого присвячена боротьбі з ВІЛ/СНІДом.[42]
- 2014 — в Україні прийнято Закон про затвердження Загальнодержавної цільової соціальної програми протидії ВІЛ-інфекції /СНІДу на 2014—2018 роки[43].
Примітки
- WikiSkripta — 2008. — ISSN 1804-6517
- https://www.hiv.gov/hiv-basics/overview/about-hiv-and-aids/symptoms-of-hiv
- http://www.cdc.gov/hiv
- NDF-RT
- Drug Indications Extracted from FAERS — doi:10.5281/ZENODO.1435999
- Про ВІЛ/СНІД (Центр громадського здоров'я МОЗУ)
- WHO Media centre HIV/AIDS. Fact sheet N°360. Updated July 2015
- ВООЗ запропонувала саме таке тлумачення поняття «СНІД», адже його «стигма», смислове навантаження, що несе серйозне психологічне вербальне ураження для людини, потребує зменшення використання цього терміну у загальній практиці, ЗМІ тощо.
- Global summary of the AIDS epidemic 2016. UNAIDS. UNAIDS.
- Как НЕ передается ВИЧ? Архівовано 15 жовтня 2012 у Wayback Machine. (рос.)
- Словарь терминов — stopspid.ru
- ВІЛ та вакцинація: що варто знати - izhytomyryanyn.com. izhytomyryanyn.com (укр.). Процитовано 2 грудня 2021.
- Feldman C (2005). Pneumonia associated with HIV infection. Curr. Opin. Infect. Dis. 18 (2): 165–170. PMID 15735422. doi:10.1097/01.qco.0000160907.79437.5a.
- Kwara A, Ramachandran G, Swaminathan S (January 2010). Dose adjustment of the non-nucleoside reverse transcriptase inhibitors during concurrent rifampicin-containing tuberculosis therapy: one size does not fit all. Expert Opinion on Drug Metabolism & Toxicology 6 (1): 55–68. PMID 19968575. doi:10.1517/17425250903393752.
- who.int. Архів оригіналу за 7 квітня 2009. Процитовано 7 квітня 2009.
- Decker CF, Lazarus A (August 2000). Tuberculosis and HIV infection. How to safely treat both disorders concurrently. Postgraduate Medicine 108 (2): 57–60, 65–8. PMID 10951746. Архів оригіналу за 5 січня 2011. Процитовано 19 грудня 2021.
- Zaidi SA, Cervia JS (2002). Diagnosis and management of infectious esophagitis associated with human immunodeficiency virus infection. Journal of the International Association of Physicians in AIDS Care 1 (2): 53–62. PMID 12942677. doi:10.1177/154510970200100204.
- Pollok RC (2001). Viruses causing diarrhoea in AIDS. Novartis Foundation Symposium 238: 276–83; discussion 283 –8. PMID 11444032. doi:10.1002/0470846534.ch17.
- Guerrant RL, Hughes JM, Lima NL, Crane J (1990). Diarrhea in developed and developing countries: magnitude, special settings, and etiologies. Reviews of Infectious Diseases 12 (Suppl 1): S41–50. PMID 2406855.
- Gazzard B, Balkin A, Hill A. Analysis of neuropsychiatric adverse events during clinical trials of efavirenz in antiretroviral-naive patients: a systematic review. // AIDS Rev.. — 2010. — Вип. 2. — С. 67-75.
- Luft BJ, Chua A (August 2000). Central Nervous System Toxoplasmosis in HIV Pathogenesis, Diagnosis, and Therapy. Current Infectious Disease Reports 2 (4): 358–362. PMID 11095878. doi:10.1007/s11908-000-0016-x.
- Sadler M, Nelson MR (June 1997). Progressive multifocal leukoencephalopathy in HIV. International Journal of STD & AIDS 8 (6): 351 –7. PMID 9179644. doi:10.1258/0956462971920181.
- Gray F, Adle-Biassette H, Chretien F, Lorin de la Grandmaison G, Force G, Keohane C (2001). Neuropathology and neurodegeneration in human immunodeficiency virus infection. Pathogenesis of HIV-induced lesions of the brain, correlations with HIV-associated disorders and modifications according to treatments. Clinical Neuropathology 20 (4): 146–55. PMID 11495003.
- Grant I, Sacktor H, McArthur J (2005). hnrc.ucsd.edu/publications_pdf/2005grant1.pdf HIV neurocognitive disorders (PDF). У H. E. Gendelman, I. Grant, I. Everall, S. A. Lipton, and S. Swindells. (Ed.). The Neurology of AIDS (вид. 2nd). London, UK: Oxford University Press. с. 357–373. ISBN 0-19-852610-5.
- Satishchandra P, Nalini A, Gourie-Devi M, et al. (January 2000). Profile of neurologic disorders associated with HIV / AIDS from Bangalore, south India (1989–1996). The Indian Journal of Medical Research 111: 14–23. PMID 10793489.
- Wadia RS, Pujari SN, Kothari S, et al. (March 2001). Neurological manifestations of HIV disease. The Journal of the Association of Physicians of India 49: 343–8. PMID 11291974.
- Boshoff C, Weiss R (2002). AIDS-related malignancies. Nat. Rev. Cancer 2 (5): 373–382. PMID 12044013. doi:10.1038/nrc797.
- Yarchoan R, Tosato G, Little RF (2005). Therapy insight: AIDS-related malignancies - the influence of antiviral therapy on pathogenesis and management. Nat . Clin. Pract. Oncol. 2 (8): 406–415. PMID 16130937. doi:10.1038/ncponc0253.
- Ho-Yen C and Chang F (1 червня 2008). Gastrointestinal Malignancies in HIV / AIDS. The AIDS Reader 18 (6).
- Palefsky J (2007). Human papillomavirus infection in HIV-infected persons. Top HIV Med 15 (4): 130–3. PMID 17720998.
- Bonnet F, Lewden C, May T, et al. (2004). Malignancy-related causes of death in human immunodeficiency virus-infected patients in the era of highly active antiretroviral therapy. Cancer 101 (2): 317–324. PMID 15241829. doi:10.1002/cncr.20354.
- Skoulidis F, Morgan MS, MacLeod KM (2004). Penicillium marneffei: a pathogen on our doorstep?. J. R. Soc. Med. 97 (2): 394–396. PMC 1079563. PMID 15286196. doi:10.1258/jrsm.97.8.394.
- Silvero AM, Acevedo-Gadea CR, Pantanowitz L "et al"; (4 червня 2009). Unsuspected Parvovirus B19 Infection in a Person With AIDS. The AIDS Reader 19 (6).
- Постконтактна профілактика (ПКП) (Центр громадського здоров'я МОЗУ)
- Затверджено стандарти до- та постконтактної медикаментозної профілактики ВІЛ-інфекції (2021-02-12)
- The first postmodern pandemic: 25 years of HIV/ AIDS (англ.)
- Levy J.A. HIV and the pathogenesis of AIDS. — USA: American Society for Microbiology, 2007. — p. XV — ISBN 978-1-55581-393-2 (англ.)
- ООН: Темпы распространения ВИЧ-инфекции снизились Архівовано 29 листопада 2010 у Wayback Machine. (рос.)
- ООН: В Украине степень распространенности ВИЧ/СПИД — 1,1 % населения (рос.)
- Сьогодні — Всесвітній день боротьби зі СНІДом — 01-12-2010
- 1 грудня — Всесвітній день боротьби зі СНІДом — 01.12.2009[недоступне посилання з липня 2019]
- Man "cured" of AIDS: Timothy Ray Brown. CBSNews. Процитовано 20 січня 2015.
- Офіційний портал Верховної Ради України
Див. також
Література
- ВІЛ/СНІД все, що важливо знати (ЦГЗ, МОЗУ)
- Туберкульоз, Вірус імунодефіциту людиниВІЛ-інфекція/СНІД. Затверджено Міністерством освіти і науки України як навчальний посібник для студентів вищих навчальних закладів. Рекомендовано Міністеством охорони здоров'я України як навчальний посібник для студентів вищих медичних навчальних закладів III—IV рівнів акредитації / За ред. В. Ф. Москаленка, Р. Г. Процюка. — Київ : «Медицина», 2009. — 424 с. — ISBN 978-966-10-0059-8.
- ВИЧ/СПИД инфекция / А. М. Дащук [и др.]. — Х. : С. А. М., 2013. — 366 с. : ил., табл. ; 20 см. — 1 000 экз. — ISBN 978-617-7044-10-8
Посилання
- ВІЛ/СНІД (Центр громадського здоров'я МОЗУ)
- Вся неправда про ВІЛ/СНІД: розвінчуємо популярні міфи МОЗУ, (10 жовтня 2017)
- «ЮНЭЙДС» объединенная программа ООН по ВИЧ/СПИДУ
- Фонд Олени Пінчук «АнтиСНІД»
- Ігор Матковський, Оксана Бондар «СНІД… Здолаємо разом»[недоступне посилання з липня 2019]
- Аналіз на ВІЛ-СНІД: перевірено на собі


