Селективні інгібітори зворотного захоплення серотоніну
Селективні інгібітори зворотного захоплення серотоніну (СІЗЗС, англ. Selective serotonin reuptake inhibitors, SSRIs) — фармакотерапевтична група антидепресантів третього покоління, призначених для лікування тривожних розладів і депресії. СІЗЗС це сучасна група антидепресантів із порівняно легкою переносимістю[1] . На відміну від трициклічних антидепресантів (ТЦА), для СІЗЗС значно менше властиві антихолінергічні (холінолітичні) побічні ефекти, рідко виникає ортостатична гіпотензія і седація[2] ; ризик кардіотоксичної дії при передозуванні значно нижче[3]. Сьогодні препарати цієї групи призначаються найчастіше[4] у багатьох країнах[5].
СІЗЗС належать до антидепресантів першого ряду і можуть бути рекомендовані для застосування в загальномедичній практиці[6]. Вони можуть легко застосовуватися в амбулаторних умовах. Препарати цієї групи можна використовувати у пацієнтів з протипоказаннями до застосування трициклічних антидепресантів (порушення серцевого ритму, закритокутова глаукома та ін.)[7].
Найчастішими побічними ефектами СІЗЗС є такі порушення функціонування шлунково-кишкового тракту, як нудота, блювання. Інші часті побічні явища — неспокій, тривога, безсоння, рідше підвищена сонливість[7], а також сексуальні порушення (еректильна дисфункція, аноргазмія[8], затримка еякуляції та ін.[9]).
Показання

Основне показання для застосування СІЗЗС — великий депресивний розлад та тривожні розлади. Препарати цієї групи також часто виписуються при тривожно-депресивному розладі, соціальних фобіях, панічному розладі, обсесивно-компульсивному розладі, розладах прийому їжі, хронічних болях, іноді при посттравматичному стресовому розладі. Рідко призначаються при деперсоналізаційному розладі, але з меншим успіхом[10].
СІЗЗС також застосовуються при булімії, ожирінні, передменструальному синдромі, межовому розладі особистості, хронічному больовому синдромі, зловживанні алкоголем[7].
Загальна ефективність при депресії
У багатьох країнах антидепресанти з групи СІЗЗС призначаються найчастіше[11][12]. Ефективність СІЗЗС при легкій або середньотяжкій депресії, як доведено, є спірною. Згідно з даними двох мета-аналізів, опублікованими в 2008 і 2010 рр., ефективність СІЗЗС при лікуванні депресії значною мірою залежить від ступеня її тяжкості[13][14]. Відмінності в дії плацебо і представників групи СІЗЗС виявилися клінічно значимими лише при дуже тяжкій депресії, їхній ефект при депресивних епізодах легкого і середнього ступеня був незначним або зовсім відсутнім в порівнянні з плацебо[13][14].
У другому з цих досліджень використовувалися дані всіх клінічних випробувань, наданих FDA (Управління з контролю якості харчових продуктів і лікарських препаратів в США, англ. Food and Drug Administration) для ліцензування таких препаратів, як пароксетин, флуоксетин, сертралін і циталопрам. Щоб уникнути систематичних помилок, враховувалися дані не тільки опублікованих досліджень, а й неопублікованих[14]. Зв'язок між ступенем тяжкості і ефективністю пояснюють зменшенням ефекту плацебо у хворих з важкою депресією, а не збільшенням ефекту препарату[14][15][16][17].
Деякі дослідники ставлять під сумнів статистичну основу даного дослідження, припускаючи, що в ньому недооцінюється величина ефекту антидепресантів[18][19]. Хоча навіть після повторного аналізу було виявлено, що дія цих антидепресантів все ще нижче порогових значень NICE при об'єднанні всіх результатів (конкретно пароксетин проходить порогові значення)[19].
Варто відзначити, що ще в 1950-х роках при проведенні контрольованих досліджень антидепресантів для лікування широкого спектра медичних, і зокрема психічних розладів, було описано явище, при якому пацієнти з більшим ступенем тяжкості депресії відчували значно більше клінічне покращення, ніж при менш важкій депресії[13]. Ефективність антидепресантів була доведена переважно на основі тих досліджень, які включали осіб з найбільш тяжкими депресивними розладами[13].
Російські дослідники оцінюють ефективність СІЗЗС при депресіях різного ступеня тяжкості інакше. Зокрема, висловлювалася думка, що при легких і середніх депресіях СІЗЗС можна порівняти за ефективністю з трициклічними антидепресантами, але при тяжких депресіях вони проявляють значно меншу ефективність у порівнянні з ТЦА[20] . Стверджується, що препарати з групи СІЗЗС в більшій мірі показані при амбулаторних депресіях із супутньою невротичною (обсесивно — фобічною і тривожно -фобічною) симптоматикою, а ТЦА краще при великих депресіях[21].
Тим часом виконані на Заході огляди клінічних досліджень і мета-аналізи переконливо показують, що СІЗЗС не відрізняються від ТЦА щодо їх ефективності при депресії[22][23][24][25]. Не було виявлено також відмінностей в ефективності між різними представниками групи СІЗЗС[22].
Існують, проте, і дані, згідно з якими антидепресанти групи СІЗЗСН (венлафаксин, мілнаципран і дулоксетин) більш ефективні, ніж СІЗЗС, а за іншими даними — настільки ж ефективні, як ТЦА. Таким чином, результати порівняння ефективності різних груп антидепресантів в клінічних дослідженнях суперечливі[26].
Терапевтичний ефект СІЗЗС розвивається повільно: найчастіше він формується до кінця 2-5-го тижня терапії, а при застосуванні циталопраму і пароксетину — через 12-14 днів їхнього прийому[27]. У деяких випадках терапевтична дія при прийомі СІЗЗС розвивається лише через 6-8 тижнів після початку прийому препарату[3]. На відміну від трициклічних антидепресантів, перевага СІЗЗС полягає в тому, що вони призначаються відразу в терапевтично ефективному дозуванні і не вимагають поступового його нарощування[28].
СІЗЗС (за винятком флуоксетину) не показали ефективності при лікуванні депресії у дітей та підлітків[29].
Терапевтично резистентна депресія
СІЗЗС можуть бути ефективні й у тому випадку, коли застосування трициклічних антидепресантів не дало результатів при терапії депресій[7]. Клінічно показано, що при цьому заміна ТЦА на СІЗЗС дає поліпшення в 30-50 % випадків. Крім того, антидепресанти, які належать до групи СІЗЗС, в силу відмінності своєї дії щодо нейротрансмітерних систем можуть бути взаємозамінні, тобто після невдалої терапії одним з препаратів СІЗЗС не виключена спроба використання іншого препарату з цієї ж групи[20] .
З іншого боку, трициклічні антидепресанти теж можуть призначатися як другий крок при неефективності раніше призначених СІЗЗС[20] , як і представники інших груп антидепресантів (наприклад, СІЗЗСН або бупропіон)[30].
При неефективності попередніх кроків в якості третього кроку призначається комбінація двох антидепресантів (наприклад, ТЦА і СІЗЗС — хоча в поєднанні ці препарати повинні застосовуватися з обережністю через можливість розвитку небезпечних побічних дій)[20] . Існують й інші методи подолання резистентності — наприклад, аугментація: додавання до ТЦА або СІЗЗС препарату, який не є антидепресантом, але здатного при такому поєднанні посилити антидепресивний ефект[20] .
Список ліків і хімічні формули
Найбільш поширені препарати: флуоксетин, пароксетин, сертралін, флувоксамін, циталопрам, есциталопрам.
Інші: дапоксетин , панурамін , індалпін , фемоксетин , зимелідин, церикламін .
| Селективні інгібітори зворотного захоплення серотоніну | |||||
|---|---|---|---|---|---|
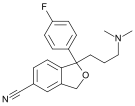 Циталопрам Циталопрам |
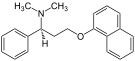 Дапоксетин Дапоксетин |
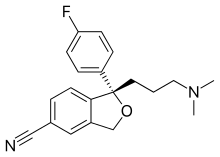 Есциталопрам Есциталопрам |
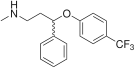 Флуоксетин Флуоксетин |
 Флувоксамін Флувоксамін |
|
Механізм дії та відмінності
Точний механізм дії СІЗЗС невідомий. Проте, як вважають, СІЗЗС збільшують позаклітинний рівень нейротрансмітера серотоніну, завдяки обмеженню його реабсорбції пресинаптичною клітиною та підвищенню таким чином в синаптичній щілині рівня серотоніну, доступного для зв'язування з постсинаптичним рецептором. Іншими словами, антидепресивна дія СІЗЗС полягає у блокуванні зворотного захоплення (реаптейка) серотоніну нейронами, які його виділяють, що призводить до збільшення кількості серотоніну в синаптичній щілині. Він має різний ступінь вибірковості до інших транспортерів моноамінів в порівнянні з чистими СІЗЗС, які мають лише слабку спорідненість до транспортерів норадреналіну і допаміну.
Згідно з класичною моноаміновою теорією виникнення депресії (вірніше, її різновиду — серотонінової теорії, яка набула поширення поряд з норадреналіновою[21]), дефіцит нейромедіатора серотоніну, що лежить в основі розвитку депресії, може бути усунений за допомогою антидепресантів цієї групи. Існують й інші антидепресанти (наприклад, ТЦА та інгібітори МАО), які теж впливають на рівень серотоніну, володіючи, проте, принципово іншим механізмом дії[21].
З впливом на серотонінові рецептори пов'язують такі ефекти СІЗЗС, як корекція зниженого настрою, зниження вітальної туги, тривоги, фобій, апетиту, легкий аналгетичний ефект, при тому, що зміна рівня норадреналіна й дофаміна, характерна для антидепресантів деяких інших груп, супроводжується трохи іншими ефектами: зниженням психомоторної загальмованості і психомоторною активацією[31].
У той же час в основному саме з посиленням серотонінергічної активності пов'язані і побічні ефекти СІЗЗС. Серотонінові рецептори широко представлені не тільки в ЦНС і периферійній нервовій системі але і в гладких м'язах бронхів, шлунково-кишковій системі, стінках судин і ін.[31] Стимуляція серотонінових рецепторів обумовлює шлунково-кишкові й сексуальні порушення, а при тривалому лікуванні препаратами СІЗЗС існує ризик виникнення кровотеч[21]. Можливість екстрапірамідних рухових розладів обумовлена зниженням дофамінергічної передачі внаслідок підвищення рівня серотоніну при прийомі СІЗЗС[32][33], так як серотонін і дофамін в ряді структур головного мозку знаходяться в реципрокних (антагоністичних) взаємодіях[34].
Незважаючи на те, що всі препарати групи СІЗЗС блокують зворотне захоплення серотоніну, вони відрізняються за селективністю (тобто вибірковістю дії на серотонінові рецептори) та ступенем потужності цього ефекту[4].
У міру накопичення даних про механізми дії та клінічні ефекти СІЗЗС стало очевидним, що, крім пригнічення зворотного захоплення серотоніну, ці антидепресанти мають й інші, так звані вторинні фармакологічні властивості. Зокрема, вони можуть пригнічувати зворотне захоплення норадреналіну і дофаміну, надавати пряму стимулюючу дію на серотонінові рецептори підтипу 5-HT2C, пригнічувати мускаринові холінорецептори. Кожен з СІЗЗС володіє своїм, індивідуальним набором цих вторинних фармакологічних властивостей. Саме вторинні фармакологічні властивості, на думку ряду провідних дослідників, відрізняють один СІЗЗС від іншого[35].
Так, флуоксетин , крім блокування реаптейка серотоніну (основна дія), блокує і зворотне захоплення норадреналіну, прямим чином стимулює 5-HT 2С [35]. Сертралін є слабким інгібітором зворотного захоплення дофаміну. Флувоксамін має деяку активність по відношенню до сигма-рецепторів, проте функції останніх мало вивчені . У циталопрама вторинні фармакологічні властивості відсутні, що дозволяє вважати його найбільш типовим представником групи СІЗЗС[35].
До появи есциталопраму циталопрам вважався найбільш селективним з усіх СІЗЗС[2]. Циталопрам є рацемічною сумішшю стереоізомерів S-циталопраму і R-циталопраму. За силою пригнічення зворотного захоплення серотоніну есциталопрам (S-циталопрам) в 100 разів перевершує R-циталопрам [2][36], тому S — ізомер практично повністю обумовлює ефект інгібування зворотного захоплення серотоніну циталопрама[36]. Застосування есциталопраму призводить до значного збільшення вмісту серотоніну в мозку, ніж використання циталопраму[36]. Есциталопрам дещо краще переноситься порівняно з іншими СІЗЗС, за винятком сертраліну[2].
Пароксетин є найбільш потужним інгібітором зворотного захоплення серотоніну з усіх СІЗЗС[37]. Володіє також спорідненістю до норадреналінових, дофамінових, гістаміних і мускаринових ацетилхолінових рецепторів[38], до альфа 1, альфа2-і бета — адренергічним рецепторам[39].
Наявність у пароксетину холінолітичного ефекту (впливу на ацетилхолінові рецептори) призводить до того, що при його прийомі відбувається швидка редукція тривоги і безсоння, при цьому слабкіше проявляється властивий групі СІЗЗС початковий активуючий ефект, менш виражені такі побічні ефекти, як блювота або пронос. Відповідно, даний антидепресант може виявитися кращим при лікуванні тривожно-фобічних порушень, тривожних депресій, але буде гірше переноситися, якщо в структурі депресивного розладу присутнє виражене психічне і рухове гальмування[35].
Крім того, холінолітичні властивості пароксетину потенційно пов'язані з розвитком закрепів, збільшенням маси тіла, сухістю в роті, затримкою сечі, сексуальними порушеннями, а також можливістю синдрому відміни — побічні ефекти, які в меншій мірі притаманні іншим антидепресантам цієї групи[35].
Як і сертралін , пароксетин у відносно високих дозах пригнічує зворотне захоплення дофаміну, що сприяє посиленню антидепресивного ефекту. Однак, в той час як з впливом на зворотне захоплення дофаміну пов'язують сприятливу дію сертраліну на когнітивні функції, пароксетин, навпаки, може викликати когнітивні порушення. Мабуть, це обумовлено його досить вираженими холінолітичними властивостями і більш слабким впливом на дофамінові рецептори в порівнянні з сертраліном. Пароксетину властивий виражений седативний ефект[40].
Що ж стосується флуоксетина , що володіє властивістю безпосередньо стимулювати 5-HT 2С рецептори, то при його прийомі більш виражений початковий активуючий ефект СІЗЗС. При цьому можливе посилення тривоги, порушення сну, пригнічення апетиту, зниження маси тіла[35].
Флуоксетин краще при лікуванні депресій, що протікають з моторною загальмованістю і гіперсомнією, він також може виявитися ефективніше інших СІЗЗС при булімії та переїданні. У той же час він може погано переноситься пацієнтами з психомоторним збудженням, з тривогою і безсонням — такого роду симптоматику він здатний посилювати[35].
Побічні ефекти циталопраму більш передбачувані, оскільки обумовлені тільки загальними для СІЗЗС серотонінергічними механізмами. Відповідно виникає можливість призначати цей антидепресант в ситуаціях, при яких існують підвищені вимоги до безпеки і переносимості[35].
Фармакокінетика
Біотрансформація СІЗЗС відбувається в печінці, а їх метаболіти виводяться через нирки. Тому серйозні порушення функцій цих органів є протипоказаннями для застосування даних препаратів[7].
Пароксетин і флувоксамін метаболізуються до неактивних речовин. Флуоксетин на шляху N-метилування метаболізується до норфлуоксетину, сертралін метаболізується до дезметилсертраліна, а циталопрам — до дезметилциталопрама. Ці метаболіти теж блокують захоплення серотоніну[7].
Швидкість виведення з організму окремих препаратів цієї групи різна. Більшість СІЗЗС мають тривалий період напіввиведення (не менше доби), що дозволяє застосовувати їх один раз в день. Виняток становить флувоксамін: його слід приймати два рази на добу[40]. Період напіввиведення у флувоксаміну становить 15 год.[7]
Найбільш тривалий період напіввиведення у флуоксетина[7], він складає 1-3 доби після одноразового застосування і 4-6 діб після досягнення рівноважної концентрації. Період напіввиведення його активного метаболіту норфлуоксетину становить 4-16 діб; препарат виводиться у вигляді норфлуоксетину протягом 1 тижня[41]. При такому періоді напіввиведення необхідно кілька тижнів для досягнення стійкої концентрації і такий же період для повного виведення препарату з організму після припинення його прийому. Тому максимум клінічної дії флуоксетину може проявитися через кілька тижнів після початку його прийому і зберігатися тривалий час після його скасування[28].
Тривалий період напіввиведення обумовлює менший ризик розвитку синдрому відміни в разі різкого припинення прийому флуоксетину[40].
Побічні ефекти флуоксетину можуть зберігатися протягом більш тривалого часу, ніж у інших СІЗЗС, ризик розвитку серотонінового синдрому на тлі лікарських взаємодій також вище. Крім того, фармакокінетика флуоксетина носить нелінійний характер, і підвищення його дози призводить до непропорційного підвищенню рівня препарату в крові[40] (як і підвищення дози пароксетину, який теж має нелінійну фармакокінетику[28]), відповідно до непропорційно вираженої клінічної дії і таким же непропорційно вираженим проявам побічних ефектів[28].
Для флувоксаміну властива слабко виражена нелінійна фармакокінетика, а циталопрам і сертралін відрізняються лінійною фармакокінетикою[28].
На рівень концентрації пароксетину (і, можливо, флуоксетину) більшою мірою, ніж у інших СІЗЗС, впливає вік хворого. У пацієнтів старше 65 років, соматично благополучних, рівень його концентрації може бути на 50-100 % вище, ніж у пацієнтів молодшого віку. Вікові відмінності в рівнях концентрації різних СІЗЗС мають велике значення, так як пацієнти літнього віку часто приймають комплексні медикаментозні призначення, а дія СІЗЗС на певні ензими системи цитохром P450 залежить від концентрації препарату[28].
Рівень концентрації флувоксаміну в крові не залежить від вікових особливостей пацієнта, однак у жінок концентрація цього препарату завжди на 40-50 % вище, ніж у чоловіків. Рівень концентрації сертраліну у чоловіків юнацького віку на 35 % нижче, ніж у молодих жінок і людей похилого віку[28].
При терапевтичних концентраціях СІЗЗС в крові не існує чіткої кореляції між дозуванням препарату та клінічною реакцією, тобто нарощування дозування препарату не впливає суттєво на його лікувальний ефект. Тому лікарський моніторинг (вимірювання концентрації препарату в крові) під час застосування СІЗЗС в більшості випадків не проводиться. Проводити його має сенс перш за все у хворих з індивідуальними особливостями метаболізму — уповільненим або прискореним процесом виведення, який обумовлює більш високу або більш низьку концентрацію ліків в крові[28].
Всі препарати групи СІЗЗС з високою активністю зв'язуються з білками плазми (95-96 % флуоксетину, пароксетину та сертраліну, що циркулюють в крові, знаходяться у зв'язаному стані), що визначає низьку ефективність гемодіалізу з метою виведення цих препаратів при отруєннях, викликаних їхнім передозуванням[7].
Побічні ефекти
Найбільш частими побічними ефектами СІЗЗС є шлунково-кишкові розлади, такі як нудота, блювання, диспепсія, болі в животі, діарея, закрепи. Можливий і розвиток анорексії з втратою ваги[3]. Шлунково-кишкові побічні дії, особливо нудота, часто розвиваються на 1-му — 2-му тижні терапії і зазвичай проходять швидко (тоді як побічні ефекти з боку центральної нервової системи, включаючи порушення сну, можуть зберігатися тривалий час). Хоча СІЗЗС часто викликають помірне зниження маси тіла при короткочасній терапії з метою купірування, відомо також про можливості збільшення ваги при тривалій підтримуючій терапії деякими, але не всіма СІЗЗС[4].
До побічних ефектів СІЗЗС належать також безсоння, загострення тривоги, головний біль, запаморочення, відсутність або зниження апетиту, фізична слабкість, підвищена стомлюваність, сонливість, тремор, пітливість, сексуальні порушення (ослаблення лібідо або потенції, гальмування (уповільнення) еякуляції або аноргазмія, фригідність), екстрапірамідні розлади[33][42] (акатизія, гостра дистонія, паркінсонізм і стани, подібні до пізньої дискінезії[33]), гіперпролактинемія (підвищення пролактину)[43][44], остеопороз[45].
Безсоння — один з найбільш частих побічних ефектів СІЗЗС, що виникає в 20-25 % випадків. У дослідженнях, що включали застосування полісомнографії, відзначалося зниження ефективності сну на тлі прийому СІЗЗС, збільшення кількості повних або часткових пробуджень[46].
Крім того, можливі дратівливість, агресивність, підвищена збудливість і нервозність, дисфорія, інверсія знака фази з депресії в манію або гіпоманію або почастішання і прискорення циклу з формуванням «швидкого циклу»[46][47][48].
Нерідко відзначалися випадки так званого СІЗЗС-індукованого апатичного синдрому — стану при прийомі СІЗЗС, що характеризується втратою мотивації та емоційним притупленням, які не є результатом седації або симптомом депресії; цей синдром носить дозозалежний характер і має зворотній розвиток при скасуванні, призводить до значного зниження якості життя у дорослих, соціальних труднощів та появи труднощів у навчанні у підлітків[49][50].
Можливі також лейкопенія, тромбоцитопенія[7], шлунково-кишкові кровотечі[2][51][52][53][54], внутрішньочерепні крововиливи (ризик цього побічного ефекту дуже низький)[55], підвищений ризик сонячних опіків[56], підвищення рівня холестерину[57], неспецифічні зміни на ЕКГ[7]. Рідкісними побічними ефектами СІЗЗС є брадикардія, гранулоцитопенія, судоми, гіпонатріємія, ураження печінки, серотоніновий синдром[58], набряки[59]. Іноді прийом СІЗЗС призводить до розвитку глаукоми[60][61].
СІЗЗС на пізньому терміні вагітності можуть чинити тератогенну дію[28][62]. При їх прийомі підвищується також ризик самовільних абортів[63][64][65], передчасних пологів[65][66][67] та низької маси тіла у новонароджених[65]. Застосування СІЗЗС під час третього триместру вагітності пов'язане з симптомами відміни у новонароджених, а також з підвищеним ризиком легеневої гіпертензії[51]. Висловлюється твердження, що прийом пароксетину[65][68] і флуоксетину в першому триместрі вагітності підвищує ризик порушень розвитку серця у плоду[68][69], хоча ці дані не завжди підтверджуються[63][64]. Наявні також дані про те, що прийом інгібіторів зворотного захоплення серотоніну під час вагітності може, ймовірно, призводити до порушень психічного розвитку у дітей, зокрема до розладів аутистичного спектра[66][70].
У перші дні застосування флуоксетину, а також, можливо, і на подальших етапах лікування можуть спостерігатися акатизія, головні болі, порушення гостроти зору, алергічні реакції, переважно шкірні[7]. При застосуванні флуоксетину вкрай рідко спостерігалися випадки злоякісного нейролептичного синдрому[28].
Циталопрам у дозах понад 40 мг на день може викликати зміни електричної діяльності серця, що порушує ритм, включаючи смертельно небезпечну піруетну тахікардію (Torsade de Pointes). Цей ризик особливо великий для пацієнтів, які вже потерпають від захворювань серця, а також для пацієнтів з низьким рівнем калію та магнію в крові[71].
Для зменшення побічних впливів на організм людини антидепресанти починають приймати в малих дозах і поступово протягом декількох тижнів дози антидепресантів збільшують до рекомендованої величини. Однак у деяких випадках депресій антидепресанти необхідно відразу приймати починаючи з рекомендованої дози.
Сексуальна дисфункція
СІЗЗС можуть викликати різні види сексуальної дисфункції, такі як аноргазмія, еректильна дисфункція та зниження лібідо[8]. Статеві дисфункції виявляються у 30–50 % пацієнтів, які отримують СІЗЗС[4] (за іншими даними — 25-73 %[72]), і є найбільш поширеною причиною відмови від прийому цих препаратів[73]. У багатьох людей сексуальні функції відновлюються після відміни антидепресантів, однак у деяких пацієнтів сексуальні побічні ефекти зберігаються на невизначений термін після припинення прийому препарату[74].
Пароксетин викликає статистично більш значимий рівень сексуальної дисфункції, ніж інші антидепресанти цієї групи[73]. Найрідше викликає сексуальну дисфункцію флувоксамін[9].
Затримка оргазму[73][75] або відсутність оргазму[75] — це переважаючий сексуальний побічний ефект у СІЗЗС[73][75]. Наступна за частотою сексуальна дисфункція — зниження лібідо; найменш поширені при лікуванні цими препаратами скарги на порушення ерекції і зниження чутливості статевих органів. Крім того, можливі й інші сексуальні побічні дії: зниження сексуального потягу, прискорений оргазм, збільшення тривалості ерекції та ін.[73]
Сексуальні побічні ефекти СІЗЗС залежать від дози, більш високі дози викликають їх значно частіше[73].
Існують різні підходи до вирішення цієї проблеми[72] :
- Застосування антидепресанту без зниження його дози (даний підхід дозволяє визначити, чи не редукуються в подальшому симптоми сексуальної дисфункції через адаптації організму до дії антидепресанту - що, проте, відбувається лише у 10% пацієнтів) [72].
- Зниження дози [46][72][76].
- Перехід на інший антидепресант, який характеризується меншим ризиком сексуальної дисфункції[72][76].
- «Лікарські канікули», тобто скасування антидепресанту на кілька днів[46][72] (для препаратів з відносно коротким періодом напіввиведення[46]). Виправданість застосування цього методу є сумнівною, оскільки «лікарські канікули» збільшують ризик рецидиву депресії, а при поновленні прийому антидепресанту сексуальна дисфункція може виникнути знову[75].
- Прийом добової дози антидепресанту приблизно за добу до статевого акту (щоб рівень препарату в організмі був максимально низьким)[72].
- Додавання до антидепресантів іншого препарату, здатного усунути сексуальну дисфункцію[75][76].
Для лікування сексуальної дисфункції, викликаної СІЗЗС, можуть застосовуватися такі препарати:
- Бупропіон[45][46][72][77] (інгібітор зворотного захоплення норадреналіну / дофаміну — СІЗЗНіД)
- Буспірон[45][46][75][78] (частковий агоніст 5-HT 1A рецепторів)
- Ципрогептадин[46][78][79] (антагоніст 5- HT2-рецепторів)
- Метилфенідат[80] (стимулятор)
- Міртазапін[78] (норадренергічний і специфічний серотонінергічний антидепресант)
- Тразодон[80] (специфічний серотонінергічний антидепресант)
- Амфетамін (стимулятор)
- Амантадин[46][78] (противірусний препарат)
- Праміпексол[80] (агоніст дофаміну)
- Ропінірол[80] (агоніст дофаміну)
- Гінгко білоба[78]
- Йохімбін[46][78][79]
- Силденафіл (Віагра)[45][72][77]
- Тадалафіл (Сіаліс)[45][77]
- Гель тестостерону[72]
Щодо деяких з цих препаратів були вказані лише поодинокі випадки їх використання, що ймовірно демонструють їхню ефективність[78].
При огляді 23 рандомізованих плацебо-контрольованих досліджень, які включили 1886 пацієнтів, було виявлено, що ефективною стратегією при лікуванні сексуальної дисфункції, викликаної прийомом антидепресантів, є призначення силденафілу або тадалафілу чоловікам, а жінкам — призначення бупропіону у високих дозах; ефективність інших препаратів сумнівна[77].
Корисними при сексуальній дисфункції, пов'язаній з прийомом СІЗЗС, також можуть бути здоровий спосіб життя (що включає, наприклад, зниження ваги, фізичні вправи, відмова від куріння і вживання алкоголю) і когнітивно-поведінкова терапія[80].
З іншого боку, ефект СІЗЗС, що полягає в уповільненні сексуального збудження, може використовуватися при лікуванні передчасної еякуляції[81].
Ризик суїциду
Кілька досліджень показали, що використання СІЗЗС пов'язане з більш високим ризиком суїцидальної поведінки у дітей та підлітків[82][83][84][85][86], а також, ймовірно, у молодих дорослих[85]. Наприклад, в 2004 році Управління з контролю якості харчових продуктів і лікарських засобів США (англ. Food and Drug Administration, FDA, USFDA) проаналізувало клінічні дослідження на дітях з великим депресивним розладом і виявило статистично значуще збільшення ризику «можливих суїцидальних думок і суїцидальної поведінки» у приблизно 80 % досліджуваних[87].
Думка щодо того, чи можуть СІЗЗС підвищувати ризик самогубства у дорослих пацієнтів, є дискусійною. Відомості щодо цього суперечливі[88][89][90][91][92]. Наприклад, в 2005 році був проведений мета-аналіз 702 рандомізованих контрольованих досліджень (РКД), куди увійшло понад 87 000 пацієнтів (Fergusson і співавт.); цей аналіз показав значне підвищення ризику суїцидальних спроб — але незавершених суїцидів — при прийомі СІЗЗС у порівнянні з плацебо[93]. З іншого боку, автори мета-аналізу 277 РКД, в який увійшли 40 000 пацієнтів (Gunnell і співавт.), не виявили жодних доказів на користь підвищення ризику суїцидів при прийомі СІЗЗС[1] .
Мета-аналіз 342 РКД за участю більше 99 000 пацієнтів (Stone і співавт.) показав, що використання антидепресантів пов'язане з підвищеним ризиком суїцидальної поведінки у дітей, підлітків і молодих дорослих[51]. За результатами проведеного в 2006 році Управлінням з контролю якості харчових продуктів і лікарських засобів США аналізу 372 плацебо-контрольованих випробувань СІЗЗС і схожих з ними препаратів, які охопили близько 100 000 пацієнтів, приблизно до 40-річного віку ці ліки стимулюють суїцидальну поведінку, а у пацієнтів в більш старшому віці цей показник падає[94].
Фахівцями наголошується, що СІЗЗС, як і трициклічні антидепресанти, можуть привести до виникнення або посилення суїцидальних думок і суїцидальних спроб на ранніх стадіях лікування; ймовірно, в зв'язку з тим, що на початку лікування представники цієї групи препаратів здатні викликати збудження і активацію[1] . На фоні затримки помітного покращення від початку прийому антидепресантів настрій залишається зниженим, при цьому спостерігаються чітко виражені почуття провини і безнадійності, проте енергійність і мотивація поліпшуються, що й може призвести до посилення суїцидальних тенденцій. Схожа ситуація може виникати у пацієнтів, у яких розвинулися акатизія або тривога, викликані прийомом деяких СІЗЗС[95].
Акатизія, яка може виникнути в результаті побічної дії СІЗЗС, здатна сама по собі обумовлювати підвищений ризик самогубства внаслідок сполучених з нею таких, що тяжче переносяться дискомфорту і занепокоєння, ажитації та імпульсивності[96].
Варто зазначити, що при наявності у пацієнта суїцидальних думок застосовувати антидепресанти зі стимулюючим ефектом вкрай небажано, так як стимулюючі препарати, активуючи насамперед психомоторну сферу, можуть сприяти реалізації суїцидальних намірів. Тому бажано застосовувати антидепресанти з седативним ефектом[97]. З препаратів групи СІЗЗС до стимулюючих антидепресантів відносять флуоксетин[3]. Циталопрам деякі автори відносять до антидепресантів збалансованого дії[3], інші — до антидепресантів-стимуляторів[6][98]. Не існує єдиної думки, до якої з цих груп відносити пароксетин[27][98][99].
Стимулююча (як і седативна) дія антидепресантів починає проявлятися в перші ж тижні прийому, на відміну від терапевтичної[3]. Збудження та безсоння, які можуть виникнути при прийомі СІЗЗС внаслідок стимулюючого ефекту, можна усунути шляхом призначення транквілізатора без скасування антидепресанта[40].
Загалом ризик суїциду при призначенні СІЗЗС нижче, ніж при призначенні трициклічних антидепресантів[1] [100]. Селективні інгібітори зворотного захоплення серотоніну менш небезпечні при передозуванні в плані суїцидальних намірів у порівнянні зі старими антидепресантами (ТЦА, інгібіторами МАО)[9][101]. Смертельні результати при передозуванні частіше відмічалися при комбінованому застосуванні СІЗЗС з іншими препаратами, особливо з трициклічними антидепресантами[9].
Іноді відзначається, що СІЗЗС можуть викликати збудження і суїцидальну поведінку навіть у здорових добровольців[102].
Манія та гіпоманія
Прийом антидепресантів СІЗЗС може призводити до виникнення маніакального стану[46][59][103][104]. Ризик розвитку манії особливо характерний для флуоксетину, в меншій мірі — для пароксетину, однак у пароксетину цей ризик все ж вище, ніж у інших представників групи СІЗЗС[31][47][59].
Загалом ризик інверсії афекту (розвитку манії або гіпоманії) характерний для антидепресантів різних груп[103]. Але у пацієнтів з уніполярною депресією інверсія афекту відбувається рідко, на відміну від пацієнтів з біполярним афективним розладом, особливо I типу (при біполярному розладі II типу ризик цього побічного ефекту проміжний)[104]. У пацієнтів з біполярним афективним розладом антидепресанти можуть, крім того, викликати швидку циклічність[78], змішані стани, негативно впливати на перебіг хвороби загалом[105] .
Трициклічні антидепресанти при біполярному афективному розладі індукують манію або гіпоманію набагато частіше, ніж антидепресанти групи СІЗЗС. Застосування СІЗЗС пов'язане з низьким ризиком інверсії афекту, якому легко можна запобігти нормотиміками[106] (антидепресанти в якості монотерапії застосовувати у пацієнтів з біполярним розладом не рекомендується, вони можуть використовуватися тільки як доповнення до нормотиміків[107]).
Частота випадків інверсії афекту щодо антидепресантів різних груп в наукових публікаціях різниться, але все ж описане триразове перевищення частоти зміни фаз при застосуванні трициклічних антидепресантів в порівнянні з СІЗЗС[1] .
Переважна кількість фахівців сходяться на тому, що трициклічні антидепресанти при біполярному розладі слід призначати тільки у разі значної тяжкості депресивних розладів коротким курсом (і неодмінно в комбінації з літієм або іншими нормотиміками). Перевагу слід віддавати антидепресантам з групи СІЗЗС або бупропіону.[108]
З іншого боку, існують дослідження, які показують, що у пацієнтів з уніполярною депресією, на відміну від біполярної, СІЗЗС викликають перехід в манію або гіпоманію дещо частіше, ніж трициклічні антидепресанти[108].
За деякими даними, діти і підлітки особливо схильні до розвитку манії, індукованої СІЗЗС[109].
У рідкісних випадках інверсія афекту може виникати як наслідок скасування антидепресанту. Найчастіше виникнення манії при цьому відзначалося внаслідок скасування трициклічних антидепресантів (у пацієнтів, які потерпають від уніполярної депресії) та внаслідок скасування СІЗЗС (у пацієнтів, які потерпають від біполярної депресії)[110].
Синдром відміни
Ризик синдрому відміни характерний для антидепресантів різних груп (СІЗЗС, інгібітори МАО, трициклічні антидепресанти) і може включати в себе як соматичну, так і психічну симптоматику[111]. Синдром відміни СІЗЗС може виникнути в перші кілька днів після відміни препарату і спонтанно проходить протягом декількох тижнів[112][113][114].
Для СІЗЗС з коротким періодом напіввиведення (пароксетин та ін.), характерний розвиток більш важкого синдрому відміни, ніж для СІЗЗС з тривалим періодом напіввиведення (флуоксетин та ін.). У пацієнтів, які отримували СІЗЗС з тривалим періодом напіввиведення, розвиток реакцій відміни може бути відстроченим[115].
Скасування пароксетину найбільш часто призводить до цього синдрому в порівнянні з іншими СІЗЗС.[112][116] Скасування флувоксаміну також нерідко викликає цей синдром; значно рідше його викликає скасування флуоксетину або сертраліну.[117]
Синдром відміни СІЗЗС в тих чи інших випадках може включати в себе такі симптоми, як запаморочення, втома, слабкість, головний біль, біль у м'язах, парестезії, нудота[112], блювання, діарея, зорові порушення, безсоння, тремор, нестійкість ходи, дратівливість[116], астенія[118], тривожність, апатія, нічні кошмари[115], нервозність, ажитація[119], коливання настрою, рухові порушення[114], манія або гіпоманія, панічні атаки, грипоподібні симптоми, аритмії[111]. Варто відзначити, що відмінності в проявах синдрому відміни між пацієнтами, що страждають депресією, і пацієнтами, що страждають тривожними розладами, відсутні[120].
При виникненні важких проявів синдрому відміни рекомендується відновити прийом антидепресанту з подальшим поступовим зниженням дозування в залежності від переносимості[112].
Для профілактики синдрому відміни (а також для попередження рецидиву депресії) бажано скасовувати антидепресанти поступово, з послідовним зниженням дози протягом як мінімум 4 тижнів. При виникненні синдрому відміни або в разі, якщо препарат приймався протягом 1 року або більше, період зниження дозувань повинен бути більш тривалим[3].
Застосування СІЗЗС під час вагітності (як і трициклічних антидепресантів) може призводити до синдрому відміни у новонароджених; частота виникнення синдрому в цих випадках невідома[121].
У 2012 році в журналі "Addiction" була опублікована стаття, в якій заявлялося про подібність синдрому відміни СІЗЗС і синдрому відміни бензодіазепінів; на думку авторів статті, було б невірно говорити про ці реакції як про складову лише синдрому залежності від бензодіазепінів, а не від антидепресантів групи СІЗЗС[122].
Лікарські взаємодії
Взаємодії з іншими ліками при прийомі СІЗЗС пов'язані з їхньою здатністю впливати на ізоферменти цитохромуР450. Одночасне застосування з іншими лікарськими засобами — один з головних чинників ризику небажаних ефектів антидепресантів цієї групи. Високий ризик лікарських взаємодій існує при прийомі флуоксетина, що взаємодіє з чотирма видами ізоферментів цитохрому Р450 — 2 D62, C9 / 10, 2 C19 і 3 A3 / 4 — і флувоксаміну, що взаємодіє з ізоферментами 1 A2, 2 C19 і 3 A3 / 4[40]. Потужним інгібітором ферментів печінки є пароксетин. Сертралін менш проблемний в цьому відношенні, хоча його вплив на інгібування ферментів залежить від дози; циталопрам і есциталопрам порівняно безпечні[2].
СІЗЗС не слід комбінувати з інгібіторами МАО, так як це може викликати тяжкий серотоніновий синдром[123].
При призначенні СІЗЗС сумісно з ТЦА останні необхідно застосовувати в менших дозах і стежити за їхнім рівнем у плазмі крові, оскільки таке поєднання може призвести до підвищення рівня ТЦА в крові і до підвищеного ризику токсичності[78].
Одночасне застосування СІЗЗС і солей літію підсилює серотонінергічні ефекти антидепресантів, а також підсилює побічні ефекти солей літію і змінює їхні концентрації в крові[124].
СІЗЗС можуть посилювати екстрапірамідні побічні ефекти типових нейролептиків. Флуоксетин і пароксетин з більшою ймовірністю, ніж інші СІЗЗС, викликають підвищення рівня типових нейролептиків в крові і, відповідно, підсилюють їхні побічні ефекти або токсичність[78]. Концентрація в крові багатьох атипових нейролептиків при прийомі СІЗЗС теж підвищується[29].
Циметидин може призводити до пригнічення метаболізму СІЗЗС, підвищення їхньої концентрації в крові з посиленням їхньої основної дії та побічних ефектів[124].
СІЗЗС підвищують концентрацію бензодіазепінів в плазмі крові[78].
Варфарин у поєднанні з СІЗЗС призводить до збільшення протромбінового часу та підвищення кровоточивості[124].
При одночасному прийомі з СІЗЗС аспірину чи інших нестероїдних протизапальних препаратів[9], а також антикоагулянтів і антиагрегантів[53] підвищується ризик шлунково-кишкових кровотеч[9][53]. Знеболюючі групи нестероїдних протизапальних препаратів (аспірин, ібупрофен, напроксен) можуть знижувати ефективність СІЗЗС[125][126] :
У поєднанні з алкоголем або седативними, снодійними препаратами СІЗЗС призводять до посилення пригнічуючого впливу седативних та снодійних засобів і алкоголю на ЦНС з розвитком небажаних ефектів[124].
Деякі препарати можуть збільшити токсичність СІЗЗС, наприклад золпідем [127].
СІЗЗС можуть потенціювати розвиток екстрапірамідних розладів, викликаних застосуванням бупропіону і психостимулятор ів[28].
Деякі антибіотики (зокрема, еритроміцин) можуть підвищувати концентрацію сертраліну і циталопраму в крові і навіть викликати психоз при поєднанні з флуоксетином (кларитроміцин)[118].
У пацієнтів, які приймають СІЗЗС, може бути ослаблена анальгетична дія трамадолу чи кодеїну[128].
Деякі СІЗЗС несприятливо взаємодіють зі статинами — наприклад, флуоксетин в поєднанні з деякими статинами здатний викликати прояви міозиту[118].
СІЗЗС сильно послаблюють ефекти триптаміну (наприклад, псилоцибіну), ЛСД, психоделіків сімейства 2C і т. ін. та майже повністю прибирають серотонінергічні ефекти МДхx (наприклад, МДМА, метилону, бутилону).
Лікарські взаємодії окремих СІЗЗС Пароксетин. Вальпроат натрію призводить до уповільнення метаболізму пароксетину і підвищує його концентрацію в крові. Пароксетин уповільнює метаболізм деяких нейролептиків (пімозид, етаперазин та ін.) І трициклічних антидепресантів і підвищує їхню концентрацію в крові з можливим посиленням їхньої побічної дії[124].
Флувоксамін. Уповільнює метаболізм галоперидолу (а також інших нейролептиків групи похідних бутирофенона) і збільшує його концентрацію в крові в 2 рази (одночасно збільшується концентрація флувоксаміну в 2-10 разів)[124], в результаті чого вона може досягати токсичного рівня[46]. При поєднанні флувоксаміну з атиповими нейролептиками оланзапіном[118] або клозапіном — також уповільнення метаболізму нейролептика і збільшення його концентрації в крові[124] (при поєднанні з клозапіном — в кілька разів[118]). Крім того, флувоксамін уповільнює метаболізм деяких трициклічних антидепресантів з можливим підвищенням їхньої концентрації і розвитком інтоксикації; до аналогічних ефектів призводить спільне застосування флувоксаміну з бета-адреноблокаторами, теофіліном, кофеїном, альпразоламом, карбамазепіном[124].
Флуоксетин. Антибіотики — макроліди (еритроміцин, кларитроміцин та ін.) Підвищують концентрацію в крові флуоксетину з можливим розвитком токсичних явищ. Аналогічним чином діє флуоксетин на метаболізм таких препаратів, як ТЦА, тразодон, альпразолам, бета-адреноблокатори, карбамазепін, вальпроат натрію[124], фенітоїн[46], барбітурати. Флуоксетин посилює седативну дію і рухову загальмованість при прийомі барбітуратів і тріазолобензодіазепінів (альпразолама, триазолама). Зменшує протитривожну дію буспірону. Літій підсилює як антидепресивну, так і токсичну дію флуоксетину[129]. Флуоксетин викликає підвищення рівня основного метаболіту бупропіона — гідроксил бупропіона, здатне призвести до клінічних проявів токсичного впливу цього метаболіту: кататонії, розгубленості та збудження[28]. При застосуванні флуоксетину спільно з блокаторами кальцієвих каналів (верапаміл, ніфедипін) відзначалися головні болі, набряки, нудота[130].
Сертралін. Уповільнює метаболізм дезипраміну (а також іміпраміну) і збільшує концентрацію цього антидепресанту в крові на 50 %. Знижує плазмовий кліренс діазепаму і толбутаміду, незначно підвищує їхню концентрацію у крові. Підсилює побічні ефекти солей літію, однак вплив сертраліну на концентрацію солей літію в крові не виявлено[124].
Серотоніновий синдром
Рідкісний, проте потенційно смертельно небезпечний побічний ефект антидепресантів, який може виникати при комбінованому прийомі СІЗЗС з деякими іншими препаратами, які впливають на рівень серотоніну в ЦНС (особливо антидепресантами з серотонінергічною дією). Ризик розвитку серотонінового синдрому найбільш високий при одночасному застосуванні СІЗЗС і інгібіторів МАО[123].
До клінічних проявів серотонінового синдрому відносять симптоми трьох груп: психічні, вегетативні і нервово-м'язові порушення[9]. Можуть розвиватися ажитація, тривога, маніакальний синдром[9], гіпоманія, підвищена сприйнятливість, дисфорія, безсоння[131] , галюцинації, делірій, сплутаність свідомості, мутизм, кома[9]. До симптомів вегетативної дисфункції належать болі в животі, пронос, підвищення температури тіла (від 37-38 °C до 42 ° і вище), головні болі, сльозотеча, розширені зіниці, прискорене серцебиття, прискорене дихання, коливання артеріального тиску, нудота[9], блювання, посилення кишкових шумів, слинотеча, припливи[131] , озноб, підвищене потовиділення[132]. До нервово-м'язових порушень належать акатизія, припадки, гіперрефлексія, порушення координації, миоклонус , окулогірні кризи, опістотонус, парестезії, мышечная ригидность , тремор[9], тризм, іноді дизартрія. Найтиповішими і яскравими проявами серотонінового синдрому вважаються клонус і гіперрефлексія[131] .
Важкими ускладненнями серотонінового синдрому є серцево-судинні порушення[123], ДВС-синдром, рабдоміоліз, міоглобінурія, ниркова, печінкова і мультиорганна недостатність, метаболічний ацидоз[9], гіперкаліємія, респіраторний дистрес-синдром дорослих, аспіраційна пневмонія, недостатність кровообігу, інсульт[131] , лейкопенія, тромбоцитопенія, тоніко-клонічні судоми[42].
Крім поєднання з СІЗЗС інгібіторів МАО, до серотонінового синдрому може призвести поєднання з СІЗЗС наступних препаратів:
- трициклічні антидепресанти[131] (кломіпрамін, амітриптилін[9]), тразодон, нефазодон , буспирон[9], венлафаксин, міртазапін[131]
- S-аденозилметионін (SAM, гептрал), 5-гідрокситриптофан (5-HTP, препарати триптофану) — непсихотропні засоби, які забезпечують антидепресивний ефект[133]
- рослинні антидепресивні засоби, що містять звіробій[1]
- нормотиміки: карбамазепін, літій[123]
- атипові антипсихотики: рисперидон, кветіапін, оланзапін, зипразидон[131]
- леводопа[9]
- препарати проти мігрені[9]
- опіоїдні анальгетики[29] (зокрема, трамадол[123], меперидин[28])
- протизастудні засоби, що містять декстрометорфан[123]
- інгібітори кальциневрину[131]
- ліки, що впливають на метаболізм СІЗЗС (ті, що інгібують CYP2D6 і CYP3A4 ізоформи цитохромуР450)[134]
Існують окремі повідомлення про виникнення серотонінового синдрому при монотерапії СІЗЗС на початку курсу лікування, при різкому підвищенні дози або при інтоксикації цим препаратом[9]. Причиною серотонінового синдрому може стати навіть одинична терапевтична доза СІЗЗС[131] .
Для профілактики серотонінового синдрому необхідно обмежувати використання серотонінергічних препаратів в комбінованій терапії[123]. Між відміною СІЗЗС і призначенням інших серотонінергічних засобів слід витримувати проміжок в два тижні[135], так само як і між скасуванням флуоксетина і призначенням інших СІЗЗС[123]. Проміжок не менше п'яти тижнів необхідний між скасуванням флуоксетина і призначенням незворотного ІМАО, для літніх пацієнтів — не менше восьми[123]. При переведенні з необоротних ІМАО на СІЗЗС слід витримувати перерву в чотири тижні; а при переведенні з моклобеміду на СІЗЗС досить 24 годин[123].
При виникненні серотонінового синдрому першим і основним заходом є скасування всіх серотонінергічних засобів[136], що у більшості пацієнтів призводить до швидкого зменшення симптомів протягом 6-12 годин і до їхнього повного зникнення протягом доби[9]. Іншими важливими заходами є симптоматична терапія і індивідуальний догляд[132]. Лікування пацієнтів з серотоніновим синдромом має здійснюватися стаціонарно у відділенні реанімації або інтенсивної терапії за участю терапевтів та токсикологів. При цьому потрібний моніторинг основних функцій організму[131] . У важких випадках — призначення антагоністів серотоніну (ципрогептадин, метісергід)[132] ; дезінтоксикаційна терапія та інші заходи, спрямовані на підтримку життєво важливих функцій[123] : зниження температури тіла, штучна вентиляція легенів[136], зниження артеріального тиску при гіпертензії[134], паралізація за допомогою недеполяризуючих міорелаксантів[131] та ін.
Запобіжні заходи
СІЗЗС з обережністю застосовують у пацієнтів, хворих на епілепсію (необхідний ретельний контроль; при розвитку нападів препарат відміняють), при одночасному проведенні електросудомної терапії (затягування нападів описано на тлі прийому флуоксетину), при серцево-судинних захворюваннях, при грудному вигодовуванні (призначати лише в тому випадку, якщо для цього є чіткі показання: відзначалися випадки несприятливих реакцій у немовлят[9]) та при вагітності[3].
Слід враховувати, що застосування СІЗЗС пов'язане з підвищеним ризиком кровотеч (особливо у осіб похилого віку, які приймають інші препарати, які руйнують слизову оболонку кишечника чи порушують згортання крові). Зокрема, необхідно розглянути призначення гастропротективних препаратів у людей похилого віку, які використовують нестероїдні протизапальні засоби або аспірин[2]. З обережністю призначають СІЗЗС пацієнтам, яким плануються хірургічні операції, а також пацієнтам з порушеним гемостазом[29].
Антидепресанти групи СІЗЗС, хоч і незначно, але можуть впливати на концентрацію уваги і координацію (наприклад, при керуванні автомобілем)[3].
Протипоказання
Маніакальні стани, підвищена чутливість до препарату, супутнє лікування інгібіторами МАО[3], епілепсія, вагітність і годування грудьми[118]. Флуоксетин небажано застосовувати також при наявності в анамнезі манії, індукованої антидепресантами[137].
Флуоксетин протипоказаний при тяжкій нирковій недостатності, пароксетин і циталопрам при тяжкій нирковій недостатності можна застосовувати тільки в менших дозах. При захворюваннях печінки не слід застосовувати сертралін, а флуоксетин і циталопрам допустимо використовувати лише в менших дозах[47].
Пароксетин протипоказаний при нападах глаукоми[27].
У пацієнтів, для яких характерний підвищений ризик шлунково-кишкових кровотеч на тлі прийому СІЗЗС (похилий вік або шлунково-кишкові кровотечі в анамнезі), необхідно уникати використання циталопраму[40].
СІЗЗС не можна застосовувати при отруєннях алкоголем, психотропними засобами та іншими ліками[7].
Критика
Хоча багато дослідників вважають серотонінову гіпотезу вірною, вона часто піддається критиці: заявляється, що строгих наукових підтверджень цієї гіпотези немає. Як стверджують критики, сучасні дослідження нейронауки не дали можливості підтвердити припущення, згідно з якими в основі депресії лежить дефіцит серотоніну в ЦНС. Не підлягає сумніву, що антидепресанти групи СІЗЗС інгібують зворотне захоплення серотоніну, однак значення цього факту в поліпшенні психічного стану пацієнтів береться під сумнів. Проте теза, згідно з якою СІЗЗС виправляють нейрохімічний дисбаланс, як і раніше широко використовується виробниками в їхній рекламі та справляє сильний вплив на споживача[138].
У той час як в ЗМІ широко поширене твердження, що депресію викликає дефіцит серотоніну[139], автори академічних робіт про психіатрію ставляться до цього твердження набагато більш скептично[139][140] .
Дані деяких клінічних досліджень показують зв'язок між прийомом пароксетину, флуоксетину, сертраліну і виникненням ворожості, агресивними діями, суїцидальними вчинками[141]. Ризики самогубства і схильності до самогубства при використанні СІЗЗС значно вище, ніж повідомляють фармацевтичні компанії. Експерти FDA і незалежні дослідники виявили, що великі фармкомпанії приховують випадки суїцидальних думок і вчинків — зокрема, позначаючи їх як «емоційну лабільність». Крім того, щонайменше три компанії: GlaxoSmithKline, Eli Lilly and Company і Pfizer — додавали в результатах клінічних досліджень випадки самогубств і спроб самогубства в групу плацебо, якщо вони відбувалися до того, як пацієнти були рандомізовані по групах. Часто не реєструються події, пов'язані з суїцидальними намірами, викликаними препаратом, якщо вони сталися незабаром після скасування СІЗЗС; нарешті, дані про багато досліджень, які показали небажані результати, повністю приховують[142].
Широку популярність в США отримали випадки суїциду та інших видів агресивної поведінки на тлі прийому флуоксетину (прозаку) і судові позови до фармакологічної компанії Eli Lilly and Company з цього приводу. Загалом проти Eli Lilly було подано 70 позовів. У всіх випадках стверджувалося, що до початку прийому цього препарату пацієнти не відчували потягу до самогубства[143]. Внутрішні документи компанії свідчать, що Eli Lilly тривалий час приховувала інформацію про самогубства внаслідок прийому прозаку при клінічних випробуваннях і пояснювала це передозуванням препарату або проявом депресії[139]. До 2000 року сума компенсацій у зв'язку з прозаком досягла $ 50 млн[144].
За даними ВООЗ, у пацієнтів, що приймають пароксетин, є найбільш важкі в порівнянні з пацієнтами, які приймали будь-які інші антидепресанти, проблеми відміни. GlaxoSmithKline — компанія, яка виробляє пароксетин, — тривалий час заперечувала проблему звикання до цього препарату. У 2002 році FDA опублікувала попередження, а Міжнародна федерація асоціацій фармацевтичних виробників оголосила по американському телебаченню про те, що компанія GlaxoSmithKline винна у введенні громадськості в оману щодо пароксетину[142].
У матеріалах BBC (2002 рік) стверджувалося, що прийом cероксату (пароксетину) може призводити до сильного занепокоєння, актів агресії, до самоушкодження і самогубства, викликати залежність і важкий синдром відміни. Зокрема, за результатами судового засідання в американському штаті Вайомінг було визнано, що сероксат став основною причиною смерті чотирьох людей (вбивство Дональдом Шелом трьох членів своєї сім'ї та його самогубства). Показання на суді давав відомий психіатр Девід Хілі[145].
Як зазначалося в програмі BBC, синдром відміни пароксетину може бути настільки стійким, що поступове зниження дози може здійснюватися надзвичайно повільно. Було виявлено, що за результатами власних досліджень компанії GlaxoSmithKline синдром відміни виникав у більшості здорових добровольців[145], які приймали пароксетин.
Після програми BBC про пароксетин творці програми отримали 1374 листів від глядачів, в основному пацієнтів. У багатьох з них йшлося про акти насильства або самоушкодження, що виникли на початку лікування цим препаратом або безпосередньо після підвищення його дози. Як відзначають Девід Хілі, A. Herxheimer, D.B. Menkes (2006), ці дані не можна вважати лише окремими повідомленнями, так як аналіз чітко вказує на зв'язок цих дій з дозуванням; крім того, самозвіти про акти насильства надавалися пацієнтами, раніше не схильними до агресивних дій; ці дані також узгоджуються з аналізом звітів, що стосуються актів насильства під час прийому пароксетину, наданих британській організації MHRA (The Medicines and Healthcare Products Regulatory Agency) лікарями з 1991 по 2002 рік[141].
Загалом проти компанії було висунуто кілька десятків позовів. Юристам постраждалих сторін вдалося отримати доступ до внутрішньої документації компанії і зробити на підставі її вивчення висновок, що GlaxoSmithKline ще у 1989 році мала відомості про восьмикратне підвищення ризику самогубства при прийомі її препаратів[146].
У своїй статті, опублікованій в журналі BMJ в 2015 році, Девід Хілі називає серотонінову гіпотезу «міфом», що поширився в суспільстві завдяки активному прагненню фармацевтичних компаній та психіатрів просувати на ринок антидепресанти групи СІЗЗС, терапевтичний ефект яких насправді не доведений. Хілі зазначає, що СІЗЗС неефективні при важких суїцидальних депресіях, для яких характерний, мабуть, надлишок кортизолу, а не брак серотоніну[147].
Публікація Хілі викликала ряд заперечень — зокрема, в тому ж журналі була надрукована стаття Олександра Ленгфорда, в якій говорилося, що психіатри не є ледачими редукціоністами, якими має намір подати їх Хілі: вони чудово усвідомлюють, що механізми дії антидепресантів не до кінця відомі, але, проте, антидепресанти працюють, і механізм їхньої дії може бути різноманітний. Ленгфорд підкреслює, що антидепресанти СІЗЗС стали так поширені в клінічній практиці не через передбачувану змову лікарів і фармацевтів, а через кращий (у порівнянні з ТЦА) профіль побічних ефектів і низьку токсичність при передозуванні[148].
Систематизований огляд 29 опублікованих і 11 неопублікованих клінічних досліджень (автори огляду — C. Barbui, T. Furukawa, A. Cipriani, 2008) показав, що пароксетин не перевищує плацебо щодо загальної ефективності і переносимості лікування. Дані результати не були спотворені вибірковим відбором опублікованих досліджень[149].
За даними опублікованого в журналі Lancet мета-аналізу досліджень, в яких оцінювалося застосування СІЗЗС у дітей і підлітків у віці від 5 до 18 років (автори мета-аналізу — C.J. Whittington, T. Kendall, P. Fonagy та ін., 2004), при обліку неопублікованих досліджень сприятливий профіль ризик-користь змінився для деяких СІЗЗС на несприятливий[150].
У 2008 році було проведено аналіз (Turner і співавтори) як опублікованих, так і неопублікованих досліджень щодо дії 12 антидепресантів; дані цих досліджень були надані авторам аналізу Управлінням із санітарного нагляду за якістю харчових продуктів і медикаментів (Food and Drug Administration — FDA)[151]. У число цих 12 антидепресантів увійшли в тому числі препарати групи СІЗЗС: циталопрам, есциталопрам, флуоксетин, пароксетин і сертралін[152]. Було виявлено, що 94 % досліджень з тих, що публікувалися раніше показали перевагу антидепресантів в порівнянні з плацебо; однак, розглянувши результати як опублікованих, так і неопублікованих досліджень, Turner із співавторами виявили, що лише близько 51 % з них демонструють перевагу в порівнянні з плацебо. З 74 розглянутих досліджень тільки 38 мали позитивні результати, і майже всі вони були опубліковані. Дослідження ж з негативними або сумнівними результатами виявилися переважно або не опублікованими (22 дослідження), або опублікованими з спотворенням результатів, в результаті чого вони поставали як позитивні (11 досліджень)[151].
У книзі відомого американського психолога Ірвінга Кірша «Нові ліки імператора: Руйнування міфу про антидепресанти» (The Emperor's New Drugs: Exploding the Antidepressant Myth by Irving Kirsch) описані результати огляду досліджень, дані яких були отримані з FDA, в тому числі досліджень, результати яких замовчувалися фармкомпаніями, оскільки ці результати були негативними[153]. Кірш розглядав дані про клінічні випробування, які надавалися FDA для попереднього схвалення шести найбільш широко використовуваних антидепресантів, в тому числі представників групи СІЗЗС прозаку (флуоксетин), паксилу (пароксетину), золофту (сертраліну) і селекси (циталопрама). Загалом було 42 клінічних випробувань 6 препаратів. За даними Кірша, результати більшості з них виявилися негативними[153].
Проаналізувавши ці дослідження, Кірш відзначав, що різниця між препаратами і плацебо в середньому становила лише 1,8 бала за шкалою Гамільтона — різниця хоч і значуща статистично, але безглузда клінічно; причому ці результати були майже однакові для всіх шести препаратів. Проте, оскільки дослідження з позитивними результатами широко публікувалися, а дослідження з негативними результатами ховалися, громадськість і медичні працівники прийшли до переконання, що ці препарати — це високоефективні антидепресанти[153].
Згідно з даними мета-аналізу, проведеного Ірвінгом Кіршем і співавторами, різниця між антидепресантами і плацебо досягала клінічного значення лише при дуже тяжкій депресії[14] (при більш ніж 28 балах за шкалою Гамільтона). У мета-аналіз увійшли дані щодо чотирьох антидепресантів, надані FDA, включаючи флуоксетин і пароксетин[152].
Кірш звернув увагу і на той факт, що деякі препарати, які не є антидепресантами (опіати, седативні засоби, стимулятори, рослинні лікарські засоби та ін.), надають при депресії таку ж дію, як і антидепресанти. Виявивши, що майже будь-яка таблетка з побічними ефектами була трохи більш ефективною при лікуванні депресії, ніж інертне плацебо, Кірш висунув гіпотезу, що наявність побічних ефектів дозволяла пацієнтам, які брали участь в дослідженнях, здогадатися, що вони отримують активне лікування, а не плацебо, і цей здогад, як підтвердили інтерв'ю з пацієнтами і лікарями, в деяких випадках призводив до поліпшення стану. Мабуть, причина того факту, що антидепресанти, схоже, працюють краще при купіруванні тяжкої депресії, ніж в менш тяжких випадках, полягає в тому, що пацієнти з тяжкими симптомами, швидше за все, отримують більш високі дози і, відповідно, відчувають більше побічних ефектів[153].
Результати проведеного Кіршем мета-аналізу викликали широкий резонанс і обговорювалися як в наукових журналах, так і в популярних засобах масової інформації[18].
В іншому аспекті, ніж І. Кірш, підходить до критики застосування антидепресантів відомий журналіст Роберт Уитакер , автор книги «Анатомія епідемії: стимулятори, психотропні препарати і неймовірний бум психічних розладів у США», що отримала в 2011 році премію Ассоциации журналистских и издательских расследований за краще журналістське розслідування 2010 року (як відзначили представники Асоціації, «ця книга являє собою глибокий аналіз медичних і наукових публікацій, багатий переконливими лаконічними прикладами»)[154]. За твердженням Вітакера, саме застосування психотропних препаратів призводить до того, що у пацієнтів з діагнозами депресії, шизофренії та іншими психічними розладами починає розвиватися «хімічний дисбаланс»[153].
Вітакер зазначає, що кількість непрацездатних пацієнтів з психічними розладами значно зросла з середини 1950-х років — з того часу, коли почали застосовуватися психотропні препарати, — і психічні захворювання стали часто купірувати хронічний перебіг. Причина цього, на думку Вітакера, знаходиться у впливі препаратів на нейромедіатори: зокрема, коли антидепресанти групи СІЗЗС збільшують рівень вмісту серотоніну в синапсах, це викликає компенсаторні зміни (за принципом негативного зворотного зв'язку). У відповідь на високий рівень вмісту серотоніну нейрони, що його виділяють (пресинаптические нейрони) починають виділяти його менше, а постсинаптичні нейрони стають нечутливими до нього[153].
Після кількох тижнів прийому психотропних препаратів компенсаторні зусилля мозку стають безрезультатними, і виникають побічні ефекти, які відображають механізм дії препаратів. Наприклад, СІЗЗС можуть викликати епізоди манії через надлишок серотоніну. У міру появи побічних ефектів їх часто лікують іншими препаратами, і багатьом пацієнтам в кінцевому рахунку призначається коктейль з психотропних засобів, що прописуються для коктейлю з діагнозів (призначення «стабілізаторів настрою» при діагнозі «біполярний афективний розлад» та ін.)[153].
В результаті при тривалому застосуванні психотропних засобів виникають довготривалі зміни в функціонуванні нейронів. Згідно Вітакера, зійти з прийому препаратів надзвичайно важко, оскільки, коли їх прийом припиняється, компенсаторні механізми залишаються без протидії. У разі, якщо припиняється прийом антидепресанту групи СІЗЗС, рівень вмісту серотоніну стрімко падає, оскільки пресинаптичні нейрони не виділяють його в нормальних кількостях, а постсинаптичні нейрони вже не володіють достатньою кількістю рецепторів до нього. (Аналогічним чином може піднятися рівень вмісту дофаміну, коли скасовуються антипсихотичні препарати.)[153]
Всі ці фактори, як вважає Вітакер, призводять до ятрогенної (тобто ненавмисної медикаментозно обумовленої) епідемії дисфункції мозку[153].
На початку 1990-х років відомий американський психіатр, автор багатьох наукових праць, книг і статей, видавець, член Американської психіатричної асоціації Пітер Бреггін припустив наявність проблем в дослідницькій методології селективних інгібіторів зворотного захоплення серотоніну. Уже в 1991 році у своїй книзі «Моя відповідь прозаку» (англ. Talking Back to Prozac) він стверджував, що прийом прозаку викликає прояви насильства, суїцидальні думки і маніакальні стани. Бреггін розробляв цю тему в багатьох подальших книгах і статтях по відношенню до всіх нових антидепресантів. У 2005 році Управління з контролю якості харчових продуктів і лікарських засобів США стало вимагати нанесення на упаковку антидепресантів СІЗЗС обрамленого застереження — попередження про зв'язок прийому препарату з суїцидальних поведінкою у дітей[155]. Пізніше це попередження поширилося і на молодих повнолітніх (в США — від 18 до 21 року). Також, поряд зі згаданими чорними рамками, з'явилися нові попередження загального плану. У них були вказані багато інших негативних ефектів, вперше позначені Бреггіном в його книзі «Отруйна психіатрія» (англ. Toxic Psychiatry): Управління з контролю якості харчових продуктів і лікарських засобів особливо відзначило викликані препаратами «ворожість», «дратівливість» і «маніакальні стани» . В 2006 році воно розповсюдило попередження на дорослих споживачів препарату пароксетину[156]. Ці заходи Управління зробило тільки через 15 років після того, як Бреггін вперше написав на дану тему.
Бреггін також стверджував, що в дійсності антидепресанти не чинять терапевтичного ефекту і що враження, ніби вони працюють, створюється ефектом плацебо, а також в деяких випадках — тимчасовим полегшенням завдяки спричиненою ними ейфорією або емоційним сплощенням[157].
На відміну від книги Бреггіна «Моя відповідь прозаку», яка після виходу була практично проігнорована пресою, книга «Бумеранг прозаку» (англ. Prozac Backlash), критична праця про СІЗЗС гарвардського психіатра Джозефа Гленмюллена, отримала широке висвітлення в засобах масової інформації[158]. Бреггін висловив невдоволення з цього приводу у своїй наступній книзі «Книга фактів про антидепресанти» (The Antidepressant Fact Book):
| Науковий аналіз, виконаний Гленмюлленом у 2000 році, щодо того, як СІЗЗС можуть викликати суїцидальні наміри, прояви насильства та інші поведінкові відхилення, в основному той же самий, що й аналіз в моїх попередніх докладних аналітичних дослідженнях ... сотнях моїх виступів в ЗМІ та в моїх показаннях свідків по судовим справам, до яких Гленмюллен також мав доступ. Крім того, Гленмюллен брав інтерв'ю в моєї дружини та співавтора моїх робіт Джинджери Бреггін з метою забезпечення матеріалу для своєї книги; ми вислали йому дослідні документи з наших зборів, які він не міг добути іншим способом. На наше розчарування, в своїй книзі Гленмюллен буквально виключає нашу участь, ніколи не згадуючи про моє авторство багатьох ідей, що ним просуваються та не визнаючи моїх результатів ... Проте його книга дуже корисна ... »[159] |
Гленмюллен так і не відповів на претензії Бреггіна, що не завадило їм удвох виступати на щорічній конференції (в Квінсі, Нью-Йорк, в 2004 році) Міжнародного центру досліджень в психіатрії та психології. Бреггін як і раніше дає високі оцінки роботам Гленмюллена.
У 2002 році Бреггін був найнятий в якості експерта однією з тих, що вижили, жертвою масового вбивства в школі «Колумбайн» у справі проти виробників антидепресанту флувоксаміну (Лювокс). У своєму виступі Бреггін зазначив: «… Ерік Харріс [один з убивць] страждав від афективного розладу, викликаного прийомом психотропного препарату (конкретно — лювокса), з депресивними і маніакальними проявами, які досягли психотичного рівня з агресією і суїцидальними діями»[160].
В ході посмертного аналізу, взятого у Еріка Харріса, в його крові було виявлено вміст флувоксаміну на терапевтичному рівні[161]. Раніше Харріс також приймав інший прописаний йому лікарем антидепресант — сертралін (золофт). П. Бреггін стверджував, що один або обидва ці препарати могли викликати дії, вчинені Харрісом, і що побічні ефекти від цих препаратів включають підвищену агресивність, відсутність почуття каяття і жалю, деперсоналізацію і маніакальні стани[162]. Згідно газети The Denver Post, суддя висловлював невдоволення висловлюваннями експертів[163]. Зрештою позов був припинений з умовою, що виробники лювокса пожертвують 10 000 доларів США на користь Американського товариства боротьби з раком[160].
Пол Ендрюс, еволюційний біолог з Університету Макмастера, в статті, написаній у співавторстві і опублікованій в журналі Frontiers in Psychology (2012), вказував, відзначаючи велику еволюційну значимість серотоніну і його роль в підтримці гомеостазу організму, що серотонін регулює багато життєво важливих процесів (ріст і загибель нейронів, активацію тромбоцитів і процес згортання крові, температуру організма, травлення і роботу кишечника, електролітний баланс, репродуктивну функцію та ін.) і що прийом антидепресантів може призводити до багатьох несприятливих наслідків для здоров'я, при цьому їх терапевтична ефективність в лікуванні депресії скромна. За твердженням П. Ендрюса, дослідження, які претендують на те, щоб довести, що антидепресанти сприяють нейрогенезу, сумнівні; навпаки, існують дані, що вони викликають апоптоз. При досить помірній ефективності антидепресанти в разі довгострокового лікування підвищують сприйнятливість до депресії у пацієнтів внаслідок компенсаторних процесів, що відбуваються через тривалий вплив цих препаратів на рівень серотоніну[51].
За даними, наведеними Полом Ендрюсом, тримісячний ризик рецидиву для пацієнтів, які приймали плацебо, склав лише 21,4 %, в той час як ризик після припинення прийому антидепресанту склав 43,3 % (для СІЗЗС), 47,7 % (для СІЗЗСН), 55,2 % (для трициклічних антидепресантів), 61,8 % (для флуоксетину) і 75,1 % (для ІМАО). Пол Ендрюс також вказує на дані проведеного у Великій Британії дослідження (Коупленд і співавт., 2011), в якому брали участь пацієнти старше 65 років (середній вік — 75 років): ризик смерті протягом року склав 7,04 % для осіб, які не приймали антидепресанти , 8,12 % — для осіб, які приймали антидепресанти групи ТЦА, 10,61 % — для осіб, які приймали СІЗЗС, 11,43 % — для тих, хто приймали інші антидепресанти[51].
Пітер Гетше, один із засновників Кокранівської співпраці, професор дизайну і аналізу клінічних досліджень Копенгагенського університету, автор понад 70 статей в провідних медичних журналах, таких як, зокрема, British Medical Journal і The Lancet, стверджує, що проблема залежності від СІЗЗС не менш серйозна, ніж раніше — залежність від бензодіазепінів, а до них — від барбітуратів. Він згадує, що зниження прийому бензодіазепінів більш ніж на 50 % було компенсовано аналогічним збільшенням продажів СІЗЗС і що СІЗЗС використовуються майже для всіх тих же станів, що і бензодіазепіни: лікарям стало зручно заявляти, ніби багато симптомів, які раніше зараховували до проявів тривожних розладів, в дійсності є проявами депресії, і завдяки цьому рекомендувати СІЗЗС тим же пацієнтам. В результаті мільйони пацієнтів стали залежні від препаратів цієї групи. На думку Гетше симптоми, що виникають при раптовій відміні СІЗЗС, найчастіше є симптоми не рецидиву депресії, а абстиненції. Він звинувачує фармкомпанії в наполегливому замовчуванні фактів залежності від СІЗЗС, в тому числі ігноруванні найбільш ранніх досліджень, які показали, що навіть здорові добровольці стають залежними лише після кількох тижнів прийому цих препаратах[142].
Гетше звинувачує також Британський лікарський регулятор у спотворенні даних про реакції відміни СІЗЗС: аналіз повідомлень про несприятливі події, проведений незалежними дослідниками, показав, що симптоми відміни були класифіковані як помірні в 60 % випадків і як тяжкі в 20 % випадків тим же Британським регулятором, який оголосив громадськості, що вони легкі. До 2003 року Британський лікарський регулятор стверджував, що СІЗЗС не викликають залежності, але в тому ж році ВООЗ опублікувала доповідь, де зазначалося, що три препарати групи СІЗЗС (флуоксетин, пароксетин і сертралін) входять в топ-30 ліків з найвищим потенціалом лікарської залежності, про який коли-небудь повідомлялося[142].
Ретельно контрольоване когортне дослідження пацієнтів, які страждають від депресії (автори публікації — C. Coupland, P. Dhiman, R. Morriss і ін., BMJ), у віці старше 65 років показало, що СІЗЗС частіше призводять до негативних наслідків (у тому числі до підвищеної смертності), ніж більш ранні антидепресанти або відсутність лікування[142].
Примітки
- Терапия антидепрессантами и другие методы лечения депрессивных расстройств: Доклад Рабочей группы CINP на основе обзора доказательных данных / Редакторы Т. Багай, Х. Грунце, Н. Сарториус. Перевод на русский язык подготовлен в Московском НИИ психиатрии Росздрава под редакцией В.Н. Краснова. — Москва, 2008. Архівовано 4 березня 2016 у Wayback Machine.
- Лечение депрессии у взрослых: Обзор дополнений к практическому руководству по лечению депрессии у взрослых («Depression: the treatment and management of depression in adults»). Часть 1 // Нейро News: психоневрология и нейропсихиатрия / Подготовил С. Костюченко.. — 2010. — № 2 (21).
- Справочное руководство по психофармакологическим и противоэпилептическим препаратам, разрешённым к применению в России / Под ред. С. Н. Мосолова. — 2-ге, перераб. — М. : «Издательство БИНОМ», 2004. — 304 с. — 7000 прим. — ISBN 5-9518-0093-5.
- Кеннеди C. Ограничения современной терапии антидепрессантами = Unmet Needs in the Treatment of Depression. — Медиа Сфера. — № 12.[недоступне посилання з травня 2019]
- Preskorn SH, Ross R, Stanga CY (2004). Selective Serotonin Reuptake Inhibitors. У Sheldon H. Preskorn, Hohn P. Feighner, Christina Y. Stanga and Ruth Ross. Antidepressants: Past, Present and Future. Berlin: Springer. с. 241–62. ISBN 978-3-540-43054-4.
- Крылов В. И. Антидепрессанты в общемедицинской практике. Эффективность и безопасность терапии // ФАРМиндекс-Практик. — СПб., 2003. — Вип. 5. — ISBN 5-94403-011-9.
- Пужинский С. Депрессии и коморбидные расстройства.
- Coleman, E. (2011). Chapter 28. Impulsive/compulsive sexual behavior: Assessment and treatment. У Grant, Jon E.; Potenza, Marc N. The Oxford Handbook of Impulse Control Disorders. New York: Oxford University Press. с. 385.
- Anderson IM, Edwards JG. Guidelines for choice of selective serotonin reuptake inhibitor in depressive illness // Advances in Psychiatric Treatment. — 2001. — Т. 7. — С. 170—180. Перевод: Рекомендации по выбору селективного ингибитора обратного захвата серотонина при депрессивном расстройстве // Обзор современной психиатрии. — 2002. — Вип. 15.
- Medford, Nick. Understanding and treating depersonalization disorder. Advances in Psychiatric Treatment (2005). Архів оригіналу за 2 лютого 2013. Процитовано 11/11/2011.
- МОЗ України. Наказ від 25.12.2014 № 1003 "Про затвердження та впровадження медико-технологічних документів зі стандартизації медичної допомоги при депресії". Архів оригіналу за 11.02.2017. Процитовано 08.02.2017.
- Алгоритм дії лікаря при наданні медичної допомоги пацієнтам із депресією
- Jay C. Fournier, MA; Robert J. DeRubeis, PhD; Steven D. Hollon, PhD; Sona Dimidjian, PhD; Jay D. Amsterdam, MD; Richard C. Shelton, MD; Jan Fawcett, MD (January 2010). Antidepressant Drug Effects and Depression Severity. The Journal of the American Medical Association 303 (1): 47–53. PMID 20051569. doi:10.1001/jama.2009.1943.
- Kirsch I, Deacon BJ, Huedo-Medina TB, Scoboria A, Moore TJ, Johnson BT (February 2008). Initial Severity and Antidepressant Benefits: A Meta-Analysis of Data Submitted to the Food and Drug Administration. PLoS Medicine 5 (2): e45. PMC 2253608. PMID 18303940. doi:10.1371/journal.pmed.0050045.
- Day, Michael (26 лютого 2008). Prozac does not work in majority of depressed patients. New Scientist. Процитовано 1 березня 2008.
- Anti-depressants 'no better than placebo'. Nursing Times. 26 лютого 2008. Архів оригіналу за 8 вересня 2008. Процитовано 1 березня 2008.
- Anti-depressants' 'little effect'. BBC. 26 лютого 2008.
- Horder J, Matthews P, Waldmann R (June 2010). Placebo, Prozac and PLoS: significant lessons for psychopharmacology. Journal of Psychopharmacology 25 (10): 1277–88. PMID 20571143. doi:10.1177/0269881110372544.
- Fountoulakis KN, Moller H-J (August 2010). Efficacy of antidepressants: a re-analysis and re-interpretation of the Kirsch data. International Journal of Neuropsychopharmacology 14 (3): 1–8. PMID 20800012. doi:10.1017/S1461145710000957.
- Быков Ю. В. Резистентные к терапии депрессии. — Ставрополь, 2009.
- Марценковский И.А. Клиническая фармакология антидепрессантов: механизмы эффективности и побочных эффектов. — № 1 (1).
- Trindade E, Menon D. Selective serotonin reuptake inhibitors (SSRIs) for major depression. Part 1: evaluation of the clinical literature.
- Dr Gurvinder Rull. Selective Serotonin Reuptake Inhibitors.
- Arroll B, Macgillivray S, Ogston S, et al. (2005). Efficacy and tolerability of tricyclic antidepressants and SSRIs compared with placebo for treatment of depression in primary care: a meta-analysis. Ann Fam Med 3 (5): 449–56. PMC 1466912. PMID 16189062. doi:10.1370/afm.349.
- Geddes JR, Freemantle N, Mason J, et al; SSRIs versus other antidepressants for depressive disorder. Cochrane Database Syst Rev. 2000; (2): CD001851.
- Данилов Д.С. От флуоксетина до эсциталопрама: сорокалетняя история селективных ингибиторов обратного нейронального захвата серотонина и их значение для клинической практики на современном этапе развития психофармакотерапии депрессий. — № 2.
- Подкорытов В. С., Чайка Ю. Ю. Депрессии. Современная терапия. — Харьков, 2003. — ISBN 966-635-495-0. Архівовано 29 грудня 2017 у Wayback Machine.
- Яничак Ф. Дж., Дэвис Дж. М., Прескорн Ш. Х., Айд Ф. Дж. мл. Принципы и практика психофармакотерапии. — 3-е. — М., 1999. — 728 с. — ISBN 966-521-031-9.[недоступне посилання з травня 2019]
- Быков Ю. В., Беккер Р. А., Резников М. К. Резистентные депрессии. Практическое руководство. — Киев, 2013. — ISBN 978-966-1597-14-2.
- Современные подходы к диагностике и лечению тяжёлой депрессии. — Вип. 3 (1).
- Щекина Е. Г. Побочные эффекты современных антидепрессантов // Провизор. — 2007. — Вип. 23.
- Козловский В.Л. Лекарственная резистентность в психиатрии — проблема патофизиологии или психофармакологии?. — Т. 109, № 1. — С. 85—89.[недоступне посилання з липня 2019]
- Leo RL (2001) Movement Disturbances Associated With SSRIs . Psychiatric Times, Vol. 18 No. 5.
- Дробижев М.Ю. Эффективность коаксила. Sine ira et studio. — № 2.[недоступне посилання з червня 2019]
- Дробижев М.Ю., Мухин А.А. Селективные ингибиторы обратного захвата серотонина: возможности выбора (комментарии к работам Thase и соавт.). — Т. 6, № 1.[недоступне посилання з Июнь 2019]
- Незнанів Н В. Г.., Борців А.В. // Журнал неврології і психіатрії імені С.С. Корсакова. — 2005. — № 2.
- Marks DM, Park MH, Ham BJ, Han C, Patkar AA, Masand PS, Pae CU . (November 2008). Paroxetine: safety and tolerability issues. Expert Opin Drug Saf 7 (6): 783–94. PMID 18983224.
- Bourin M , Chue P, Guillon Y. (Spring 2001). Paroxetine: a review. CNS Drug Rev 7 (1): 25–47. PMID 11420571.
- PAXIL (paroxetine hydrochloride) Tablets and Oral Suspension: PRESCRIBING INFORMATION (PDF). Research Triangle Park, NC: GlaxoSmithKline. August 2007. Архів оригіналу за 25 серпня 2011. Процитовано 14 серпня 2007.
- Ушкалова Е.А., Ушкалова А.В. Фармакотерапия депрессии у кардиологических больных. — № 1.
- Шаблон:Mashkonline
- PMID 12873279 (PubMed)
Бібліографічний опис з'явиться автоматично через деякий час. Ви можете підставити цитату власноруч або використовуючи бота. - Trenque T, Herlem E, Auriche P, Dramé M. Serotonin reuptake inhibitors and hyperprolactinaemia: a case/non-case study in the French pharmacovigilance database. — Т. 34, № 12. — С. 1161-6. — DOI:10.2165/11595660-000000000-00000. — PubMed.
- Torre D, Falorni A. Pharmacological causes of hyperprolactinemia. — Т. 3, № 5. — С. 929—951.
- Практические рекомендации по ведению пациентов с депрессией / Подготовил С. Костюченко.[недоступне посилання з травня 2019] На основі матеріалу: Gelenberg AJ, Freeman MP, Markowitz JC et al "Practice guideline for the treatment of patients with major depressive disorder " // American Journal of Psychiatry (2010; Vol. Р2015-13545
- Фармакотерапия в неврологии и психиатрии: [Пер. с англ.] / Под ред. С. Д. Энна и Дж. Т. Койла. — Москва, 2007. — 4000 прим. — ISBN 5-89481-501-0.
- Вереитинова В. П., Тарасенко О. А. Побочное действие антидепрессантов // Провизор. — 2003. — № 14.
- Дробижев М. Ю., Мухин А. А. Селективные ингибиторы обратного захвата серотонина: возможности выбора (комментарии к работам Thase и соавт.). — Научный центр психического здоровья РАМН. — Т. 6, № 1.[недоступне посилання з травня 2019]
- Barnhart W.J., Makela E.H., Latocha M.J. (May 2004). SSRI-induced apathy syndrome: a clinical review. J Psychiatr Pract 10 (3): 196–9. PMID 15330228.
- Reinblatt S.P., Riddle M.A. (2006). Selective serotonin reuptake inhibitor-induced apathy: a pediatric case series. J Child Adolesc Psychopharmacol 16 (1-2): 227–33. PMID 16553543. doi:10.1089/cap.2006.16.227.
- Andrews PW, Thomson JA Jr, Amstadter A, Neale MC. Primum non nocere: an evolutionary analysis of whether antidepressants do more harm than good. — Т. 3, № 117. — DOI:10.3389/fpsyg.2012.00117. — PubMed.
- PMID 15794724 (PubMed)
Бібліографічний опис з'явиться автоматично через деякий час. Ви можете підставити цитату власноруч або використовуючи бота. - PMID 21190637 (PubMed)
Бібліографічний опис з'явиться автоматично через деякий час. Ви можете підставити цитату власноруч або використовуючи бота. - PMID 18606952 (PubMed)
Бібліографічний опис з'явиться автоматично через деякий час. Ви можете підставити цитату власноруч або використовуючи бота. - PMID 23077009 (PubMed)
Бібліографічний опис з'явиться автоматично через деякий час. Ви можете підставити цитату власноруч або використовуючи бота. - SSRIs and Depression. Emedicinehealth.com. 23 вересня 2012.
- Клиническая психиатрия: [Учеб. пособие]: Пер. с англ., перераб. и доп. / Х.И. Каплан, Б.Дж. Садок; Ред. и авт. доп. Ю.А. Александровский, А.С. Аведисова, Л.М. Барденштейн и др.; Гл. ред.: Т.Б. Дмитриева. — Москва, 1998. — ISBN 5-88816-010-5. Оригінал: Pocket Handbook of Clinical Psychiatry / Harold I Kaplan, Benjamin J Sadock. — Baltimore — ISBN 0-683-04583-0.
- [154] ^ Snow V., Lascher S., Mottur-Pilson C. (May 2000). Pharmacologic treatment of acute major depression and dysthymia. American College of Physicians-American Society of Internal Medicine. Ann. Intern. Med. 132 (9): 738–42. PMID 10787369. Переклад: Медикаментозна терапія гострої великої депресії і дистимії Архівовано 21 грудня 2014 у Wayback Machine.
- Рациональная фармакотерапия в психиатрической практике: руководство для практикующих врачей / Под общ. ред. Ю. А. Александровского, Н. Г. Незнанова. — Москва, 2014. — ISBN 978-5-4235-0134-1.
- Costagliola C., Parmeggiani F., Semeraro F., Sebastiani A. (December 2008). Selective serotonin reuptake inhibitors: a review of its effects on intraocular pressure. Curr Neuropharmacol 6 (4): 293–310. PMC 2701282. PMID 19587851. doi:10.2174/157015908787386104.
- Tripathi R.C., Tripathi B.J., Haggerty C. (2003). Drug-induced glaucomas: mechanism and management. Drug Saf 26 (11): 749–67. PMID 12908846.[недоступне посилання з травня 2019]
- SSRI antidepressants and birth defects. Prescrire Int. 15 (86): 222–3. 2006. PMID 17167929.
- PMID 16720091 (PubMed)
Бібліографічний опис з'явиться автоматично через деякий час. Ви можете підставити цитату власноруч або використовуючи бота. - PMID 23351929 (PubMed)
Бібліографічний опис з'явиться автоматично через деякий час. Ви можете підставити цитату власноруч або використовуючи бота. - PMID 21893008 (PubMed)
Бібліографічний опис з'явиться автоматично через деякий час. Ви можете підставити цитату власноруч або використовуючи бота. - PMID 25252317 (PubMed)
Бібліографічний опис з'явиться автоматично через деякий час. Ви можете підставити цитату власноруч або використовуючи бота. - Приём антидепрессантов может повышать риск преждевременных родов. Архів оригіналу за 28 грудня 2014. Процитовано 20 грудня 2014. Джерело: JAMA / Archives journals, news release, Oct.350
- Пароксетин (паксил) и флуоксетин (прозак) могут вызывать нарушения развития плода. — № 1 (45).
- PMID 23660045 (PubMed)
Бібліографічний опис з'явиться автоматично через деякий час. Ви можете підставити цитату власноруч або використовуючи бота. - PMID 27662278 (PubMed)
Бібліографічний опис з'явиться автоматично через деякий час. Ви можете підставити цитату власноруч або використовуючи бота. - Приём антидепрессантов связан с опасным нарушением ритма сердца. 02.09.2011. Архів оригіналу за 28.12.2014. Процитовано 23 грудня 2014. Джерело: US Food and Drug Administration, news release, Aug. 350
- How Is Antidepressant-Associated Sexual Dysfunction Managed? — Sarah T. Melton, Medscape Pharmacists
- Аведисова А.С. Побочные эффекты антидепрессантов, нарушающие сексуальные функции // Психиатрия и психофармакотерапия. — 2005. — Т. 7, № 6. Архівовано з джерела 25 червня 2013.
- Bahrick AS. Persistence of Sexual Dysfunction Side Effects after Discontinuation of Antidepressant Medications: Emerging Evidence // The Open Psychology Journal. — 2008. — Vol. 1. — DOI:10.2174/1874350100801010042.
- Clayton AH (2003). Antidepressant-Associated Sexual Dysfunction: A Potentially Avoidable Therapeutic Challenge. Primary Psychiatry 10 (1): 55–61.
- PMID 12429073 (PubMed)
Бібліографічний опис з'явиться автоматично через деякий час. Ви можете підставити цитату власноруч або використовуючи бота. - PMID 23728643 (PubMed)
Бібліографічний опис з'явиться автоматично через деякий час. Ви можете підставити цитату власноруч або використовуючи бота. - Арана Дж., Розенбаум Дж. Фармакотерапія психічних розладів. Пер. з англ. — Москва : БІНОМ, 2004. — 416 с. — ISBN 5-9518-0098-6.
- PMID 7929021 (PubMed)
Бібліографічний опис з'явиться автоматично через деякий час. Ви можете підставити цитату власноруч або використовуючи бота. - PMID 16946173 (PubMed)
Бібліографічний опис з'явиться автоматично через деякий час. Ви можете підставити цитату власноруч або використовуючи бота. - Waldinger MD, Olivier B (July 2004). Utility of selective serotonin reuptake inhibitors in premature ejaculation. Current Opinion in Investigational Drugs 5 (7): 743–7. PMID 15298071.
- Stone MB, Jones ML (17 листопада 2006). Clinical review: relationship between antidepressant drugs and suicidal behavior in adults (PDF). Overview for December 13 Meeting of Psychopharmacologic Drugs Advisory Committee (PDAC). FDA. с. 11–74. Архів оригіналу за 2 лютого 2013. Процитовано 22 вересня 2007.
- Levenson M, Holland C (17 листопада 2006). Statistical Evaluation of Suicidality in Adults Treated with Antidepressants (PDF). Overview for December 13 Meeting of Psychopharmacologic Drugs Advisory Committee (PDAC). FDA. с. 75–140. Архів оригіналу за 2 лютого 2013. Процитовано 22 вересня 2007.
- Olfson M, Marcus SC, Shaffer D (August 2006). Antidepressant drug therapy and suicide in severely depressed children and adults: A case-control study. Archives of General Psychiatry 63 (8): 865–72. PMID 16894062. doi:10.1001/archpsyc.63.8.865.
- Tandt H., Audenaert K., van Heeringen C. SSRIs (selective serotonin reuptake inhibitors) and suicidality in adults, adolescents and children = Ssri’s en suïcidaliteit bij volwassenen, adolescenten en kinderen // Tijdschrift voor psychiatrie. — Нидерланды, 2001. — Т. 51, № 6. — С. 387—393.
- PMID 26410011 (PubMed)
Бібліографічний опис з'явиться автоматично через деякий час. Ви можете підставити цитату власноруч або використовуючи бота. - Hammad TA (2004-08-116). Review and evaluation of clinical data. Relationship between psychiatric drugs and pediatric suicidal behavior. (PDF). FDA. с. 42; 115. Архів оригіналу за 2 лютого 2013. Процитовано 29 травня 2008.
- Gunnell D, Ashby D. Antidepressants and suicide: what is the balance of benefit and harm. — Т. 329, № 7456. — С. 34-8. — DOI:10.1136/bmj.329.7456.34. — PubMed.
- Healy D, Whitaker C. Antidepressants and suicide: risk-benefit conundrums. — Т. 28, № 5. — С. 331-7. — PubMed.
- Khan A, Khan S, Kolts R, Brown WA. Suicide rates in clinical trials of SSRIs, other antidepressants, and placebo: analysis of FDA reports. — Т. 160, № 4. — С. 790-2. — DOI:10.1176/appi.ajp.160.4.790. — PubMed.
- Healy D, Langmaak C, Savage M. Suicide in the course of the treatment of depression. — Т. 13, № 1. — С. 94-9. — PubMed.
- Е.В. Ласый. Расстройства настроения, нормотимики, антидепрессанты и риск суицида. Кафедра психиатрии и наркологии БелМАПО. Архів оригіналу за 11 серпня 2014. Процитовано 28 жовтня 2017.
- PMID 15718539 (PubMed)
Бібліографічний опис з'явиться автоматично через деякий час. Ви можете підставити цитату власноруч або використовуючи бота. - Laughren Т. Р. Overview for December 13 Meeting of Psychopharmacologic DrugsAdvisory Committee (PDAC) . 2006 Nov 16. Див. також
- Лечение депрессии у взрослых: Обзор дополнений к практическому руководству по лечению депрессии у взрослых («Depression: the treatment and management of depression in adults»). Часть 2. — № 3 (22).[недоступне посилання з травня 2019]
- Pringle E. SSRI-Induced Akathisia's Link To Suicide and Violence.
- Чеховская М.В. Нейрофармакология: систематика психотропных средств, основные клинические и побочные эффекты: Учеб. пособие. — Владивосток, 2007. Архівовано 10 червня 2015 у Wayback Machine.
- Смулевич А. Б. Антидепрессанты в общемедицинской практике // Consilium Medicum / НЦПЗ РАМН. — М., 2002. — Т. 4, № 5.
- Шаблон:Mashkonline
- Healy D. The Fluoxetine and Suicide Controversy. — Т. 1, № 3. — С. 223-231.
- А. Б. Смулевич, Э. Б. Дубницкая. Эндогенные психические заболевания / Под ред. академика РАМН А. С. Тиганова.
- Healy D. Lines of evidence on the risks of suicide with selective serotonin reuptake inhibitors. — Т. 72, № 2. — С. 71-9. — DOI:10.1159/000068691. — PubMed.
- Tondo L, Vázquez G, Baldessarini RJ. Mania associated with antidepressant treatment: comprehensive meta-analytic review. — Т. 121, № 6. — С. 404-14. — DOI:10.1111/j.1600-0447.2009.01514.x. — PubMed.
- Bond D.J., Noronha M.M., Kauer-Sant'Anna M., Lam R.W., Yatham L.N. (October 2008). Antidepressant-associated mood elevations in bipolar II disorder compared with bipolar I disorder and major depressive disorder: a systematic review and meta-analysis. J Clin Psychiatry 69 (10): 1589–601. PMID 19192442.
- Джекобсон Дж. Л., Джекобсон А.М. Секреты психиатрии. Пер. с англ / Под общ. ред. акад. РАМН П.И. Сидорова. — 2-е изд. — Москва, 2007. — ISBN 5-98322-216-3.
- Александров А. А. (2007). Биполярное аффективное расстройство: диагностика, клиника, течение, бремя болезни. Медицинские новости (12).
- [298] ^ Glick ID, Suppes T, DeBattista C, Hu RJ, Marder S (January 2001). Psychopharmacologic treatment strategies for depression, bipolar disorder, and schizophrenia. Ann. Intern. Med. 134 (1): 47–60. PMID 11187420. Переклад: Глік А. Д., Саппес Т., де Баттиста Ч., Ху Р. Дж., Мардер С. Психофармакологічне лікування депресії, біполярного афективного розладу і шизофренії Архівовано 27 лютого 2005 у Wayback Machine.
- Морозова М.А. Новые подходы к лечению депрессий при аффективных расстройствах биполярного типа. — Т. 3, № 1.
- Baumer FM, Howe M, Gallelli K, et al. A pilot study of antidepressant-induced mania in pediatric bipolar disorder: Characteristics, risk factors, and the serotonin transporter gene. — Т. 60, № 9. — С. 1005-12. — DOI:10.1016/j.biopsych.2006.06.010. — PubMed.
- Ali S., Milev R. (May 2003). Switch to mania upon discontinuation of antidepressants in patients with mood disorders: a review of the literature. Can J Psychiatry 48 (4): 258–64. PMID 12776393.
- Lejoyeux M, Adès J, Mourad S, et al. Antidepressant Withdrawal Syndrome. — Т. 5, № 4. — С. 278-292.
- Therrien F, Markowitz J. Selective serotonin reuptake inhibitors and withdrawal symptoms: a review of the literature. — Т. 12, № 4. — С. 309–323.
- Haddad P. (1998). The SSRI discontinuation syndrome. J. Psychopharmacol. (Oxford) 12 (3): 305–13. PMID 10958258.
- Wolfe RM (August 1997). Antidepressant withdrawal reactions. Am Fam Physician 56 (2): 455–62. PMID 9262526.
- Borthwick M, Bourne R, Craig M. Определение, профилактика и лечение делирия у критически больных пациентов / Перевод на русский Зубарева А.С. — июнь 2006.[недоступне посилання з червня 2019]
- Black K., Shea C., Dursun S., Kutcher S. (May 2000). Selective serotonin reuptake inhibitor discontinuation syndrome: proposed diagnostic criteria. J Psychiatry Neurosci 25 (3): 255–61. PMC 1407715. PMID 10863885.
- Coupland N, Bell C, Potokar J. Serotonin Reuptake Inhibitor Withdrawal. — Т. 16, № 5. — С. 356-362.
- Минутко В.Л. Депрессия. — Москва, 2006. — 2000 прим. — ISBN 5-9704-0205-2.
- Rosenbaum J.F., Fava M., Hoog S.L., Ascroft R.C., Krebs W.B. (July 1998). Selective serotonin reuptake inhibitor discontinuation syndrome: a randomized clinical trial. Biol. Psychiatry 44 (2): 77—87. PMID 9646889.
- PMID 23596418 (PubMed)
Бібліографічний опис з'явиться автоматично через деякий час. Ви можете підставити цитату власноруч або використовуючи бота. - Ter Horst PG, Jansman FG, van Lingen RA, Smit JP, de Jong-van den Berg LT, Brouwers JR (April 2008). Pharmacological aspects of neonatal antidepressant withdrawal. Obstet Gynecol Surv 63 (4): 267–79. PMID 18348740. doi:10.1097/OGX.0b013e3181676be8.
- Nielsen M, Hansen EH, Gøtzsche PC (May 2012). What is the difference between dependence and withdrawal reactions? A comparison of benzodiazepines and selective serotonin re-uptake inhibitors. Addiction 107 (5): 900–8. PMID 21992148. doi:10.1111/j.1360-0443.2011.03686.x.
- Мосолов C. Н., Костюкова Е. Г., Сердитов О. В. Серотониновый синдром при лечении депрессии. — МедиаСфера. — № 8.
- Малин Д.И. Лекарственные взаимодействия психотропных средств (Часть II).
- Why Painkillers Interfere with Anti-depressants. Healthcentral.com. 20 квітня 2011. Архів оригіналу за 2 лютого 2013. Процитовано 23 вересня 2012.
- Solomon H. Snyder. J.L. Warner-Schmidt et.al "Antidepressant effects of selective serotonin reuptake inhibitors (SSRIs) are attenuated by antiinflammatory drugs in mice and humans" PNAS 2011. Pnas.org. Архів оригіналу за 2 лютого 2013. Процитовано 23 вересня 2012.
- September 23, 2012. SSRIs and Depression. Emedicinehealth.com. Архів [http: //www.emedicinehealth.com/ssris_and_depression/page4_em.htm оригіналу] за 2 лютого 2013. Процитовано 23 вересня 2012.
- Беккер Р.А., Биков Ю. В. Депресивні хворі в стоматологічній практиці: стоматологічні ускладнення депресії і її лікування // Психічні розлади в цій сфері медицини. — 2016. — № 1-2. — С. 45-51.
- Сіроло Д., Шейдер Р., Грінблат Д. Глава 16. Лікарські взаємодії психотропних засобів // Психіатрія / під ред. Шейдера Р. (пер. з англ. Пащенкова М. В. за участю Вельтищева Д. Ю .; під ред. Алипова Н. Н.). — Практика, 1998. — ISBN 5-89816-003-5.
- Мосолов С. Н. Основи психофармакотерапії. — Москва : Схід, 1996. — 288 с.
- Волков В.П. Ятрогенные психонейросоматические синдромы. — Тверь, 2014.
- Lane R, Baldwin D (June 1997). Selective serotonin reuptake inhibitor-induced serotonin syndrome: review. J Clin Psychopharmacol 17 (3): 208–21. PMID 9169967.
- Drug Interactions: SSRIs. iHerb.Com. Архів оригіналу за 15 березня 2012.
- Серотониновый синдром / Подг. К. Зуев. — № 23/1.
- Экстрапирамидные расстройства: Руководство по диагностике и лечению / Под ред. В.Н. Штока, И.А. Ивановой-Смоленской, О.С. Левина. — Москва, 2002. — ISBN 5-901712-29-3.
- Мосолов С.Н., Костюкова Е.Г., Сердитов О.В. Клиническая диагностика и терапия серотонинового синдрома.
- Ушкалова А.В., Костюкова Е.Г., Мосолов С.Н. Биологические методы терапии психических расстройств (доказательная медицина — клинической практике) / Под ред. С.Н. Мосолова. — Москва, 2012. — 1000 екз. — ISBN 978-5-91579-075-8.
- Lacasse JR, Leo J (December 2005). Serotonin and depression: a disconnect between the advertisements and the scientific literature. PLoS Med. 2 (12): e392. PMC 1277931. PMID 16268734. doi:10.1371/journal.pmed.0020392.
- Leo J, Lacasse JR (February 2008). The Media and the Chemical Imbalance Theory of Depression. Society 45 (1): 35–45. doi:10.1007/s12115-007-9047-3.
- Гельдер М., Гэт Д., Мейо Р. Оксфордское руководство по психиатрии: Пер. с англ. — Киев, 1999. — Т. 1. — 1000 прим. — ISBN 966-7267-70-9, 966-7267-73-3.
- Healy D, Herxheimer A, Menkes DB. Antidepressants and Violence: Problems at the Interface of Medicine and Law. — Т. 3, № 9. — DOI:10.1371/journal.pmed.0030372.
- Гётше П. Смертельно опасные лекарства и организованная преступность: Как большая фарма коррумпировала здравоохранение / [Пер. с англ. Л. Е. Зиганшиной]. — Москва, 2016. — 3000 прим. — ISBN 978-5-699-83580-5.
- Четли Э. Проблемные лекарства. — пер. с англ. — Рига, Латвия, 1998. — ISBN 9984-9066-2-0.
- Eli Lilly & Co. - Drug Manufacturer's History, Products, Lawsuits (англ.). Drugwatch.com. 2 листопада 2015. Процитовано 2016-05-2.
- The secrets of seroxat. Див. Докладніше: http://news.bbc.co.uk/2/shared/spl/hi/programmes/panorama/transcripts/seroxat.txt
- Крупная фармфирма в течение 15 лет скрывала данные о взаимосвязи повышенного риска совершения самоубийства с приёмом выпускаемого ею антидепрессанта. 13 лютого 2008. Процитовано 15 травня 2012. Джерело: New Scientist magazine, 06 February 2008, page 12.
- Healy D (2015 Apr 21). and Depression[4-21-2015.htm Serotonin and depression]. BMJ (350): h1771. PMID 25900074. doi:10.1136/bmj.h1771.[недоступне посилання з липня 2019]
- Langford AE (2015 May 14). Healy's editorial on serotonin and depression does a disservice to psychiatrists. BMJ (350): h2508. PMID 25975809. doi:10.1136/bmj.h2508.
- Barbui C, Furukawa TA, Cipriani A (January 2008). Effectiveness of paroxetine in the treatment of acute major depression in adults: a systematic re-examination of published and unpublished data from randomized trials. CMAJ 178 (3): 296–305. PMC 2211353. PMID 18227449. doi:10.1503/cmaj.070693.
- PMID 15110490 (PubMed)
Бібліографічний опис з'явиться автоматично через деякий час. Ви можете підставити цитату власноруч або використовуючи бота. - Turner EH, Matthews AM, Linardatos E, Tell RA, Rosenthal R. Selective publication of antidepressant trials and its influence on apparent efficacy. — Т. 358, № 3. — С. 252—60. — DOI:10.1056/NEJMsa065779. — PubMed.
- PMID 18505564 (PubMed)
Бібліографічний опис з'явиться автоматично через деякий час. Ви можете підставити цитату власноруч або використовуючи бота. - Angell M.. The Epidemic of Mental Illness: Why?. The New York Review of Books. Архів оригіналу за 21 вересня 2012. Проігноровано невідомий параметр
|datepublished=(можливо,|publication-date=?) (довідка) - IRE Awards 2010. Investigative Reporters and Editors. Архів оригіналу за 27 вересня 2011. Процитовано 11 травня 2011. Вказано більш, ніж один
|deadlink=та|deadurl=(довідка) - "fda.gov suicide ssri"/2006/paroxetineDHCPMay06.pdf Black Box Warning for Children and Suicidality (PDF). FDA Website. "fda.gov Архів оригіналу за 29 вересня 2007. Процитовано 8 липня 2006. Вказано більш, ніж один
|deadlink=та|deadurl=(довідка) - Paxil Black Black Box Warning. FDA Website. Архів оригіналу за 23 березня 2012. Процитовано 8 липня 2006.
- Breggin P. FDA Warns that Paxil Makes Depressed Adults Suicidal.
- Media Reviews of Prozac Backlash. From J. Glenmullen's Website. Архів оригіналу за 14 листопада 2006. Процитовано 8 липня 2006. Вказано більш, ніж один
|deadlink=та|deadurl=(довідка) - The Antidepressant Fact Book, pg. 207. Breggin, P.R. (2001). ISBN 0-7382-0451-X. Архів оригіналу за 23 березня 2012. Процитовано 8 липня 2006.
- Legal News. Архів оригіналу за 25 вересня 2006. Процитовано 6 квітня 2008. Вказано більш, ніж один
|deadlink=та|deadurl=(довідка) - Cullen, Dave. (2009) Columbine. Grand Central Publishing 2009. Pg. 261 ISBN 0-446-54693-3
- Luvox and the Columbine High School massacre . breggin.com.
- Treatment Advocacy Center Newsletter - November 15 2002. Архів оригіналу за 27 вересня 2007. Процитовано 28 жовтня 2017.
